开颅动脉瘤夹闭术后发生脑积水的危险因素
2020-09-03袁琦斌杨全喜李家亮
袁琦斌,杨全喜,李家亮
(新乡医学院附属商丘市第一人民医院 神经外二科,河南 商丘 476100)
颅内动脉瘤是血管管壁结构局限性膨出形成的瘤样病变[1],是自发性蛛网膜下腔出血的主要原因,占50%~85%[2]。颅内动脉瘤破裂出血的次数与死亡率呈正相关,第3次破裂出血的死亡率几乎达100%[3]。因此,早期治疗颅内动脉瘤对改善患者的预后有重要意义。开颅动脉瘤夹闭术是治疗颅内动脉瘤的主要方式之一[4]。与血管内介入治疗相比较,开颅动脉瘤夹闭术虽然存在创伤较大、风险较高等特点,但针对瘤体位置易于操作、瘤颈较大、血肿较多的患者来说,开颅动脉瘤夹闭术后更利于患者的恢复及治疗[5]。由于显微外科器械精密度的大幅提高,颅内动脉瘤破裂所致的蛛网膜下腔出血明显改善[6],但术后脑积水仍然是开颅动脉瘤夹闭术后常见的并发症之一,严重影响预后,延长住院时间,加重医疗负担。本研究对开颅动脉瘤夹闭术后发生脑积水的危险因素进行探讨,为临床预防脑积水提供理论依据。
1 对象与方法
1.1 研究对象选取2018年1—12月于新乡医学院附属商丘市第一人民医院接受开颅动脉瘤夹闭术治疗的109例患者。根据术后脑积水发生情况将患者分为非脑积水组(86例)和脑积水组(23例)。患者签署知情同意书。纳入标准:(1)术前CTA或DSA显示为颅内动脉瘤并接受开颅动脉瘤夹闭术治疗的患者;(2)依从性较好。排除标准:(1)病历资料不全;(2)术后自动出院,未定期复查CT;(3)不能确定术后是否患脑积水。
1.2 术后脑积水评判标准(1)双侧脑室额角尖端距离>45 mm;(2)两侧尾状核内缘距离>25 mm;(3)第三脑室宽度>6 mm;(4)第四脑室宽度>20 mm;(5)伴或不伴侧脑室周围间质性水肿带。满足以上标准中的任何1项且可排除原发性脑萎缩即诊断为脑积水。
1.3 一般资料109例患者:男44例,女65例;年龄23~77岁,其中<55岁56例,≥55岁53例;高血压病史者60例;吸烟史27例;入院时Hunt-Hess分级0~Ⅱ级者80例,即多数患者入院情况良好;入院时改良Fisher分级为0~Ⅰ级25例,Ⅱ级77例,Ⅲ~Ⅴ级7例;发病3 d内手术者27例,发病4~10 d手术者64例,发病>10 d手术者18例;术前急性脑积水10例;术中动脉瘤破裂2例;术后去骨瓣56例;术后颅内感染2例;动脉瘤120个,其中大脑前及其他位置动脉瘤12个,大脑中动脉瘤31个,后交通动脉瘤44个,前交通动脉瘤33个;瘤体直径<5 mm者59例,瘤体直径5~10 mm者57例,瘤体直径>10 mm者4例。109例患者术后复查CT最终确诊脑积水23例,发生率为21.1%。
1.4 统计学方法采用SPSS 19.0统计软件处理数据。计数资料以频数和率(%)表示,组间比较采用χ2检验或Fisher确切概率法;采用多因素logistic回归分析术后脑积水的影响因素。P<0.05为差异有统计学意义。
2 结果
2.1 单因素分析脑积水组性别、年龄、高血压病史、入院时Hunt-Hess分级、手术时机、术中动脉瘤是否破裂、瘤体直径、瘤体位置与非脑积水组对应指标分别比较,差异无统计学意义(均P>0.05)。脑积水组吸烟史、入院时改良Fisher分级、术前急性脑积水、术后颅内感染、术后去骨瓣分别与非脑积水组比较,差异有统计学意义(均P<0.05)。见表1。
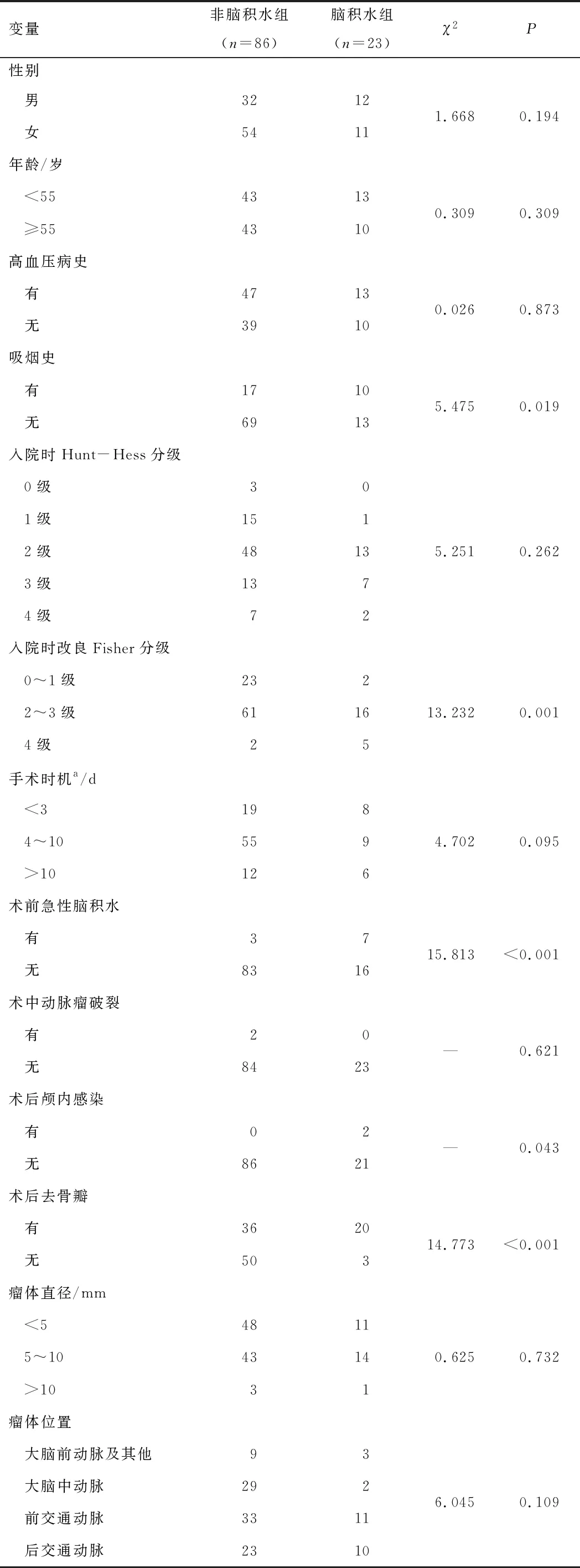
表1 两组临床资料比较
2.2 多因素分析将经单因素分析后差异有统计学意义(P<0.05)的因素纳入多因素logistic模型,结果显示术后去骨瓣、入院时改良Fisher分级较高、吸烟史、术前急性脑积水是开颅动脉瘤夹闭术后发生脑积水的独立危险因素(均P<0.05)。见表2。
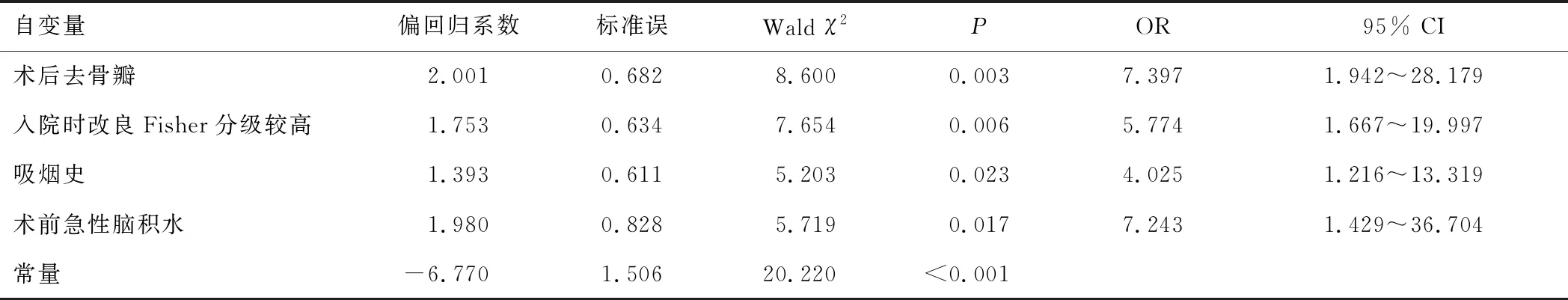
表2 开颅动脉瘤夹闭术后发生脑积水的影响因素
3 讨论
脑积水是开颅动脉瘤夹闭术后一种常见的并发症。流行病学调查显示,开颅动脉瘤夹闭术后脑积水发生率为0.7%~29.0%[7]。本研究结果显示,术后脑积水的发生率为21.1%。脑积水可压迫神经,影响脑部供血甚至导致继发性脑萎缩,增加社会医疗负担。虽然目前可通过脑室-腹腔分流、第三脑室造瘘等方法治疗术后继发性脑积水,但由于二次手术对患者的创伤及术后效果的不确定性仍迫切需要明确术后脑积水的危险因素。目前由于各研究设计的不同和人群异质性,国内外对动脉瘤夹闭术后脑积水危险因素的认识差异较大。在本研究中,经logistic多因素回归分析发现术后去骨瓣、入院时改良Fisher分级较高、吸烟史及术前急性脑积水是开颅动脉瘤夹闭术后发生脑积水的危险因素。
去骨瓣减压术常被用来治疗脑外伤或脑出血的患者,能够快速降低颅内压,恢复血流灌注[8],但由于颅内压的平衡状态被打破,在多项研究中已被证明是术后发生脑积水的危险因素。Waziri等[9]认为蛛网膜颗粒是一种压力依赖的单向阀门结构,对脑脊液的吸收必须依赖颅骨压迫动脉搏动产生的压力,去骨瓣术后颅骨的缺损会造成脑脊液搏动性减弱,导致脑脊液循环及吸收受阻,且由于蛛网膜颗粒分布在中线附近,故去除的骨瓣离中线越近,越容易诱发脑积水。手术也可能造成脑部出血,刺激炎症物质的分泌,堵塞蛛网膜颗粒且造成纤维素粘连,进一步促进脑积水的发生[10]。为降低去骨瓣术后脑积水的发生率,需严格根据患者的症状确认是否需要进行去骨瓣减压术。若必须行去骨瓣减压术,应减少手术出血量,控制颅内感染并尽早进行颅骨修补术,恢复脑脊液循环,避免分流依赖性脑积水的发生。
改良Fisher分级又称Claassen分级,即根据影像学指标对患者颅内出血情况进行分级,级别与颅内脑池及蛛网膜下腔的出血量呈正相关。脑脊液在蛛网膜下腔循环后主要被pacchionian颗粒吸收[11],剩下的脑脊液主要通过脑实质内的细胞外间隙被脑部毛细血管吸收[12]。前者被称为主要脑脊液途径,后者被称为次要脑脊液途径[13]。动脉瘤破裂后会导致蛛网膜下腔产生血凝块,阻塞脑脊液循环的正常路径,损害蛛网膜绒毛对脑脊液的吸收。蛛网膜下腔出血后释放的凝血酶和转化生长因子β1可引起心室扩张、室管膜细胞损伤和蛛网膜下腔脑膜纤维化[14]。这提示在进行开颅动脉瘤夹闭术前应通过药物及临床操作尽量减少蛛网膜下腔及脑室内的积血及血性脑脊液,降低术后发生脑积水的风险。
目前普遍认为吸烟是动脉瘤发展和破裂的危险因素之一[15]。有研究显示,29%的动脉瘤性蛛网膜下腔出血(subarachnoid hemorrhage,SAH)可归因于长期吸烟[16]。但Aarabi等[17]对201例接受动脉瘤手术患者的相关资料进行分析后发现,吸烟不是术后脑积水的危险因素。这表明仍需进一步研究吸烟与脑积水的关系,并且扩大样本量以降低由于研究对象异质性所致的结论差异。本研究结果显示,吸烟可增加术后脑积水的发生风险。这提示应加强与戒烟相关的健康教育。
相关研究显示,超过50%的急性脑积水可发展为慢性脑积水[18],是慢性脑积水的独立危险因素。本研究结果显示,70%的术前急性脑积水患者术后均出现脑积水,与上述研究结果[18]一致。由于血凝块阻塞蛛网膜下腔、脑室系统和蛛网膜颗粒,压迫第四脑室和室间孔,使正常的脑脊液吸收受阻,从而形成急性脑积水,引起颅内压力快速升高压迫脑实质,易形成脑疝[19]。临床上一般通过脑外室引流快速降低颅内压,预防血管痉挛,以降低脑梗死发生的可能性,但此种治疗方法往往会影响正常的脑脊液循环,易造成颅内感染及二次出血,为慢性脑积水形成的潜在危险因素[20]。急性脑积水同术后脑积水存在较强的因果关系。在处理急性脑积水时应尽量采用间歇性脑室外引流术,减少对颅内正常生理平衡的影响。
综上所述,术后去骨瓣、入院时改良Fisher分级较高、吸烟史、术前急性脑积水是开颅动脉瘤夹闭术后发生脑积水的独立危险因素。应针对上述危险因素采取切实有效的预防及治疗措施,加强对相关指标的监测,降低术后慢性脑积水的发生率。
