肠内营养治疗在重症监护室重症急性胰腺炎治疗中的临床研究
2019-09-04杜姗,卜爱
杜 姗,卜 爱
西安医学院第二附属医院消化内科(西安 710038)
急性胰腺炎是多种病因导致胰酶在胰腺内被激活后引起胰腺组织自身消化、水肿、出血甚至坏死的炎症反应,是临床常见的消化科危急重症。有资料[1]报道,急性胰腺炎总体病死率为5.0%~10.0%,其中SAP病死率高达15.0%~90.0%,成为临床治疗面临的巨大挑战。重症急性胰腺炎(Severe acute pancreatitis,SAP)内科规范治疗建议[2]指出,SAP诊断一旦明确,需立即转入重症监护室,及时监测体征变化。积极防治器官衰竭,并予以肠内营养、肠外营养抑制胰腺外分泌。笔者结合大量资料及自身经验,认为营养支持不会刺激胰腺分泌,且会改善肠道黏膜细胞结构及功能,可降低感染率,故此患者一旦肠功能恢复,就应早期予以营养支持。肠内营养与肠外营养是目前临床营养支持的两种方式,不同营养方式所取得的效果也不同。笔者根据此研究,对重症监护室重症急性胰腺炎患者分别采取肠内营养与肠外营养支持,旨为临床营养支持提供参考依据。
资料与方法
1 一般资料 选取我科重症监护在2016年12月至2018年10月期间收治的60例SAP患者,按分层随机化分组法分为两组,对照组30例,男16例,女14例;年龄30~68岁,平均年龄(43.28±4.18)岁;平均急性生理与慢性健康评分(APACHEⅡ)(12.58±2.18)分;病因:胆源性18例,酒精性8例,暴饮暴食4例;观察组30例,男18例,女12例;年龄30~66岁,平均年龄(44.20±4.15)岁;平均APACHEⅡ评分(12.60±2.15)分;病因:胆源性15例,酒精性10例,暴饮暴食5例;两组患者基线资料比较尚无统计学意义(P>0.05),具有可比性。纳入标准: ①入组对象符合《中国急性胰腺炎诊治指南(2013,上海》[3]中SAP诊断标准,至少符合下述两种标准:上腹疼痛,血清淀粉酶升高3倍以上;CT或MRI见急性胰腺炎变化,伴胰周广泛渗出、(或)胰腺坏死、(或)胰腺脓肿;器官功能衰竭;②入组患者在入院72 h内接受治疗;③APACHEⅡ评分≥8分;④患者对研究目的、方法、制度知情,自愿签署同意书。排除标准: ①伴心、肝、肾等器质性疾病;②妊娠期、哺乳期女性;③精神性疾病、认知异常者;④中途退出及拒绝参与研究者。
2 治疗方法
2.1 基础治疗:患者入院后,常规禁食、抗感染,行胃肠减压,抑制胰腺分泌,纠正水电解质及酸碱紊乱,液体复苏、脏器保护,器官功能衰竭防治等。
2.2 对照组:待患者肠功能恢复、体征稳定后,行肠外营养,予以外周静脉置管或中心静脉置管,每天补充热卡104.6~125.5 kJ/kg,氮量为0.15~0.20 g/kg。营养液由葡萄糖、氨基酸溶液、水溶性维生素、脂溶性维生素、10%氯化钾、微量元素、胰岛素及10%氯化钠组成。
2.3 观察组:待患者肠功能恢复,体征稳定后,行肠内营养,在内镜监视下取营养管置入空肠,在腹部X线下确定营养管位置,每天补充热量、氮量与对照组相同。先取5%葡萄糖盐水250~500 ml置入,待肠道适应后,予以能全力肠内营养混悬液,按由少到多、由淡到浓、由慢到快原则输注,初始速度25 ml/h,12~72 h逐渐增加剂量至80 ml/h,3~5 d增加至1500~2000 ml/d;随后慢慢过渡到米汤、牛奶、菜汤等。两组营养支持14 d。
3 观察指标 ①记录患者病死率、感染率、多器官功能衰竭;②准确统计两组ICU居住时间及住院时间;③入组患者首次排便时间、腹胀缓解时间、APACHEⅡ评分;④炎症反应:C反应蛋白(CRP)、白细胞计数;营养指标:血红蛋白(Hb)、白蛋白(ALB)、前白蛋白(PA);测定血清淀粉酶水平;免疫指标:IgG、IgM、CD4+/CD8+。
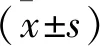
结 果
1 两组预后比较 观察组病死率、感染率及多器官功能衰竭率低于对照组,比较差异有统计学意义(P<0.05),见表1。
2 两组恢复时间、ICU居住时间及住院时间比较 观察组首次排便时间、腹胀缓解时间、ICU居住时间及住院时间均短于对照组,两组比较差异有统计学意义(P<0.05),见表2。
3 两组炎症指标比较 治疗前两组白细胞计数、CRP比较无显著差异(P>0.05),治疗后两组白细胞计数、CRP显著降低,且观察组降低更为明显,两组比较差异有统计学意义(P<0.05),见表3。

表1两组患者预后具体指标对比[例(%)]

表2两组患者恢复时间、ICU居住时间及住院时间比较(d)

表3两组治疗前后炎症指标比较
4 两组营养指标比较 治疗前两组ALB、PA及Hb比较无显著差异(P>0.05),治疗后两组ALB、PA增加,Hb降低,但观察组ALB、PA、Hb高于对照组,比较差异有统计学意义(P<0.05),见表4。
5 两组血清淀粉酶水平及APACHEⅡ评分比较 治疗前两组患者血清淀粉酶水平及APACHEⅡ评分比较无显著差异(P>0.05),治疗后两组血清淀粉酶水平及APACHEⅡ评分降低明显,观察组下降更为显著,两组比较差异有统计学意义(P<0.05),见表5。
6 两组免疫指标比较 治疗前两组免疫指标比较无显著差异(P>0.05),治疗后免疫指标增加,且观察组增加更为明显(P<0.05),见表6。

表4两组治疗前后营养指标比较(g/L)

表5两组患者血清淀粉酶水平及APACHEⅡ评分比较

表6两组治疗前后免疫指标比较
讨 论
急性胰腺炎患者在合并胰周脓肿、胰腺脓肿、胰腺坏死或多器官功能障碍后,则被发展为SAP,一般根据CT、MRI显示胰腺、胰周病变程度,决定了SAP严重程度。SAP起病急,累及多个脏器,并发症发生高,病死率高。因SAP伴严重代谢障碍,处于高代谢状态,需较多的蛋白质及热量[4]。SAP分为两个时间阶段,第一阶段持续时间约为7~10d,易出现多器官功能障碍、脓毒症;第二阶段在发病2周,出现胰腺坏死,炎症免疫反应等,患者生命安全仍面临着威胁[5]。营养支持是目前治疗SAP重要方法,摄入充足营养,以免使体内环境恶化,尽量满足患者机体需求。
肠外营养与肠内营养为两种常用营养方式,已有研究证实肠外营养支持,可减少胰腺外分泌,使胰腺分泌过程处于静止状态,促使患者病情恢复;但肠外营养支持,则会致机体代谢紊乱,伴肠道细菌移位、胆汁淤积等,影响患者病情恢复[6]。肠内营养可为患者提供足够的营养支持,与人体正常生理功能相似,能维持人体正常的肠道黏膜结构及功能的完整性,避免肠道细菌移位,减少感染发生[7];而且肠内营养支持,不会额外刺激胰腺功能,且能缓解人体急性期反应,纠正内脏蛋白质代谢功能,减轻脾细胞毒性反应。
本组研究中,观察组病死率3.33%、感染率33.33%及多器官功能衰竭率13.33%低于对照组的23.33%、63.33%、40.00%,有统计学意义。因此,经肠外营养治疗时,SAP患者接受肠内营养支持,可降低患者治疗期间病死率、感染率等并发症,利于患者预后改善。且观察组患者恢复时间短于对照组,炎症水平低于对照组,免疫功能改善程度高于对照组,有统计学意义。结果说明,肠内营养支持,利于患者病情更好恢复,其原因肠内营养可直接为肠道黏膜提供所需营养物质,促进肠道黏膜上皮增生,改善黏膜血流循环,降低肠道黏膜通透性,促使免疫球蛋白生成,改善机体免疫功能;且能抑制肠源性内毒素移位及细菌移位,减轻炎症水平[8];另外肠内营养支持,促使肠道蠕动功能的恢复,降低腹腔压力,使胃肠道及腹腔脏器恢复正常血供,增加脏器灌注,促进组织器官恢复,进而能减少感染及多脏器功能障碍等并发症发生[9]。
目前对肠内营养时机尚存在争议,认为早期患者感染症状严重,伴大量腹腔脓液及渗液,若过早肠内营养支持会加重炎症反应,加重胰腺坏死程度[10];但时间越久,患者病情危重,营养缺乏,病死率高。因此当患者体征稳定,胃肠稳定,在发病72 h内早期开始肠内营养支持,可改善病情,且能增加肠道血流量,提高机体免疫功能,减少并发症发生。
综上所述,重症急性胰腺炎患者采取早期肠内营养支持,可降低病死率及并发症发生率,改善患者免疫功能,缓解机体炎症反应,应用价值高,值得临床应用。
