原发皮肤结外NK/T细胞淋巴瘤-鼻型一例
2018-09-14张奕杰杨万军刘丽华晏子媛王代文
张奕杰,杨万军,刘丽华,晏子媛,刘 俊,王代文
结外NK/T细胞淋巴瘤-鼻型是WHO关于淋巴和造血组织肿瘤分类中的一个独立类型[1],皮肤是该病最常见的鼻外侵犯部位。国内报道原发皮肤的病例较少。其恶性程度高,早期临床表现不典型,组织病理诊断较困难,临床和组织病理均易误诊、漏诊,预后差。现报道1例原发皮肤结外NK/T细胞淋巴瘤-鼻型,分析其临床和组织病理学特点,并复习相关文献。
临床资料
患者,女,74岁。双下肢皮肤多发性肿块伴溃疡6个月,于2015年7月就诊。6个月前,无明显诱因患者左大腿中段内侧面皮下出现一蚕豆大小的无痛性硬结,表面皮肤逐渐呈青紫色,并出现坏死、溃疡,有淡黄色膜状物覆盖。3个月前右大腿中段伸侧及右膝屈侧皮下分别出现一鸽蛋大小无痛性硬结,前者同样出现皮肤青紫色、坏死、溃疡及结痂,后者逐渐增至9.5 cm×5.0 cm×3.0 cm大小,表皮完好、肤色正常。2个月前右大腿中下段内侧及右小腿内侧近膝关节处皮下分别再次出现一鸽蛋大小无痛性硬结,皮肤出现青紫、坏死、溃疡及结痂。未诊治。患者自起病以来无发热、畏寒、关节肌肉酸痛等,无鼻塞、鼻衄、体重下降等。否认肝炎、结核、疟疾等传染病史。既往体健,否认有家族遗传病史。体格检查:体温39℃,脉搏80次/min,呼吸20次/min,血压110/70 mmHg(1 mmHg=0.133 kPa);慢性病容,心、肺、腹部查体未见明显异常,颈部、腋窝和腹股沟浅表淋巴结未扪及增大。鼻部检查:鼻前庭未见新生物,鼻中隔无弯曲或畸形,上、中、下鼻道未见新生物,副鼻窦无分泌物、无压痛。皮肤科情况:右大腿中段伸侧、右大腿内侧中下段及右小腿内侧近膝关节外分别可视并触及一2.5 cm×2.0 cm×2.0 cm、2.2 cm×2.0 cm×2.0 cm 和 2.0 cm×2.0 cm×2.0 cm大小相似肿物及包块,不同程度破溃、结痂;右膝屈侧可见一9.5 cm×5.0 cm×3.0 cm大小隆起性肿物,表皮完好,皮温不高,质韧,与周围组织粘连(图1a);左大腿中段内侧可见一深在性溃疡,溃疡面积2.0 cm×2.0 cm大小,边缘锐利,基底潮红、湿润,被覆一薄层淡黄色膜状物及暗黑色结痂覆盖,周围皮肤见暗红色“晕”(图1b),溃疡下可扪及质韧肿物,无触痛。
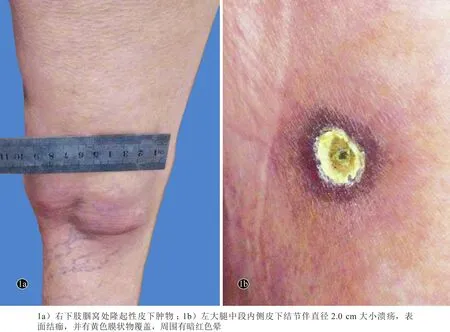
图1 原发皮肤结外NK/T细胞淋巴瘤-鼻型患者下肢皮损
实验室及辅助检查:血尿粪常规、C反应蛋白、红细胞沉降率、结核抗体、肝肾功、肿瘤标志物、人免疫缺陷病毒抗体(HIV)、快速血浆反应素试验(RPR)均正常。EB病毒抗体(+),柯萨奇病毒抗体(-),巨细胞病毒抗原(-)。胸腹部计算机断层扫描(CT)未见纵膈及腹膜后淋巴结增大,肝脾不大。彩色超声多普勒未见颈部、腋窝和腹股沟等浅表淋巴结增大,腹腔淋巴结亦无增大。鼻窦冠扫CT示解剖结构显示清晰,无软组织占位影或骨质破坏。双侧鼻咽部增强CT未见明显异常。鼻腔镜检查:鼻道黏膜光滑,未见新生物或黏膜粗糙区域。右大腿内侧中下段肿物与溃疡交界处切取约1.5 cm×1.0 cm×0.5 cm皮损(深达溃疡基底下),行组织病理检查:表皮角化过度、棘层变薄、皮突大部分消失,真皮浅层水肿,血管壁及周围可见异形淋巴样细胞浸润呈葱皮样外观(图2),肿瘤细胞累及皮下组织,在脂肪小叶内填塞性浸润。免疫组化染色:CD3ε、CD43、CD56、T细胞内抗原-1(T-cell intracellular antigen-1,TIA-1)、EB病毒潜伏膜蛋白(EBV LMP-1)、粒酶B(GrB)均阳性,Ki-67阳性(≥85%)(图3);CD3、CD20、CD79α均阴性。骨髓活检:增生性骨髓象,未见肿瘤累及。诊断:原发皮肤结外NK/T细胞淋巴瘤-鼻型。
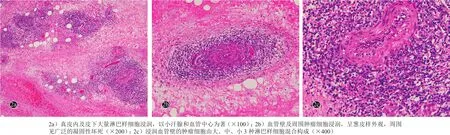
图2 原发皮肤结外NK/T细胞淋巴瘤-鼻型患者右下肢皮损组织病理(HE染色)

图3 原发皮肤结外NK/T细胞淋巴瘤-鼻型患者右下肢皮损组织病理免疫组化(EnVision法×200)
治疗:2016年8月给予CHOP方案治疗(环磷酰胺200 mg第1天,表柔比星50 mg第1、2天,长春地辛4 mg第1天,曲安西龙72 mg第1~5天)两个疗程,疗效不佳,肿物及溃疡无明显变化。2016年8月28日改用SMILE方案(甲氨蝶呤3 g第1天,地塞米松40 mg第2~4天,异环磷酰氨2 g第2~4天,依托泊苷100 mg第25天,门冬酰胺酶6000 U/m2第8、10、12、14、16、18、20天);两个疗程后,患者皮下肿物均出现缩小、消退,溃疡逐渐愈合。停止化疗1个月后,左足底再次出现蚕豆大小的硬结,相继出现皮肤青紫、溃疡和结痂,并渐增大至鸽蛋大小,患者拒绝配合治疗,后失访。
讨论
皮肤是结外NK/T细胞淋巴瘤-鼻型最常见的鼻外好发部位,占26%左右[2]。本病好发于亚洲和南美成年男性,表现为结节和多伴有溃疡;常见全身症状,包括发热、体重减轻和不适,有时伴有嗜血细胞综合征[3]。瘤细胞主要由中等大小的淋巴样细胞组成,混杂小和大的淋巴样细胞;典型免疫表型呈CD2、CD3(sCD3)、CD3ε、CD56、TIA-1、GrB、 穿 孔 素、 和EBV阳性[4]。瘤细胞常以血管为中心性浸润,出现明显的血管破坏。
本例患者的皮损特点是双下肢皮下多发性质硬肿物,表皮渐出现青紫、坏死,短期内形成无痛性、边界清楚的溃疡和结痂。组织病理特点可见大、中、小异形T细胞混合浸润,血管中心性生长和血管破坏,瘤细胞以中等大细胞为主,细胞核可见皱褶、扭曲和拉长,免疫表型符合结外NK/T细胞淋巴瘤-鼻型的诊断。笔者认为,本病好发于下肢的特点可能与肿瘤细胞的归巢效应有关,而溃疡形成的原因与病理表现中肿瘤细胞破坏血管及继发缺血性坏死的特点一致。
结外NK/T细胞淋巴瘤-鼻型需要与皮下脂膜炎样T细胞淋巴瘤相鉴别[5],后者的皮损较少出现溃疡,组织病理表现为皮下脂肪中肿瘤细胞弥漫性浸润,并围绕单个脂肪细胞呈轮圈样排列,同时可见组织细胞浸润和肉芽肿形成。免疫组化显示肿瘤细胞表现为α/β抑制性T细胞表型(βF1、CD3、CD4、CD8),TIA-1、GrB和穿孔素阳性,但CD30、CD56阴性。增殖性标志(如MIB-1)可突出增殖细胞排列成小簇状和围绕脂肪细胞的模式特点;原位杂交检测EBV为阴性。但需要注意的是这种“轮圈”或“花环”样结构可以同样出现在累及皮下组织的所有淋巴瘤和反应性皮下脂肪浸润性疾病中,包括B细胞淋巴瘤。由于局限于皮下脂肪层的B细胞淋巴瘤或具有类似结构特征的其他T细胞淋巴瘤(如蕈样肉芽肿、皮肤间变大细胞淋巴瘤、皮肤γ/δT细胞淋巴瘤、结外NK/T细胞淋巴瘤-鼻型等)临床并不少见,因此笔者强调,对于伴有皮下组织显著受累的恶性淋巴瘤患者均应进行完整的免疫表型分析,而且只有进行多种抗体的检测才能将疾病正确分类。对于累及皮下组织且γ/δT细胞标志阳性或CD30阳性或原位杂交检测EBV阳性的T细胞淋巴瘤病例,应分别归类于皮肤γ/δT细胞淋巴瘤、皮肤间变大细胞淋巴瘤和结外NK/T细胞淋巴瘤-鼻型。
原发皮肤结外NK/T细胞淋巴瘤-鼻型预后差,对化疗不敏感,对传统CHOP方案反应差,需要高剂量化疗,毒副作用较大,中位总生存期约14个月[6]。本例患者对CHOP方案反应不佳,肿物无缩小、溃疡不愈合。在调整实施SMILE方案[7]化疗后,患者的肿物缩小甚至消退,溃疡基本愈合,但停药后出现了复发并最终失访。因此,SMILE方案的远期疗效及预后仍然需要大量数据观察。有报道,在放化疗达到完全缓解后,继以自体造血干细胞移植可明显延长无病生存期。
