乳腺癌术后引流时间的影响因素分析
2017-08-18陈澎涛
陈澎涛
摘 要 目的:探讨分析乳腺癌术后引流时间的影响因素。方法:选取483例行乳腺癌手术患者的临床资料,并对患者引流时间进行回顾性分析。结果:年龄、BMI、清扫腋窝淋巴结器械、高血压、糖尿病均会影响患者术后引流时间。多因素logistic回归分析表明,年龄(高龄)、BMI(肥胖)为引流时间增长的危险因素。结论:应对已发现的延长引流时间的高危因素进行积极预防,以期缩短引流时间。
关键词 乳腺癌 手术 引流时间 logistic回归分析
中图分类号:R737.9 文献标识码:A 文章编号:1006-1533(2017)15-0048-02
Study on the influential factors of drainage time after surgery of breast cancer
CHEN Pengtao
(Department of Thyroid Breast Surgery, Zhoukou Central Hospital, Zhoukou 466000, China)
ABSTRACT Objective: To investigate the influential factors of drainage time after breast cancer operation. Methods: The clinical data from 483 patients with breast cancer were selected and their drainage time was retrospectively analyzed. Results: The postoperative drainage time was affected by age, BMI, the instruments for dissection of axillary lymph node, hypertension and diabetes. Multivariate logistic regression analysis showed that age (elderly) and BMI (obesity) were risk factors for the increase of drainage time. Conclusion: Active prevention should be implemented to those high risk factors found to be able to extend the drainage time so as to shorten the drainage time.
KEY WORDS surgery of breast cancer; operation; drainage time; logistic regression analysis
乳腺癌是全球范围内严重威胁女性健康的恶性肿瘤之一,发病率逐年上升。乳腺癌主要采用手术治疗,辅以内分泌及放化疗治疗。但常用的乳腺癌根治术和改良根治术具有创面大、术后渗出液较多等缺点,导致术后易发生皮下积液及创面感染、坏死等并发症,延长了术后引流时间,并成为困扰医患的一个共同难题[1]。为探讨乳腺癌术后引流时间的影响因素,本研究对483例行乳腺癌手术患者的临床资料进行分析总结,对比两组患者的引流时间的影响因素。
1 资料与方法
1.1 一般资料
本研究选取2012年5月至2016年5月我院收治的483例行乳腺癌手术患者的临床资料为研究对象,对患者资料和引流时间进行回顾性分析。所有患者均为女性,且均为单侧乳腺癌患者;年龄25~74岁,平均年龄(47.9±11.5)岁;其中接受改良根治术441例和根治术 42例。
纳入标准:所有患者均经过病理确诊为乳腺癌,术前均未接触过新辅助放化疗,未合并其他部位恶性肿瘤,所有患者均对本研究内容及目的知情同意并能配合完成本研究。排除标准:有乳腺癌手术史者,术前接受过新辅助放化疗,合并其他部位恶性肿瘤,合并其他重要脏器功能不全者,严重精神疾病患者,手术不耐受及有手术禁忌证者,术后引流管堵塞或脱落者,不能配合完成本研究者。
1.2 临床资料收集
入院后对患者的一般资料,包括年龄、体重、身高、体重指数(body mass index, BMI)、内科合并症、手术信息、引流信息等进行调查及回顾性分析。拔管指征:患者术后单管引流量连续两次<15 ml/d,引流管引流通畅,无皮下积液;年龄分组:中青年组(<60岁)和老年组(≥60岁);非超重组(BMI≤24 kg/m2)和超重组(BMI>24 kg/m2);手术方式分组:乳腺癌根治术组和改良根治术组;淋巴结清扫范围:清扫2组淋巴结组(腋窝Ⅰ、Ⅱ组淋巴结)和清扫3组淋巴结组(腋窝Ⅰ、Ⅱ、Ⅲ组淋巴结);合并症和辅助治疗均按照“有”、“无”进行分组。
1.3 引流方法及记录
在手术结束前在腋下及胸骨旁分别放置乳胶引流管各1根,自皮肤戳孔引出,外接密闭负压无菌引流盒。缝合完成后酒精纱布及无菌敷贴对刀口进行敷盖,外包棉垫及特制背心式胸带加压包扎。医护人员每日清晨对患者刀口愈合情况及引流情况进行观察,避免引流管堵塞及受压打折,每24 h更换1次引流盒,更换时对既往24 h引流量进行记录。引流时间为双管均拔除时,记录总共的引流天数。
1.4 统计学分析
2 結果
2.1 影响引流时间的单因素分析
年龄、BMI、清扫腋窝淋巴结器械、高血压、糖尿病均会影响患者术后引流时间(表1)。
2.2 影響引流时间的相关因素的多因素logistic回归分析
年龄(高龄)、BMI(肥胖)为引流时间增长的危险因素(表2)。
3 讨论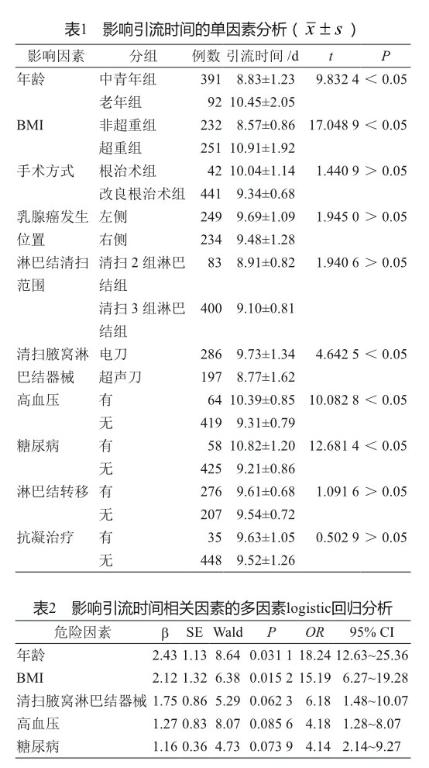
本研究结果显示:年龄(高龄)、BMI(肥胖)为引流时间增长的危险因素。高龄作为引流时间增长的危险因素,可能的原因为老年患者在组织血供、机体新陈代谢、皮肤弹性、血管弹性、机体状况及内科合并症方面均较中青年患者显著变差,因此,增加了术后引流时间[2]。肥胖作为引流时间增长的危险因素已在既往研究中有所报道,可能的原因为肥胖患者多存在皮下脂肪较多现象,手术过程中相对的创面较大,相对于非肥胖患者组织损伤也较为严重,此外,肥胖患者皮下脂肪较多,但脂肪组织中血供少,这就直接延长了切口愈合时间,同时肥胖患者术后发生脂肪层液化、坏死的概率更大,增加了术后引流时间[3]。在本研究中,合并高血压和糖尿病也是影响引流时间的一个因素,对于高血压患者,血管脆性增加,术中易出现出血;此外,容易出现水钠储留,而这种现象引发淋巴回流受阻,导致淋巴液增多,均有可能增长引流时间[4]。而糖尿病患者,三大营养物质代写发生异常,导致出现血浆高渗的状态,机体组织修复能力明显降低,且术后感染的发生率升高,因此会明显延长切口愈合时间,进一步可能影响引流时间。此外,高糖环境有益于细菌异常增殖,增加了机体感染的几率,可能进一步增加引流量。因此,在手术前,应对患者的危险因素进行预先评估,提前做好准备和预防措施。对于合并高血压和糖尿病患者,提前给与积极的血压控制和血糖控制,术后给与相应的基础治疗,以有效降低引流量。
综上所述,乳腺癌术后引流时间受到年龄、BMI等多种因素影响,应结合已发现的延长引流时间的高危因素进行积极预防,以期缩短引流时间。
参考文献
[1] Taylor JC, Rai S, Hoar F, et al. Breast cancer surgery without suction drainage: the impact of adopting a ‘no drains policy on symptomatic seroma formation rates[J]. Eur J Surg Oncol, 2013, 39(4): 334-348.
[2] de Godoy JM, Godoy Mde F. Evaluation of a new approach to the treatment of lymphedema resulting from breast cancer therapy[J]. Eur J Intern Med, 2013, 24(1): 59-62.
[3] Maaskant-Braat AJ, Roumen RM, Voogd AC, et al. Sentinel Node and Recurrent Breast Cancer (SNARB): results of anationwide registration study[J]. Ann Surg Oncol, 2013, 20(2): 620-626.
[4] Twelves D, Nerurkar A, Osin P, et al. The feasibility of nipple aspiration and duct lavage to evaluate the breast duct epithelium of women with increased breast cancer risk[J]. Eur J Cancer, 2013, 49(1): 65-71.
