肺超声诊断小儿肺炎及预测预后的价值
2023-09-21郭怡萍刘超王圣明屈娟娟张瑞华
郭怡萍,刘超,王圣明,屈娟娟,张瑞华
(1.中国人民解放军联勤保障部队第九八八医院 超声医学科,河南 郑州 450000;2.河南省儿童医院 超声医学科,河南 郑州 450000)
小儿肺炎是临床常见儿科疾病,该病在理论上属于自愈性疾病,若治疗不及时,随疾病进展可诱发咽炎、肝炎、心肌炎及脑膜炎等,严重时可危及患儿生命[1]。既往临床诊断小儿肺炎以X片、CT为主,随着超声技术日趋成熟,肺部超声在小儿肺炎诊断中广泛普及应用,是临床检查肺疾病常用手段,具有操作简单、可重复性、无辐射等优势,可实时动态监测肺部病灶变化,在小儿肺炎早期诊断、干预治疗、预后评估方面已表现出明显优势[2-3]。最近研究显示,降钙素原(procalcitonin,PCT)、高迁移率族蛋白B1(high mobility group B1,HMGB1)在新生儿重症肺炎血清中高表达,且与患儿预后评估密切相关[4]。基于此,本研究通过收集中国人民解放军联勤保障部队第九八八医院75例肺炎患儿,均行肺超声检查,尝试分析肺超声在患儿肺炎中的应用价值,并进一步分析不同预后患儿肺超声评分、血清PCT、HMGB1水平,探究肺超声、PCT、HMGB1对患儿预测预后的临床价值。
1 资料与方法
1.1 一般资料
选取2021年6月至2023年3月中国人民解放军联勤保障部队第九八八医院75例肺炎患儿作为研究组,另选同期75例存在疑似肺炎症状但非肺炎的患儿作为对照组。两组患儿临床资料比较,差异无统计学意义(P>0.05),见表1。本研究已获得医院医学伦理委员会审批。

表1 两组临床资料比较
1.2 选取标准
纳入标准:研究组为肺炎患儿,符合《诸福棠实用儿科学》[5]诊断标准;无恶性肿瘤、血液系统疾病;入院前1个月无免疫、激素药物治疗史;患儿家属签署知情同意书。
排除标准:体征不稳定;其他肺部疾病;免疫缺陷病;凝血功能障碍;肺超声检查显示肺部或胸廓先天发育异常;先天性心脏病、遗传性及代谢性疾病;智力障碍或精神障碍。
1.3 检查方法
1.3.1肺超声检查
研究组、对照组受试者需要仰卧位,使用Philips IU22超声诊断仪行肺超声检查,探头频率为5~12 MHz,先行前胸扫描,观察有无气胸;再行侧胸有无胸腔积液和肺部病变,若发现患儿肺部病变,以腋前线和腋后线为界点,扫描前上下、侧上下、后上下6个区域,共12个肺野,注意探头与肋骨垂直,沿每个区域自上而下扫描,详细记录超声图像特征,观察胸膜线有无异常,A线是否消失,B线、支气管充气征、双肺点及血流信号等。
肺超声评分标准[6]:使用双肺12区评分法评估,并结合临床实际情况,将每个区域评分之和作为肺超声评分。4分:平滑A线或孤立B线<3条。3分:有部分散在清晰B线(界限分明)。2分:B线大部分融合。1分:大量融合B线呈瀑布征。0分:出现肺部实变。总分0~48分,评分越低提示患儿感染性肺炎越严重。
1.3.2血清PCT、HMGB1水平检测
收集研究组患儿入院当日静脉血5 mL,3 500 r·min-1离心5 min,以双抗体夹心法检测PCT、HMGB1水平,试剂盒购自上海烜雅生物科技有限公司。
1.4 随访
研究组患儿出院后1个月,以门诊复查形式随访,观察临床症状、体征,并行CT检查,临床症状与体征、CT检查患儿基本恢复正常或完全恢复视为预后良好,反之为预后不良。比较不同预后患儿肺超声评分、PCT、HMGB1。
1.5 统计学方法
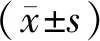
2 结果
2.1 肺超声征象、肺超声评分
研究组患儿肺超声征象显示B线占比较高,高达100.00%,异常胸膜线占比达到80.00%,呈不规则低回声,部分伴有斑片状弱回声、支气管充气征、胸腔积液或肺不张,少部分肺滑动征消失。对照组患儿肺超声征象显示无胸膜下实质性病变,胸膜线呈清晰、光滑线性,回声强,A线≥3条,且A线清晰、平行,各肺叶B线<3条,胸腔内无积液。研究组肺超声评分为(35.26±8.41)分,对照组肺超声评分为(46.13±1.86)分,研究组低于对照组(t=10.929,P<0.001)。
2.2 肺超声诊断患儿肺炎的价值
以临床综合诊断为金标准。肺超声诊断敏感度为89.33%(67/75),特异度为100.00%(75/75),准确度为94.67%(142/150),阳性预测值为100.00%(67/67),阴性预测值为90.36%(75/83),约登指数为0.893。见表2。

表2 诊断结果(n)
2.3 不同预后患儿肺超声评分、PCT、HMGB1比较
预后不良患儿肺超声评分低于预后良好患儿,血清PCT、HMGB1水平高于预后良好患儿(P<0.05)。见表3。

表3 不同预后患儿肺超声评分、PCT、HMGB1比较
2.4 肺超声评分、血清PCT、HMGB1预测预后的价值
ROC曲线结果显示,肺超声评分、血清PCT、HMGB1单独预测的ACU分别为0.771、0.748、0.746,肺超声评分单独预测的AUC与血清PCT、HMGB1的AUC比较,差异无统计学意义(P>0.05),但肺超声评分、血清PCT、HMGB1联合预测的AUC大于各指标单独预测(P<0.05)。见表4。

表4 肺超声评分、血清PCT、HMGB1预测预后的价值
3 讨论
小儿肺炎发病机制较为复杂,临床诊断主要结合临床表现、病原学及影像学检查患儿病情,X线、CT是肺炎诊断常用影像学方法,前者检查肺组织透明度较低、肺纹理增加,导致准确度较低,后者无法实时观察病情进展、存在辐射[7]。
随着影像学技术日益成熟,肺超声因无辐射、重复性佳等优势,同时还能动态、实时观察肺部病灶变化,在肺炎早期诊断、干预治疗具有明显优势[8]。正常肺组织中含丰富气体,超声特征表现为光滑胸膜线或多条高回声线平行,肺组织一旦出现感染性病理病变,肺组织含水量增加,为肺超声检查提供物理基础,超声波表现为胸膜平行、等间距多条线状,即A线;肺内气体和液体比例失常,可产生垂直胸膜至肺野深部的放射线强回声,即B线,肺组织气体减少或消失还可引起肺实变[9]。肺超声评分可评估肺部受累严重程度,在呼吸系统疾病诊断、治疗中已广泛应用[10]。本研究发现,研究组患儿肺超声征象B线占比高达100%,异常胸膜线占比达80%,肺部有实质性改变,这与上述研究观点一致;且研究组肺超声评分低于对照组评分,这与穆楠等[10]等研究相似,提示患儿肺部受累较为严重。本研究还发现,肺超声诊断小儿肺炎敏感度、特异度、准确度较高,约登指数为0.893,表明肺超声诊断小儿肺炎具有一定诊断效能。
肺炎发生发展与炎症因子释放诱导肺组织炎症浸润、肿胀有关,也是肺组织损伤的主要病理过程,HMGB1主要在细胞核中表达,可通过参与转录、修复和重组等维持细胞内环境稳定性[11]。研究证实,单核巨噬细胞可通过刺激多种白介素因子激活机体炎症反应,可促进HMGB1从细胞核转至细胞外,通过调节机体免疫炎症反应参与炎症疾病、感染性疾病等发生发展[12-13]。PCT是由甲状腺C细胞释放,正常状态下机体内水平较低,若受到病原菌感染,可促进甲状腺C细胞分泌PCT,还可经过肺细胞、单核细胞及巨噬细胞等释放PCT,进而进入血液内[14]。肺炎患儿血清PCT、HMGB1水平高于健康儿童,且患儿预后不良、病情越严重表达水平越高[15-16]。本研究显示,预后不良患儿血清PCT、HMGB1水平较预后良好患儿高,肺超声评分较预后良好患儿低,这与上述研究观点一致,提示肺超声评分与小儿肺炎预后不良密切相关。推测患儿病原菌入侵机体后可刺激肺上皮细胞释放大量PCT、HMGB1炎症递质,诱导肺组织发生炎症反应,肺组织出现不同程度炎症浸润、肿胀,PCT、HMGB1表达越高患儿病情越严重,进一步加重肺部实质病变,加重疾病发展,影响患儿预后。此外,本研究显示以上指标联合预测AUC大于各指标单独预测的AUC,表明肺超声评分、血清PCT、HMGB1联合预测具有良好预测价值。
4 结论
肺超声诊断小儿肺炎具有较高诊断价值、准确度,且患儿肺超声评分、血清PCT、HMGB1在患儿中差异表达,与患儿预后密切相关,其联合预测小儿肺炎预后具有较好的参考价值。
