新产程标准对产程和分娩结局的影响
2018-12-12谌雯丽秦丰江
谌雯丽 秦丰江
Friedman产程时限标准于1954年提出并作为分娩进展应用于临床,并成为近几年国内外产程管理的主要标准,但这一标准对现代产科人群的适用性有待探讨[1]。新产程标准是相对于Friedman产程的旧产程标准,于2014年由中华医学会妇产科分会发布,并在国内医院进行推广使用,新产程和Friedman产程的区别主要在第二产程时限的放宽[2]。目前新产程标准用于本地区产妇产程进展的研究较少,临床缺乏本地区产妇产程进展数据,对于新产程标准是否可以促进自然分娩,降低剖宫产率,减少对新生儿、孕妇的影响尚未达成共识[3]。因此,本研究回顾分析我院分别执行新产程标准和Friedman产程标准的800例产妇临床资料,比较两种标准对产程、剖宫产率、产妇和新生儿患病情况的影响,分析如下。
1 资料与方法
1.1 一般资料 回顾性分析2016年1月至2017年12月在重庆市涪陵中心医院分娩的800例产妇的临床资料,将执行新产程标准的产妇纳入观察组(400例)将执行旧产程标准的产妇纳入对照组(400例)。观察组产妇年龄18~43岁,平均(28.63±5.38)岁;孕次1~7次,平均(2.25±0.31)次;产次1~4次,平均(1.46±0.23)次;孕周37~41周,平均(38.71±1.17)周。对照组产妇年龄17~43岁,平均(27.82±5.24)岁;孕次1~7次,平均(2.31±0.33)次;产次1~3次,平均(1.48±0.18)次;孕周37~41周,平均(38.59±1.30)周。两组产妇年龄、孕次、产次、孕周等指标差异无统计学意义(P>0.05)。具有可比性。
1.2 纳入及排除标准 纳入标准:①产妇均无生殖器畸形和感染性疾病;②产妇均为妊娠满37周不满42周的足月产;③新生儿估计体质量为2 500~4 000 g。排除标准:①产妇有瘢痕子宫病史;②产妇伴有骨盆狭窄;③产妇伴有内外科合并症;④产妇伴有神经疾病、严重脏器功能疾病。
1.3 方法 两组患者除家属因素、分娩知识普及缺乏等其他因素进行剖宫产外均采用阴道试产。观察组:采用新产程标准观察产妇的产程进展情况[4]。在第一产程中,①潜伏期延长,指初产妇产程>20 h,经产妇产程>14 h,第一产程缓慢但有进展的情况不视为剖宫产指征。②活跃期,宫口扩张6 cm。③活跃期停滞,产妇宫缩良好,且破膜之后的宫口扩张程度≥6 cm,宫口停止扩张≥4 h。当宫口停止扩张>6 h或出现宫缩乏力(宫缩间歇期<3 min,宫外压<80 mmHg),则视为剖宫产指征。在第二产程中,初产妇产程≥3 h,经产妇产程≥2 h,且产程均没有进展,诊断第二产程延长,进行阴道助产或者剖宫产结束分娩。
对照组:采用Friedman产程图观察产妇的产程进展情况[5]。在第一产程中,①潜伏期延长,为产妇产程>16 h。②活跃期,为宫颈扩张3~10 cm。③活跃期晚期,为宫颈扩张9~10 cm。④活跃期延长为活跃期>8 h,初产妇宫颈口的扩张速度<1.2 cm/h或经产妇宫口扩张速度<1.5 cm/h。⑤活跃期停滞,为宫口扩张>2 h。在第二产程中,①第二产程延长,为初产妇≥2 h,经产妇≥1 h。②胎头下降延缓,为初产妇在活跃期晚期和第二产程胎头下降时的速度<1.0 cm/h,或经产妇速度<2.0 cm/h。③胎头下降停滞为胎头下降停止>1 h。④滞产,为总产程>24 h。
1.4 观察指标 比较两组产妇产程(产时潜伏期、第一产程、第二产程、第三产程)的时间,产妇并发症情况(产后出血、切口感染、会阴裂伤、产褥病率),剖宫产原因及剖宫产率,新生儿情况(胎儿窘迫发生率、新生儿窒息发生率、5min时的Apgar评分),分析剖宫产原因(包括出现胎儿窘迫、潜伏期出现延长、抬头下降出现停滞、活跃期出现停滞、分娩知识缺乏普及、家属因素)。
Apgar评分中,8~10分为无窒息,4~7分为轻度窒息,3分及以下为重度窒息[6]。产后出血是指在娩出胎儿后的24 h内,产妇出血量≥500 mL[7]。产褥病率是指产妇在分娩24 h后的10日内,每日使用口表测量4次体温,间隔时间4 h,有2次体温≥38℃。产褥病率=产褥病例数/总例数×100%。胎儿窘迫是指胎儿出现宫内缺氧情况,危及健康与生命的综合症状。新生儿窒息是指因为各种病因,胎儿缺氧出现宫内窘迫或胎儿娩出时出现呼吸、循环障碍,出生后的1 min内没有自主呼吸或规律呼吸,出现酸中毒、高碳酸血症或低氧血症[8],新生儿窒息发生率=新生儿窒息例数/总例数×100%。
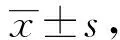
2 结果
2.1 两组产妇产程比较 观察组产时潜伏期、第一产程、第二产程均长于对照组,差异有统计学意义(P<0.05),观察组第三产程与对照组相比,差异无统计学意义(P>0.05),详见表1。
2.2 两组产妇并发症情况和剖宫产原因及剖宫产率比较 观察组产妇产后出血率、产褥病率、剖宫产率均低于对照组,差异有统计学意义(P<0.05)。观察组产妇切口感染率、会阴裂伤率与对照组相比,差异无统计学意义(P>0.05),详见表2、3。
2.3 两组新生儿情况对比 观察组胎儿窘迫、新生儿窒息发生率、Apgar评分与对照组相比,差异无统计学意义(P>0.05),详见表4。
表1 两组产妇产程比较
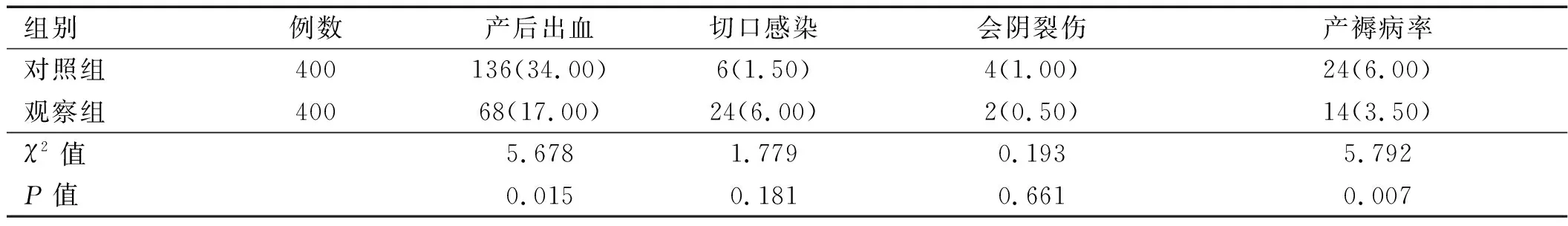
表2 两组产妇并发症情况对比 [例(%)]
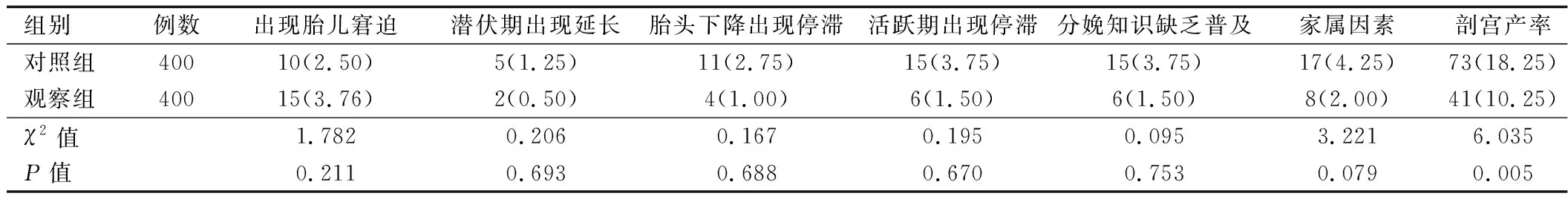
表3 两组产妇剖宫产原因及剖宫产率比较 [例(%)]

表4 两组新生儿情况对比
3 讨论
现阶段,世界范围剖宫产率不断增加,据世界卫生组织第三阶段全球调查结果表明,在亚洲地区,中国的总剖宫产率最高,尤其是自我国实行二孩政策以来,国内剖宫产率大大升高,但其中最重要的原因是由于对产程的认识不够,干预措施不当[9]。Friedman产程图仍是国内常见的产程管理金标准,但有研究[8]表明,这一标准对现代产科人群可能不再适用。张军等[10]通过回顾性分析大量产程进展案例,提出新产程的概念。新产程的大样本数据来自美国,对国内人群是否适用仍有待研究[11-13]。
本研究中,观察组产时潜伏期、第一产程、第二产程均长于对照组(P<0.05),这表明新产程标准可增加产时潜伏期、第一产程、第二产程,同时本次研究表明产程的延长没有增加新生儿、产妇并发症风险(P<0.05)。谢靖等[14]认为,新产程标准不会增加产科干预措施和产妇及新生儿患病风险,且能够降低因产程异常导致的剖宫产的发生。田晓辉等[15]研究表明,新产程标准能明显降低剖宫产率,但会增加产妇会阴裂伤率。本次研究中观察组产妇产后出血率、产褥病率、剖宫产率均低于对照组(P<0.05),这表明采用新产程标准可通过延长产时潜伏期、第一产程、第二产程,有效减少剖宫产等干预措施,降低产后出血和产时发热等并发症的发生情况,且不会增加切口感染、会阴裂伤的发生。新产程标准依据宫颈扩张到6 cm对潜伏期和活跃期进行区分,与旧产程标准的3 cm不同,这会增加产时潜伏期、第一产程、第二产程,与本研究结果相符,但这一区别利于产妇适应产程,增加阴道分娩几率,降低剖宫产率,减小产后出血率和产褥病率[16-17]。观察组胎儿窘迫、新生儿窒息发生率、Apgar评分与对照组相比无显著差异(P>0.05),这表明采用虽然产程时间延长,但并没有增加新生儿的相关并发症等。
综上所述,与旧产程标准相比,新产程标准可放宽产程时限,更利于产妇适应,该标准可显著降低剖宫产率,且不会增加产妇和新生儿的患病情况。这一助产标准具有较高的临床应用价值,可为制定适用于本地区的产程进展图提供相关的理论依据,值得应用推广。
