降钙素基因相关肽受体拮抗剂治疗偏头痛急性发作网状Meta 分析
2024-05-07卢铨广徐文坚
卢铨广,徐文坚,黄 强
(广东省中山市小榄人民医院,广东 中山 528416)
偏头痛属常见发作性疾病,特征为中度至重度的持续(4~72 h)头痛,并伴有恶心、呕吐、畏声、畏光等症状。一年期发病率男性为6%,女性为18%,在25~30 岁达到顶峰[1]。偏头痛致残率高,严重影响患者的身心健康。对于不伴呕吐(或重度恶心)的轻度至中度偏头痛发作,临床常选择非阿片类口服镇痛药中的非甾体抗炎药(如对乙酰氨基酚)或复方镇痛药,但其会致胃肠道和肾功能损伤,不建议长期使用。对于不伴呕吐或重度恶心的中度至重度偏头痛发作,首选特异性药物曲坦类,但其具有收缩血管的特性,故可导致部分患者尤其是冠状动脉粥样硬化性心脏病(简称冠心病)患者群的血管相关不良事件[2]。调节降钙素基因相关肽(CGRP)可介导偏头痛中的三叉神经血管疼痛传导。小分子CGRP 受体拮抗剂,又称gepant 类药物,通过不断的结构改良[3],现有3 种(Ubrogepant,Rimegepant,Zavegepant)用于临床,但目前未见研究对其进行整体评价。为此,本研究中拟对此3种小分子CGRP 受体拮抗剂及其不同剂型[包括口腔崩解片(ODT)、口服片剂(TAB)、喷鼻剂(NS)]和用法进行网状Meta 分析,以期为临床gepant类药物的选择提供循证医学证据。
1 资料与方法
1.1 文献检索策略
计算机检索中国知网(CNKI)、中国生物医学文献数据库(CBM)、万方(WanFang)、维普(VIP),以及PubMed,The Cochrane Library,Embase 数据库中的RCT,检索时限为各数据库自建库起至2023年3月31日。英文检索词包括“Ubrogepant”“Rimegepant”“Zavegepant”“Calcitonin gene - related peptide”“antagonists”“Migraine”“randomized clinical trial”;中文检索词包括“降钙素基因相关肽受体拮抗剂”“偏头痛”“随机对照研究”。以主题词和自由词相结合的方式检索,同时辅以手工检索和文献追溯法收集相关文献。
1.2 文献纳入与排除标准
纳入标准:确诊为偏头痛;研究类型为随机对照试验(RCT);干预措施为使用CGRP 受体拮抗剂治疗,包括Ubrogepant,Rimegepant,Zavegepant;对照措施包括但不限于安慰剂(placebo);结局指标中,疗效性指标包括①2 h 疼痛消失率,②2 h 不适症状消失率,③2 h 疼痛缓解率,④2 h 正常功能恢复率,⑤2~24 h 持续疼痛消失率,⑥2~24 h 持续疼痛缓解率,⑦2~48 h 持续疼痛消失率,⑧2~48 h 持续疼痛缓解率,⑨2 h 畏光消失率,⑩2 h 畏声消失率,⑪2 h 恶心消失率;安全性指标包括⑫总不良反应发生率,⑬恶心发生率,⑭头晕发生率。表1、图6同。
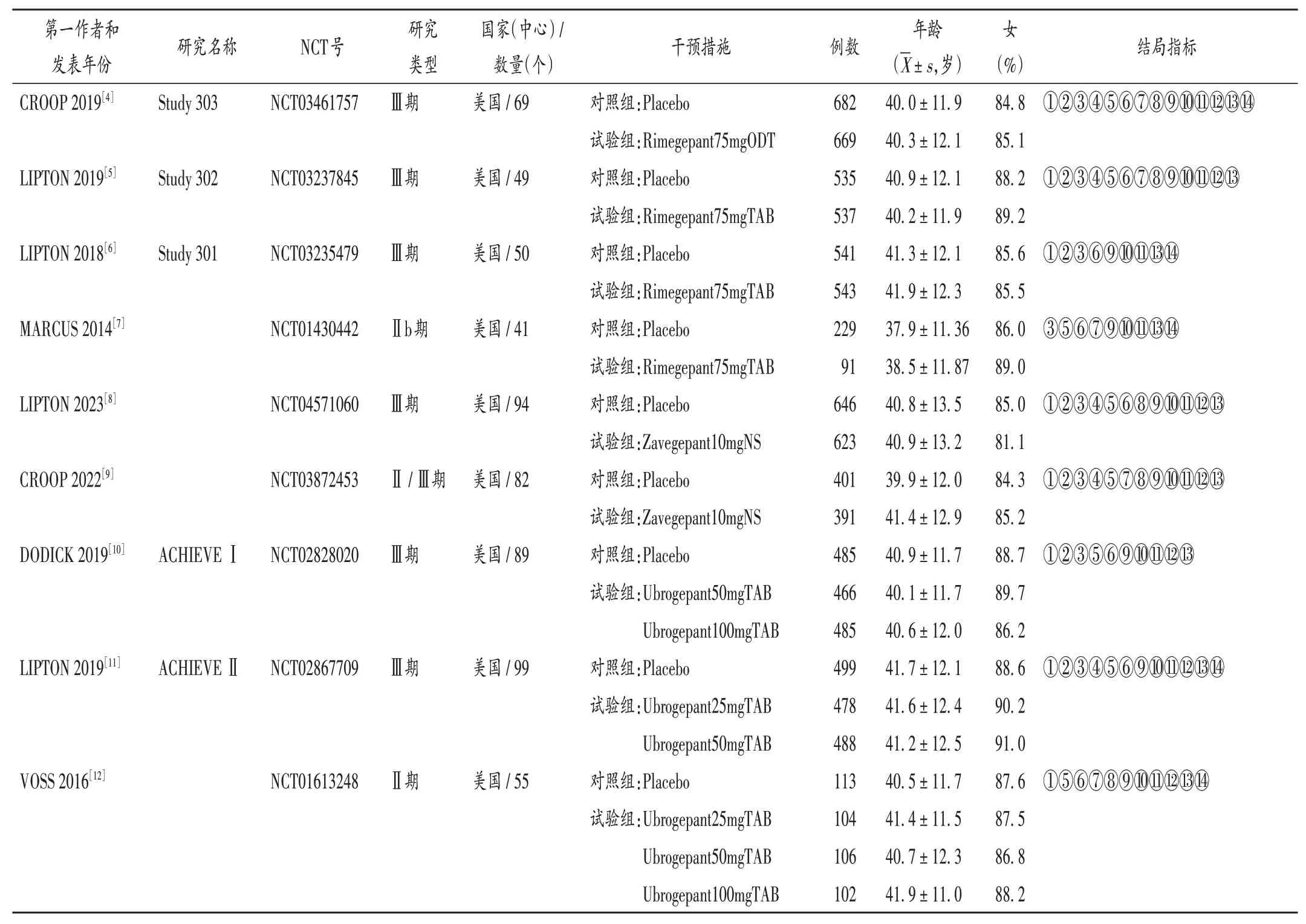
表1 纳入研究基本特征Tab.1 Basic characteristics of included studies
排除标准:综述、病例报道、动物、细胞等非临床研究,含有重复数据的研究仅保留数据最全或最新的研究、无可用数据或数据不完整的研究。
1.3 文献筛选、数据提取与质量评价
所有评估由2 名研究者独立筛选文献并提取资料,由第3 名研究者核对,若2 名研究者结果不同,则通过深入查阅原始文献或共同讨论决定。选择Cochrane 风险偏倚评估工具,从随机方法、分配隐藏、盲法、结果报告完整性、选择性报告偏倚及其他潜在影响真实性的因素等方面对纳入的RCT 进行质量评价,每个方面偏倚程度又分为高风险偏倚、低风险偏倚和不清楚。
1.4 数据处理
采用RevMan 5.3 软件进行风险评估。采用Stata 16.0 统计学软件进行网状Meta 分析,绘制各指标干预措施的网络关系图。计数资料采用比值比(OR)及其95%置信区间(CI)表示。计算不同干预措施的累积排序概率图下面积(SUCRA),根据SUCRA 的有效性和安全性的百分比,得出不同干预措施的网络聚类排名图。绘制比较- 校正漏斗图,检测网络图中是否存在小样本效应,进行发表偏倚检验。使用雷达图综合评估11种有效性指标的SUCRA。
2 结果
2.1 文献检索结果
共检索到1 232篇文献,筛选后最终纳入9篇[4-12]。文献筛选流程见图1。

图1 文献筛选流程Fig.1 Flowchart of literature screening
2.2 纳入文献基本特征
纳入文献均为英文文献,涉及患者9 214 例,包括7 种干预方案。涉及的9 项研究均为美国的多中心研究,其中,Ⅱ期临床试验2 项,Ⅱ-Ⅲ期临床试验1 项,Ⅲ期临床试验6项。详见表1。
2.3 文献质量评价
采用Cochrane 风险偏倚评估工具进行文献质量评价,结果见图2、图3。
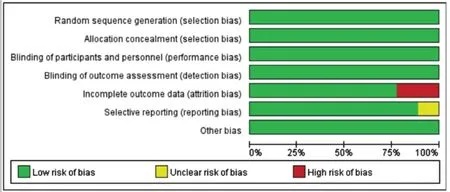
图2 纳入RCT偏倚风险评估图Fig.2 Assessment of risk of bias for included RCTs

图3 纳入RCT偏倚风险分析图Fig.3 Analysis of risk of bias for included RCTs
2.4 网状Meta 分析结果
2.4.1 疗效分析
2 h疼痛消失率:纳入8项研究[4-6,8-12],涉及8 671例患者,共7 种干预措施。网状Meta 分析结果见图4 A。SUCRA概率排序依次为Rimegepant75mgODT(87.3%)>Zavegepant10mgNS (82.3%) > Ubrogepant50mgTAB(54.4%)> Ubrogepant100mgTAB(46.4%)> Ubrogepant25mgTAB(43.9%)>Rimegepant75mgTAB(34.9%)>Placebo(0)。在网状分析产生的两两比较(下文简称两两比较)中,6 个比较的结果均为药物干预显著优于安慰剂(表中相应数据以黑体表示,下表同),详见表2(左下数据来自前一指标,右上数据来自后一指标;下表同)。比较- 校正漏斗图(下文简称漏斗图)显示,多数研究分布于中线上部,提示发表偏倚可能性较小;少数研究分布于底部,不排除小样本效应;详见图5 A。
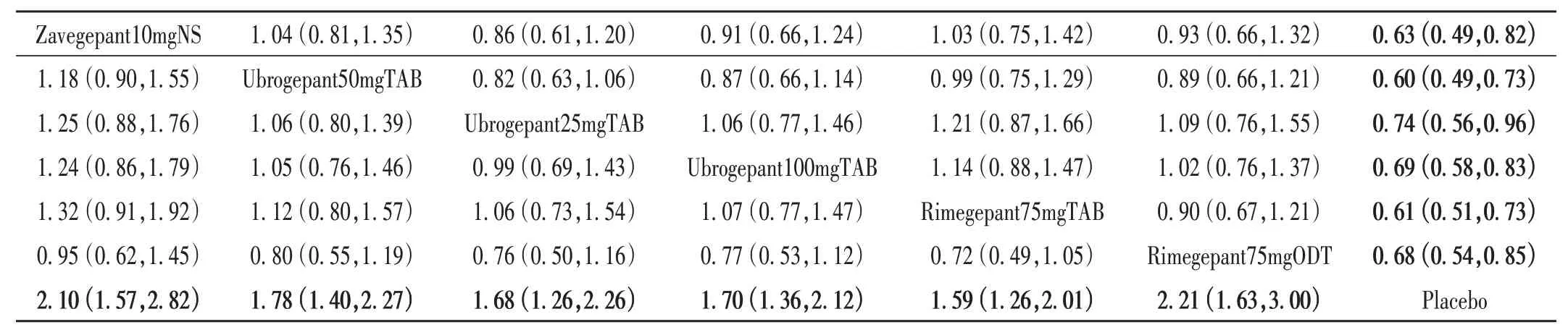
表2 2 h疼痛消失率和2 h不适症状消失率的网状Meta分析结果Tab.2 Results of the network Meta - analysis of the pain disappearance rate and discomfort symptom disappearance rate after 2 h of medication
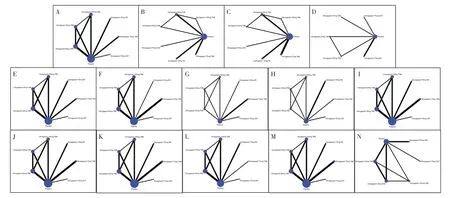
A.2 h疼痛消失率 B.2 h不适症状消失率 C.2 h疼痛缓解率 D.2 h正常功能恢复率 E.2~24 h持续疼痛消失率 F.2~24 h持续疼痛缓解率 G.2~48 h持续疼痛消失率 H.2~48 h持续疼痛缓解率 I.2 h畏光消失率 J.2 h畏声消失率 K.2 h恶心消失率 L. 总不良反应发生率 M. 恶心发生率 N. 头晕发生率图4 网络证据关系图A.Pain disappearance rate after 2 h of medication B.Discomfort symptom disappearance rate after 2 h of medication C.Pain relief rate after 2 h of medication D.Normal functional recovery rate after 2 h of medication E.Sustained pain disappearance rate after 2 - 24 h of medication F.Sustained pain relief rate after 2 - 24 h of medication G.Sustained pain disappearance rate after 2 - 48 h of medication H.Sustained pain relief rate after 2 - 48 h of medication I.Photophobia disappearance rate after 2 h of medication J.Phonophobia disappearance rate after 2 h of medication K.Nausea disappearance rate after 2 h of medication L.Incidence of total adverse reactions M.Incidence of nausea N.Incidence of dizzinessFig.4 Network of evidence

A.2 h疼痛消失率 B.2 h不适症状消失率 C.2 h疼痛缓解率 D.2 h正常功能恢复率 E.2~24 h持续疼痛消失率F.2~24 h持续疼痛缓解率 G.2~48 h持续疼痛消失率 H.2~48 h持续疼痛缓解率 I.2 h畏光消失率 J.2 h畏声消失率K.2 h恶心消失率 L. 总不良反应发生率 M. 恶心发生率 N. 头晕发生率图5 比较-校正漏斗图A.Pain disappearance rate after 2 h of medication B.Discomfort symptom disappearance rate after 2 h of medication C.Pain relief rate after 2 h of medication D.Normal functional recovery rate after 2 h of medication E.Sustained pain disappearance rate after 2 - 24 h of medicationF.Sustained pain relief rate after 2 - 24 h of medication G.Sustained pain disappearance rate after 2 - 48 h of medication H.Sustained pain relief rate after 2 - 48 h of medication I.Photophobia disappearance rate after 2 h of medication J.Phonophobia disappearance rate after 2 h of medication K.Nausea disappearance rate after 2 h of medication L.Incidence of total adverse reactions M.Incidence of nausea N.Incidence of dizzinessFig.5 Funnel plot of comparison - adjustment
2 h 不适症状消失率:纳入7 项研究[4-6,8-11],涉及8 243 例患者,共7 种干预措施。网状Meta 分析结果见图4 B。SUCRA 概率排序依次为Ubrogepant50mgTAB(78.8%)> Rimegepant75mgTAB(74.6%)> Zavegepant10mgNS(67.1%)> Rimegepant75mgODT(50.4%)>Ubrogepant100mgTAB(44.6%)> Ubrogepant25mgTAB(34.4%)>Placebo(0)。两两比较中,6 个比较的结果均为药物干预显著优于安慰剂。详见表3。漏斗图显示,多数研究分布于中线下部,提示发表偏倚可能性较大;详见图5 B。

表3 2 h疼痛缓解率和2~24 h持续疼痛消失率的网状Meta分析结果Tab.3 Network Meta - analysis of pain relief rate after 2 h of medication and sustained pain disappearance rate after 2 - 24 h of medication
2 h 疼痛缓解率:纳入8 项研究[4-11],涉及8 538 例患者,共7种干预措施。网状Meta分析结果见图4 C。SUCRA 概率排序依次为Rimegepant75mgODT(86.4%)>Rimegepant75mgTAB(66.9%) > Ubrogepant50mgTAB(63.4%)>Zavegepant10mgNS(61.4%)>Ubrogepant25mg TAB(48.3%)>Ubrogepant100mgTAB(23.7%)> Placebo(0)。两两比较中,7 个比较的结果均有显著差异,其中6 个为药物干预显著优于安慰剂,1 个为Rimegepant75mgODT显著优于Ubrogepant100mgTAB,详见表3。漏斗图显示,多数研究分布于中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 C。
2 h正常功能恢复率:纳入5项研究[4-5,8-9,11],涉及5 664 例患者,共6 种干预措施。网状Meta 分析结果见图4 D。SUCRA 概率排序依次为Rimegepant75mgODT(88.0%)>Rimegepant75mgTAB(68.3%)>Ubrogepant50mg TAB(66.1%)> Zavegepant10mgNS(49.0%)> Ubrogepant25mgTAB(33.0%)> Placebo(0)。两两比较中,5 个比较的结果均为药物干预显著优于安慰剂。见表4。漏斗图显示,研究分布于中线上部,提示发表偏倚可能性较小;详见图5 D。
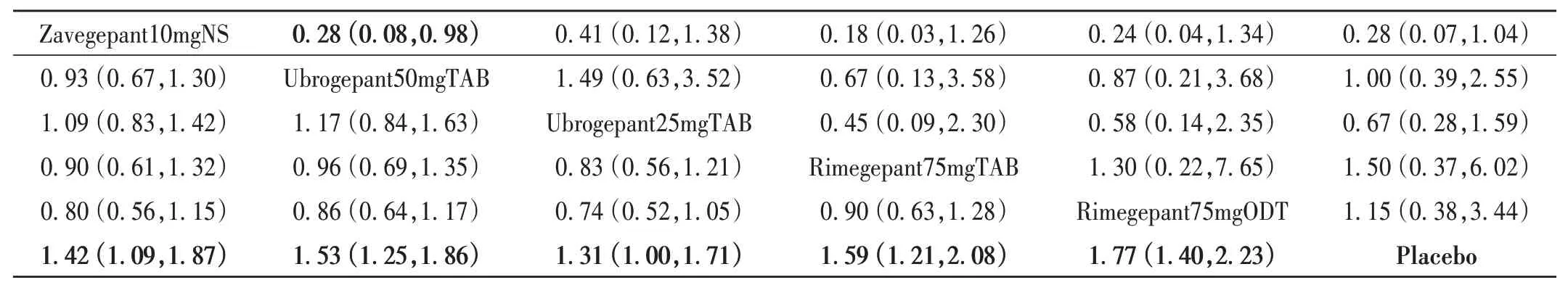
表4 2 h正常功能恢复率和头晕发生率的网状Meta分析结果Tab.4 Network Meta - analysis of normal functional recovery rate after 2 h of medication and incidence of dizziness
2~24 h 持续疼痛消失率:纳入8 项研究[4-5,7-12],涉及7 848 例患者,共7 种干预措施。网状Meta 分析结果见图4 E。SUCRA概率排序依次为Rimegepant75mgODT(93.7%)> Rimegepant75mgTAB(73.9%)> Zavegepant10mgNS(72.6%)> Ubrogepant50mgTAB(42.8%)>Ubrogepant100mgTAB(35.6%)> Ubrogepant25mgTAB(31.0%)>Placebo(0)。两两比较中,9 个比较的结果均有显著差异,其中6个为药物干预显著优于安慰剂,3个为Rimegepant75mgODT 分别显著优于Ubrogepant25mg-TAB,Ubrogepant50mgTAB,Ubrogepant100mgTAB,详见表3。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 E。
2~24 h 持续疼痛缓解率:纳入8 项研究[4-8,10-12],涉及8 098 例患者,共7 种干预措施。网状Meta 分析结果见图4 F。SUCRA 概率排序依次为Rimegepant75mg ODT(91.7%)> Zavegepant10mgNS(80.3%)> Ubrogepant50mgTAB(70.0%)>Rimegepant75mgTAB(51.0%)>Ubrogepant25mgTAB(39.0%)> Ubrogepant100mgTAB(17.9%)> Placebo(0)。两两比较中,11 个比较的结果均有显著差异,其中6 个为药物干预显著优于安慰剂,2 个为Ubrogepant50mgTAB 和Zavegepant10mgNS 分别显著优于 Ubrogepant100mgTAB,2 个为 Rimegepant75mgODT 分别显著优于Ubrogepant25mgTAB 和Ubrogepant100mgTAB,1 个为Rimegepant75mgTAB 显著优于Ubrogepant100mgTAB,详见表5。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 F。
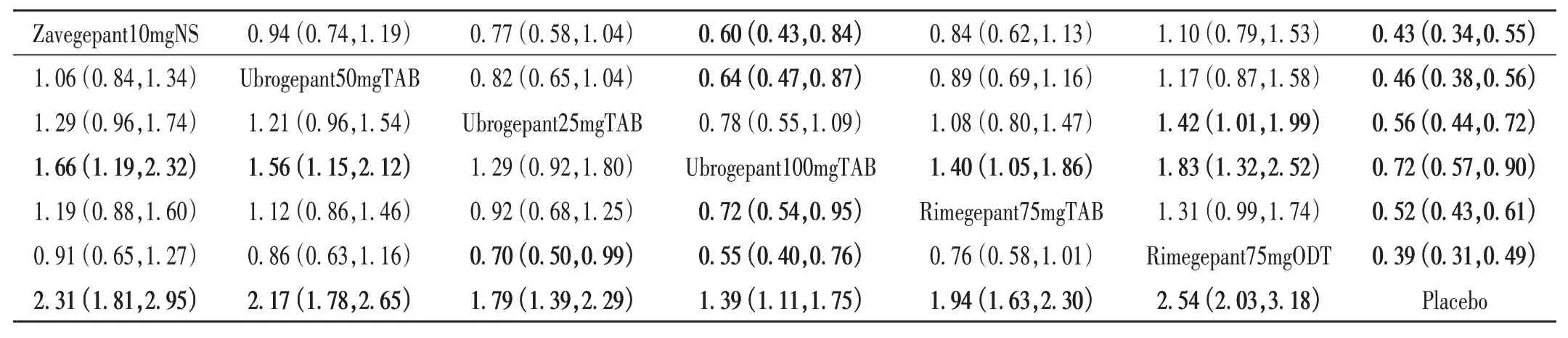
表5 2~24 h持续疼痛缓解率和2~48 h持续疼痛消失率的网状Meta分析结果Tab.5 Network Meta - analysis of sustained pain relief rate after 2 - 24 h of medication and sustained pain disappearance rate after 2 - 48 h of medication
2~48 h 持续疼痛消失率:纳入5 项研究[4-5,7,9,12],涉及3 928 例患者,共7 种干预措施。网状Meta 分析结果见图4 G。SUCRA 概率排序依次为Zavegepant10mgNS(73.3%)> Rimegepant75mgTAB(59.4%)> Rimegepant75mgODT(57.4%)>Ubrogepant25mgTAB(54.2%)>Ubrogepant50mgTAB(51.6%)> Ubrogepant100mgTAB(44.6%)>Placebo(9.6%)。两两比较中,1 个比较的结果为Rimegepant75mgTAB 显著优于安慰剂,详见表5。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 G。
2~48 h持续疼痛缓解率:纳入5项研究[4-5,8-9,12],涉及4 906 例患者,共7 种干预措施。网状Meta 分析结果见图4 H。SUCRA 概率排序依次为Zavegepant10mgNS(74.4%) > Ubrogepant50mgTAB(73.8%)> Rimegepant75mgODT(71.7%)>Rimegepant75mgTAB(78.2%)>Ubrogepant25mgTAB(50.3%)> Ubrogepant100mgTAB(21.1%)>Placebo(0)。两两比较中,8 个比较的结果均有显著差异,其中6个为药物干预显著优于安慰剂,2个为Rimegepant75mgODT 和Rimegepant75mgTAB 分别显著优于Ubrogepant100mgTAB,详见表6。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 H。
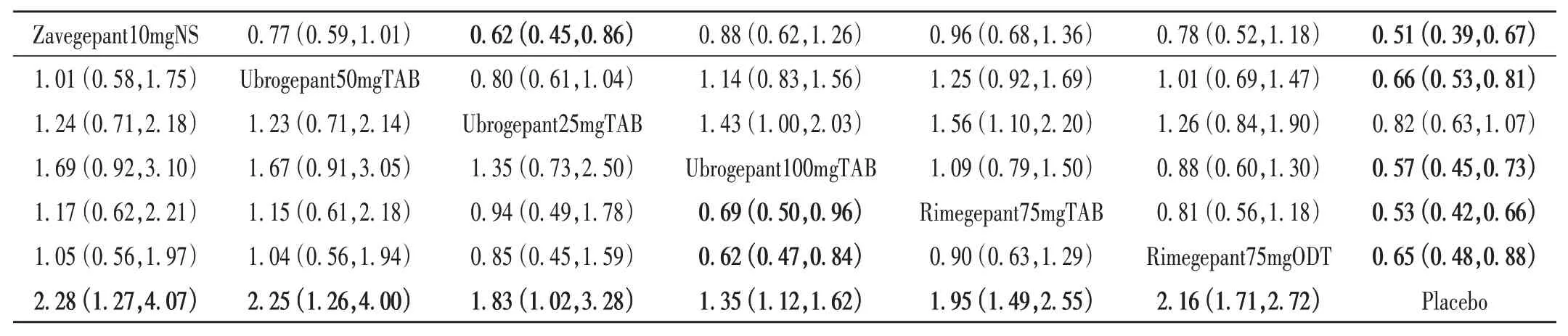
表6 2~48 h持续疼痛缓解率和2 h畏光消失率的网状Meta分析结果Tab.6 Network Meta-analysis of sustained pain relief rate after 2-48 h of medication and photophobia disappearance rate after 2 h of medication
2 h 畏光消失率:纳入9 项研究[4-12],涉及8 538 例患者,共7 种干预措施。网状Meta 分析结果见图4 I。SUCRA 概率排序依次为Zavegepant10mgNS(86.7%)>Rimegepant75mgTAB(81.2%)> Ubrogepant100mgTAB(67.8%)> Rimegepant75mgODT(48.1%)> Ubrogepant50mgTAB(45.8%)>Ubrogepant25mgTAB(19.1%)>Placebo(0)。两两比较中,6 个比较的结果有显著差异,其中5 个为除Ubrogepant25mgTAB 药物干预外均显著优于安慰剂,1 个为Zavegepant10mgNS 显著优于Ubrogepant25mgTAB,详见表6。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 I。
2 h 畏声消失率:纳入9 项研究[4-12],涉及7 086 例患者,共7种干预措施。网状Meta 分析结果见图4 J。SUCRA 概率排序依次为Rimegepant75mgTAB(81.7%)>Rimegepant75mgODT(68.8%) > Ubrogepant50mgTAB(53.7%)> Ubrogepant100mgTAB(52.0%)> Zavegepant10mgNS(50.9%)> Ubrogepant25mgTAB(42.3%)>Placebo(0)。两两比较中,6个比较的结果为药物干预显著优于安慰剂,详见表7。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 J。
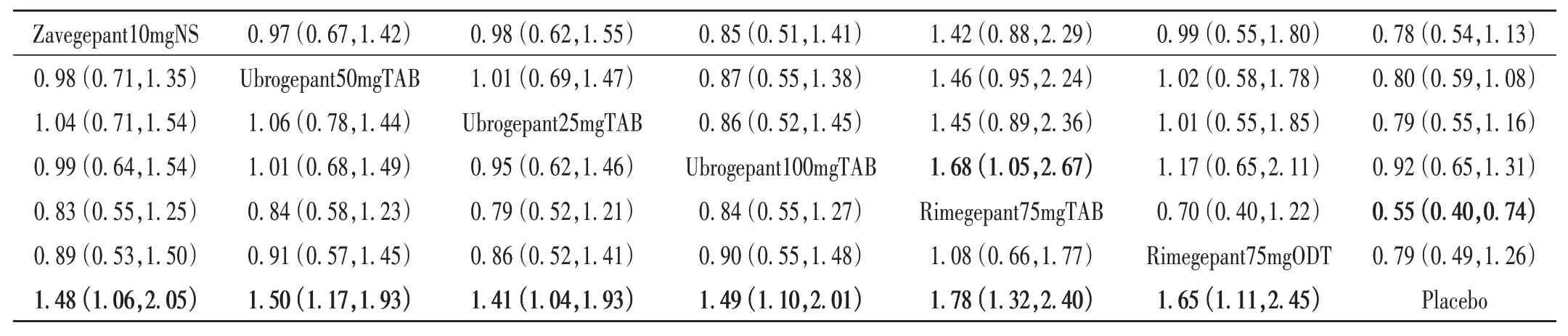
表7 2 h畏声消失率和2 h恶心消失率的网状Meta分析结果Tab.7 Network Meta - analysis of phonophobia disappearance rate and nausea disappearance rate after 2 h of medication
2 h 恶心消失率:纳入9 项研究[4-12],涉及7 019 例患者,共7 种干预措施。网状Meta 分析结果见图4 K。SUCRA概率排序依次为Rimegepant75mgTAB(94.9%)>Zavegepant10mgNS (55.4%) > Rimegepant75mgODT(52.6%) > Ubrogepant25mgTAB(52.2%) > Ubrogepant50mgTAB(51.4%)>Ubrogepant100mgTAB(30.6%)>Placebo(12.9%)。两两比较中,Rimegepant75mgTAB 显著优于安慰剂,Rimegepant75mgTAB 显著优于Ubrogepant100mgTAB,详见表7。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 K。
2.4.2 安全性分析
总不良反应发生情况:纳入9 项研究[4-12],涉及7 866 例患者,共7 种干预措施。网状Meta 分析结果见图4 L。SUCRA 概率排序依次为Ubrogepant25mgTAB(93.9%) > Ubrogepant50mgTAB(75.9%)> Placobo(69.9%)> Rimegepant75mgTAB(42.5%)> Rimegepant75mgODT(38.8%)> Zavegepant10mgNS(27.1%)>Ubrogepant100mgTAB(2.0%)。两两比较中,7 个比较的结果具有显著差异,详见表8。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 L。
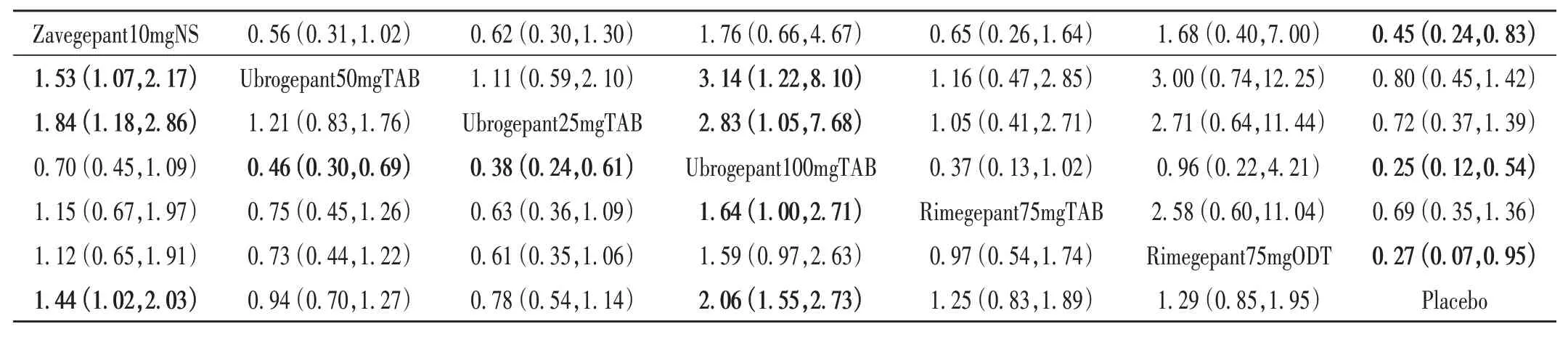
表8 总不良反应发生率和恶心发生率的网状Meta分析结果Tab.8 Network Meta - analysis of incidence of total adverse reactions and nausea
恶心发生率:纳入9 项研究[4-12],涉及9 256 例患者,共7 种干预措施。网状Meta 分析结果见图4 M。SUCRA 概率排序依次为Placobo(90.5%)> Ubrogepant50mgTAB(72.8%)>Ubrogepant25mgTAB(64.5%)>Rimegepant75mgTAB (61.5%) > Zavegepant10mgNS(32.4%)> Rimegepant75mgODT(17.4%)> Ubrogepant100mgTAB(10.9%)。两两比较中,5 个比较的结果具有显著差异,详见表8。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 M。
头晕发生率:纳入9 项研究[4-12],涉及4 655 例患者,共6 种干预措施。网状Meta 分析结果见图4 N。SUCRA 概率排序依次为Rimegepant75mgTAB(75.7%)>Rimegepant75mgODT(65.9%)> Ubrogepant50mgTAB(60.5%)> Placobo(60.0%)> Ubrogepant25mgTAB(33.8%)>Zavegepant10mgNS(4.1%)>Ubrogepant100mg TAB(2.0%)。两两比较中,1个比较的结果有显著差异,详见表4。漏斗图显示,多数研究分布在中线上部,提示发表偏倚可能性较小;少数分布于底部,不排除小样本效应;详见图5 N。
2.5 疗效雷达图
以6 种药物干预的11 种疗效指标绘制雷达图,可见,Rimegepant75mgODT,Rimegepant75mgTAB,Zavegepant10mgNS,Ubrogepant50mgTAB 方案均有较好表现,而Ubrogepant25mgTAB 方案和Ubrogepant100mgTAB 方案表现较差。详见图6。
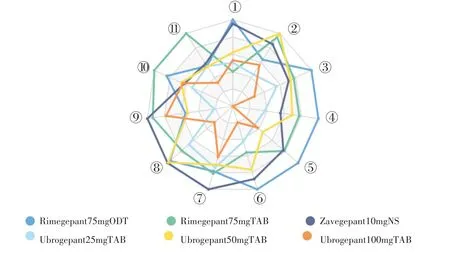
图6 疗效雷达图Fig.6 Radar chart of efficacy
3 讨论
本研究中系统地分析了3 种gepant 药物在治疗偏头痛急性发作期的有效性和安全性,根据不同剂型或剂量共涉及6 种用药方案。结果表明,Rimegepant75mgODT 是最优选择,而Ubrogepant25mgTAB 在安全性方面表现较好。
在偏头痛的治疗领域,除经典的非阿片类口服镇痛药外,文献还报道了天麻素[13]、氟桂利嗪联合血塞通[14]等治疗方案,均存在耐受性和长期使用下的不良反应等问题。CGRP 受体拮抗剂的出现对较好地解决了上述问题。Rimegepant 有TAB 剂和ODT 剂2 种剂型,常用剂量均为75 mg,前者需与水一起服用;后者无须水即可在口腔内迅速溶解,用药更方便和快速,更适用于在急性偏头痛发作期出现恶心或呕吐的患者,以及难以吞咽的患者[15]。本研究中,疼痛治疗方面的2 h 有效性指标中,除在2 h 不适症状消失率方面,最优选择是Ubrogepant50mgTAB,同时Rimegepant75mgTAB 优于Rimegepant75mgODT 以外,2 h 疼痛消失率、2 h 疼痛缓解率、2 h 正常功能恢复率的最优选择均为Rimegepant75mgODT。但在2 h 畏声、畏光、恶心消失率方面,Rimegepant75mgTAB 优于Rimegepant75mgODT。Zavegepant 通过鼻腔给药,其优点为能迅速进入血液循环,从而在短时间内缓解急性偏头痛症状,常用剂量为10 mg,通过鼻喷剂使用[16]。但在有效性指标中,仅2~48 h 持续疼痛消失率、2~48 h疼痛缓解率和2 h畏光消失率方面表现最优。Ubrogepant为片剂,有多个剂量选择[17],本研究中选择了其中3 种,根据雷达图综合11 个有效性指标可知,Ubrogepant50mg 的综合有效性最好,同时在不良反应方面表现最优。故在权衡安全性后,Ubrogepant50mg也是较佳的选择。
本研究也存在一定局限性,主要为有2 项研究是Ⅱ期临床试验,包括多种剂量的探索研究,故本研究在纳入含有多臂、不同剂量的Ⅱ期临床试验时,仅纳入了Ⅲ期设定的剂量组。这可能会导致研究人群的异质性,因为Ⅱ期是根据多剂量组进行随机化的。另一个局限性是除Ubrogepant外的3个剂量涉及的2项Ⅲ期临床试验同时存在直接比较和间接比较,其他药物并未头对头比较,而是通过安慰剂进行的间接比较,故无法进行一致性检验。
