改良mGPS评分对甲状腺乳头状癌患者手术预后的预测效果*
2024-03-21凌尧兰雪君税羽伽钟紫君冯冬
凌尧 兰雪君 税羽伽 钟紫君 冯冬
(1.四川大学华西医院甲状腺外科,四川 成都 610041;2.四川大学华西医院体检中心,四川 成都 610041;3.成都市新都区中医医院重症医学科,四川 成都 610500;4.乐山市人民医院脊柱外科,四川 乐山 614000;5.眉山市洪雅县第二人民医院药剂科,四川 眉山 620360)
甲状腺乳头状癌(Papillary thyroid carcinoma,PTC)占甲状腺恶性肿瘤的59.9%~89.0%,具有分化程度高、进展缓慢的特点,故患者术后预后普遍优于其他类型甲状腺恶性肿瘤[1]。据报道,早期PTC患者术后5年生存率超过90%,但由于PTC早期症状不明显,多数患者确诊时已达中晚期,加之PTC区域淋巴结转移风险较高,均与患者近远期复发、转移有关,也直接影响患者预后及生存质量[2]。因此,早期预测PTC患者预后,不仅有助于手术策略的选择,也能够指导淋巴结清扫及清扫范围的决策。改良基线格拉斯哥评分(Modified glasgow prognostic score,mGPS评分)主要根据血清C反应蛋白(CRP)、白蛋白(ALB)评估患者炎症及系统受累情况,被认为能够为胃癌、结直肠癌患者预后的评估提供可靠参考[3-4]。本研究就mGPS评分在PTC术后预后评估中的价值进行了分析,期望为临床实践中PTC患者的预后预测提供参考依据,现报告如下。
1 资料与方法
1.1 研究对象 选取2017年6月~2019年6月四川大学华西医院收治的126例PTC患者为研究对象进行回顾性分析。纳入标准:①经病理组织学检查明确PTC诊断。②于四川大学华西医院接受手术治疗,包括原发灶根治性手术(侧叶切除、联合对侧叶大部分切除、甲状腺全切、甲状腺次全切等)、中央区淋巴结清扫等。③随访时间≥3年且随访资料完整。④术前3 d接受CRP及ALB检测。⑤对研究知情同意。排除标准:①术前检查发现淋巴结转移。②合并糖尿病、高血压等慢性疾病。③合并呼吸、循环、神经、消化系统疾病。④合并血液系统或免疫系统疾病。⑤合并其他系统恶性肿瘤。126例患者中,男49例、女77例;年龄35~74岁,平均(49.29±12.83)岁;临床分期:Ⅰ期29例,Ⅱ期53例,Ⅲ期35例,Ⅳ期9例。
1.2 方法
1.2.1 mGPS评分 按照患者术前3 d血清CRP、ALB检测结果,将其分别纳入0分组(n=78)、1分组(n=35)、2分组(n=13)。mGPS评分标准[5]:0分:CRP≤10 mg/L;1分:CRP>10 mg/L且ALB≥35 g/L;2分:CRP>10 mg/L且ALB<35 g/L。
1.2.2 预后评估 患者均以电话随访、门诊访视等形式接受随访,随访时间≥3年,记录患者随访期间预后情况,包括无进展生存情况及复发、转移、生存情况。根据预后情况分为预后良好组(n=104)和预后不良组(n=22)。无进展生存期定义[6]:自开始治疗时间至肿瘤出现继发性生长时间。
1.2.3 预测效果分析 比较mGPS评分0分、1分、2分患者无进展生存期的差异,并比较不同预后患者基线临床资料,包括年龄、性别、病灶数量、分化程度、手术方式、临床分期、辅助治疗情况等。运用Logistic多因素回归分析,总结影响患者预后的因素,并使用受试者工作特征曲线(ROC)验证改良mGPS评分预测患者预后的效能。

2 结果
2.1 各组mGPS评分及生存情况比较 126例患者中,mGPS评分0分者3年无进展生存率为94.87%(74/78),高于1分者的68.57%(24/35)及2分者的46.15%(6/13),差异有统计学意义(P<0.05)。见图1。
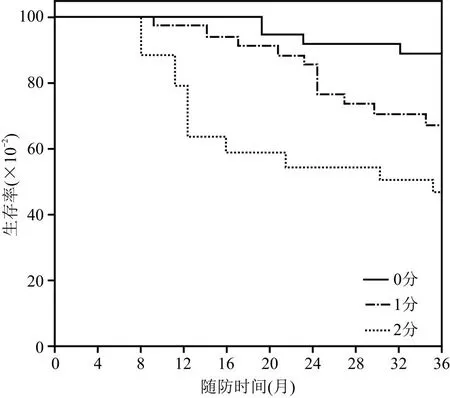
图1 不同mGPS患者无进展生存曲线
2.2 预后良好组和预后不良组的单因素分析 126例患者中,共有22例患者预后不良,预后不良率为17.46%。预后良好组与预后不良组年龄、临床分期、肿瘤直径、病灶数量、mGPS评分比较,差异有统计学意义(P<0.05)。见表1。
表1 预后良好组与预后不良组基线资料比较
2.3 影响PTC患者术后预后的多因素回归分析 Logistic多因素回归分析显示,年龄≥50岁、病灶直径≥0.65 cm、临床分期Ⅲ~Ⅳ期、病灶多发、改良mGPS评分≥1分均为影响PTC患者手术预后的独立危险因素(P<0.05)。见表2~3。

表2 多因素分析赋值表
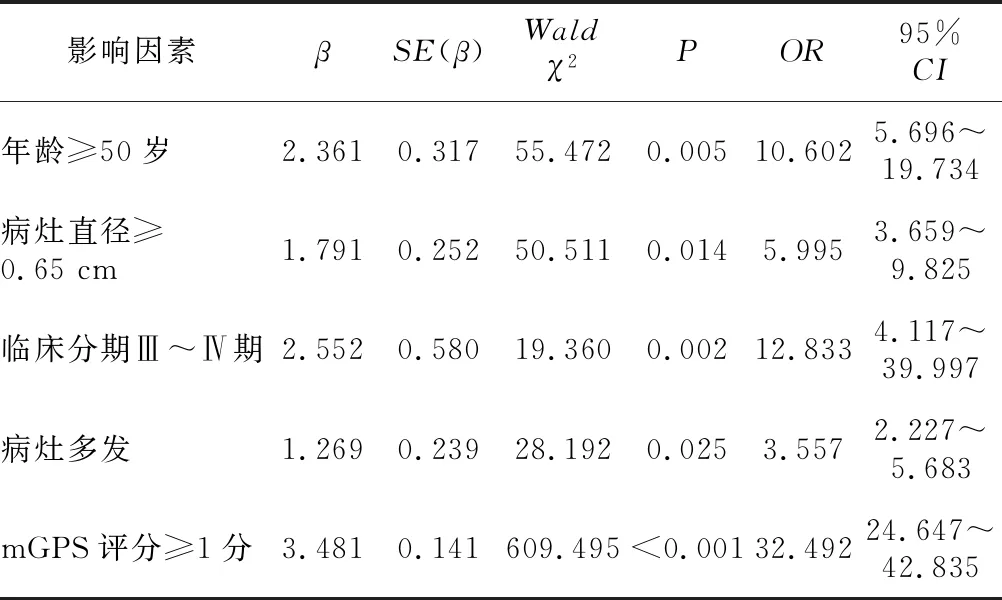
表3 影响PTC患者术后预后的多因素回归分析结果
2.4 预测效能分析 ROC曲线显示,改良mGPS评分≥1分预测PTC患者预后不良的灵敏度、特异性分别为86.36%、97.12%,AUC为0.952(P<0.05)。见图2。

图2 mGPS评分预测PTC患者预后不良的ROC曲线
3 讨论
甲状腺癌是内分泌系统、头颈部常见恶性肿瘤,其中尤以PTC最为常见。临床研究表明,多数患者可自外科手术中获益,其原因与PTC分化程度高、发展缓慢有关,但也有部分患者术后出现复发、转移[7-8]。随着居民体检意识的增强及临床体检技术的完善,越来越多的PTC患者得以早期检出。对于PTC患者而言,在完善早期诊断、治疗的基础上,全面了解影响其预后的相关因素并加以干预,是进一步提升治疗效果、改善患者生存质量的关键。
本研究选择126例PTC患者,就其预后特点进行了分析。结果显示,患者3年预后不良率为17.46%,与相关研究报道数据接近[9-10]。该结果表明,即便行PTC根治性手术甚至联合中央区淋巴结清扫,仍有部分患者会发生复发、转移甚至死亡。同时,本研究就不同改良mGPS评分PTC患者预后进行了对比,发现随着患者改良mGPS评分的升高,其无病生存率显著下降,说明机体炎症状态与营养状态与PTC患者预后密切相关。改良mGPS评分的理论依据为肿瘤炎性反应理论,即肿瘤所致机体感染风险上升、组织损伤,均伴随着血清CRP水平的大幅上升,同时,高CRP水平可加强吞噬细胞吞噬作用、激活补体,促使机体免疫细胞攻击癌细胞[11-12];ALB由肝脏合成,不仅是结合和运输内源性物质的重要载体,也在维持血浆胶体渗透压、调节凝血功能乃至清除自由基方面发挥了重要作用[12-13]。在本研究中,PTC患者术前改良mGPS评分的升高意味着其CRP水平较高且ALB水平下降,此时患者机体炎症反应剧烈、ALB降解加速且合成减少,均与患者预后不良有关[14-15]。此外,有学者发现,除肿瘤直接浸润、肿瘤微环境影响外,白细胞介素-6(IL-6)水平的上升也与CRP升高有关,而IL-6升高一方面意味着炎症细胞增多,机体肿瘤微环境更适于肿瘤生长、发展及转移,另一方面,IL-6对CRP的刺激也使得肿瘤微环境内CRP富集,进而抑制肿瘤细胞凋亡、促进肿瘤细胞增殖[16-17]。可以发现,炎性状态的加剧与CRP互为因果且形成恶性循环,故高水平CRP与PTC患者预后不良直接相关。同时,炎症反应的加剧也直接导致ALB大量降解,而大幅下降的ALB也造成患者营养状态下降,缺乏营养支持的机体面对恶性肿瘤高分解代谢状态,也与机体免疫反应无法及时、有效清除恶性肿瘤细胞有关[18-20]。本研究Logistic多因素回归分析显示,改良mGPS≥1分者预后不良风险上升32.492倍,且ROC曲线亦显示改良mGPS评分≥1分预测PTC患者预后不良的灵敏度、特异性分别为86.36%、97.12%,AUC为0.952,印证了改良mGPS评分预测PTC患者预后的重要价值。
除改良mGPS评分外,PTC患者年龄、病灶直径、临床分期、病灶数量也与其预后有关,上述因素已得到大量研究证实。例如,年龄的增长与肿瘤淋巴结转移密切相关,也直接影响着患者预后[21];更大的病灶直径往往意味着更长的病程,此时病灶浸润、转移能力普遍较强,与患者不良预后有关[22];临床分期Ⅲ~Ⅳ者肿瘤多侵及周围组织,甚至为未分化癌,复发及转移风险均较Ⅰ~Ⅱ期病灶更高[23-24];多发病灶被证实局部淋巴结转移风险较高[25],故使患者预后不良风险上升3.557倍。
4 结论
随着改良mGPS评分的升高,PTC患者术后无进展生存期有缩短趋势,且改良mGPS评分≥1分能够较为准确地预测患者不良预后的发生,值得进一步通过前瞻性或队列性研究予以验证。
