CRP、PCT、NLR联合检测对尿源性脓毒血症的早期预测价值
2023-10-27张珍杜春娟关红
张珍,杜春娟,关红
西安高新医院急诊科,陕西 西安 710077
脓毒血症是以全身感染继发多器官衰竭、系统功能障碍的全身性疾病,其存在发病急、进展快、预后差、死亡率高的特点,是重症监护室最常见的疾病类型[1]。临床调查统计2017 年全球新发4 890 万脓毒症病人,其中约1 100 万例死亡,占当年全球死亡人数的19.7%[2]。脓毒症根据起病部位可分为肺源性、尿源性等,其中尿源性在泌尿外科较为常见,多由结石堵塞输尿管发展而来,也常见于结石手术后,占重症脓毒症的9%~31%[3]。尿源性脓毒血症临床治疗以体液复苏、抗感染、血管加压、手术引流为主要方法,其选择很大程度上取决于患者病情严重情况,特别是对于抗菌药物疗程的安排,依赖于患者炎症的控制,因此在发病早期对患者病情评估具有重要意义。序贯性器官功能衰竭评分是脓毒症评估主要手段,研究显示其存在较高特异性,但敏感性较低,存在一定不足[4]。脓毒症是以全身性炎症开始的疾病,理论上检查炎症水平对患者病情评估、指导治疗、预后预测存在较高价值。基于此,本研究回顾西安高新医院收治尿源性脓毒血症患者资料,分析其C 反应蛋白(C reactive protein,CRP)、降钙素原(Procalcitonin,PCT)、中性粒细胞-淋巴细胞比值(neutrophil-lymphocyte ratio,NLR)及联合检测对病情、预后的预测效能,旨在为尿源性脓毒血症早期评估诊治积累循证经验。
1 资料与方法
1.1 一般资料 回顾性分析2021 年6 月至2022年6月西安高新医院收治的90例尿源性脓毒血症患者的临床诊治资料。纳入标准:(1)年龄18岁以上;(2)符合《中国脓毒症/脓毒症休克急诊治疗指南(2018)》中诊断标准[5],经微生物实验室检查确诊;(3)临床资料完整。排除标准:(1)合并其他系统严重疾病、恶性肿瘤、慢性感染、免疫系统疾病;(2)入院前3个月内使用糖皮质激素等免疫抑制剂;(3)妊娠期、哺乳期妇女。根据病情程度分为脓毒症组62例和脓毒症休克组28例。脓毒症休克诊断标准:充分体液复苏后仍需血管活性药物维持平均动脉压≥65 mmHg(1 mmHg=0.133 kPa),血乳酸水平>2 mmol/L。本研究经医院医学伦理委员会批准。
1.2 方法
1.2.1 检测方法 入院取患者外周静脉血5 mL,以全血样本采用日本希森美康Sysmex-2100血细胞分析仪检测白细胞计数并分类计数,计算NLR;使用离心机3 000 r/min 离心10 min 获取血清样本,采用日立7180全自动生化分析仪以酶法检测CRP、PCT。
1.2.2 研究方法 (1)比较脓毒症组和脓毒症休克组患者的CRP、PCT、NLR 水平,利用受试者工作特征曲线(ROC)分析CRP、PCT、NLR及三者联合检测预测患者进展为脓毒症休克的效能,以脓毒症休克为因变量(发生=1,未发生=0),CRP、PCT、NLR 为自变量,分析脓毒症休克发生影响因素;(2)根据患者28 d结局分为存活组和死亡组,比较两组CRP、PCT、NLR水平并做ROC曲线分析预测预后效能,以所得截断值划分CRP、PCT、NLR 各指标高低水平,利用Kaplan-Meier法做各指标不同水平患者28 d生存曲线,并比较高低水平CRP、PCT、NLR患者28 d生存率。
1.3 统计学方法 本研究数据利用SPSS 22.0统计软件分析。计量资料以均数±标准差()表示,组间比较采用t检验,计数资料组间比较采用χ2检验,利用ROC 曲线分析CRP、PCT、NLR 预测患者进展为脓毒症休克及预后效能,利用多因素Logistics 回归分析进展为脓毒症休克的危险因素,以预测预后的ROC 截断值划分CRP、PCT、NLR 高、低水平,利用Kaplan-Meier 法做不同水平指标的生存分析,组间比较使用Log Rank 检验。以P<0.05 表示差异有统计学意义。
2 结果
2.1 脓毒症组和脓毒症休克组患者的临床资料比较 两组患者的性别比较差异无统计学意义(P>0.05);脓毒症休克组患者的年龄、CRP、PCT、NLR水平明显高于脓毒症组,差异均有统计学意义(P<0.05),见表1。
表1 脓毒症组和脓毒症休克组患者的临床资料比较[,例(%)]Table 1 Comparison of clinical data between sepsis group and septic shock group[,n(%)]

表1 脓毒症组和脓毒症休克组患者的临床资料比较[,例(%)]Table 1 Comparison of clinical data between sepsis group and septic shock group[,n(%)]
?
2.2 CRP、PCT、NLR 单独及联合检测预测患者进展为脓毒症休克的效能 CRP、PCT、NLR单独及联合检测预测患者进展为脓毒症休克的AUC 分别为0.818、0.735、0.925、0.972,见表2 和图1;年龄、CRP、PCT、NLR水平为患者进展为脓毒症休克的独立危险因素(P<0.05),见表3。

图1 CRP、PCT、NLR及联合检测预测患者进展为脓毒症休克的ROCFigure 1 ROC cof CRP, PCT, NLR and combined detection on predicting the patients’progression to septic shock
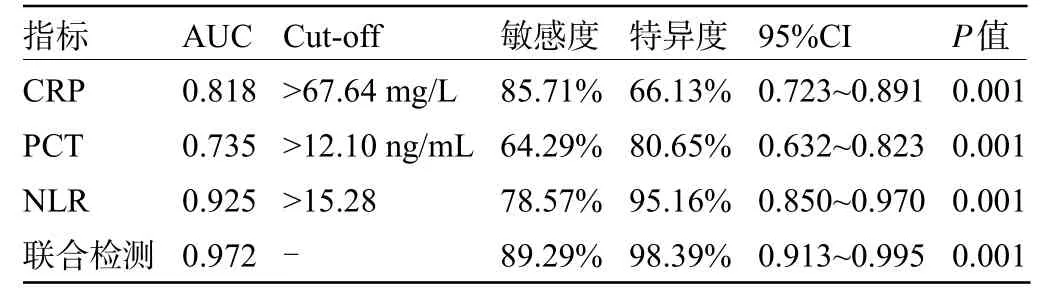
表2 CRP、PCT、NLR及联合检测预测患者进展为脓毒症休克的ROC参数Table 2 ROC parameters of CRP,PCT,NLR,and combined detection on predicting the patients’progression to septic shock
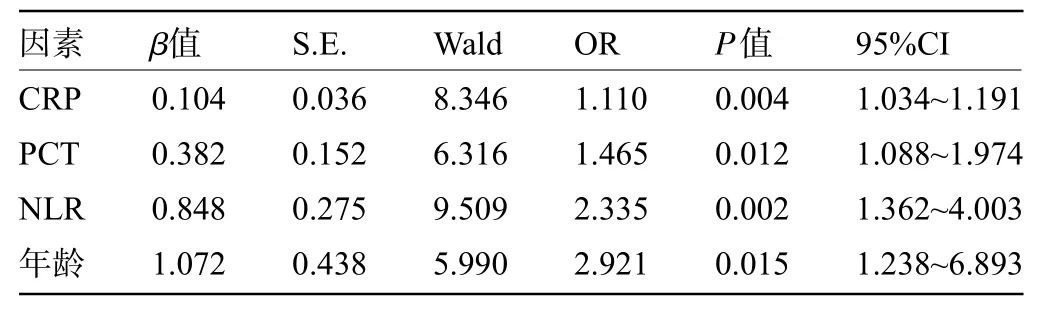
表3 影响患者进展为脓毒症休克因素的多因素Logistics回归分析Table 3 Multivariate Logistic regression analysis of factors affecting patients,progressing to septic shock
2.3 不同预后患者的CRP、PCT、NLR 水平比较 90例患者28 d死亡37例,死亡率为41.11%。死亡组37例,存活组53例。死亡组患者的CRP、PCT、NLR水平明显高于存活组,差异均有统计学意义(P<0.05),见表4。
表4 不同预后患者的CRP、PCT、NLR水平比较()Table 4 Comparison of CRP, PCT, and NLR among patients with different prognosis status()
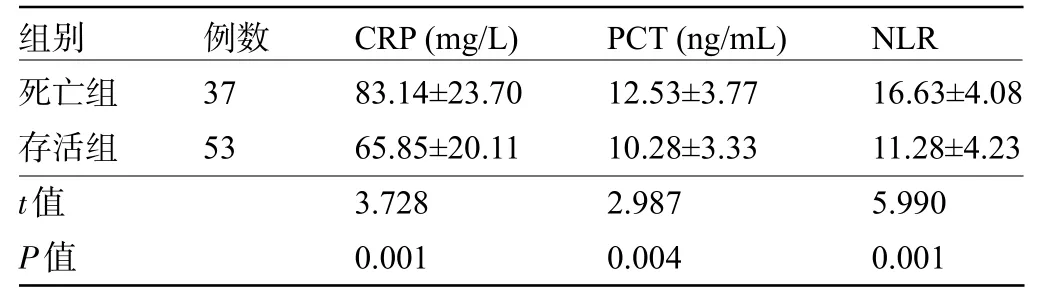
表4 不同预后患者的CRP、PCT、NLR水平比较()Table 4 Comparison of CRP, PCT, and NLR among patients with different prognosis status()
?
2.4 CRP、PCT、NLR 预测尿源性脓毒血症预后的效能 CRP、PCT、NLR单独及联合检测预测尿源性脓毒血症预后的AUC 分别为0.730、0.678、0.875、0.896,见表5和图2。

图2 CRP、PCT、NLR预测尿源性脓毒血症预后的ROCFigure 2 ROC of CRP,PCT and NLR on predicting the prognosis of urogenic sepsis

表5 CRP、PCT、NLR预测尿源性脓毒血症预后的ROC参数Table 5 ROC parameters of CRP, PCT, and NLR on predicting the prognosis of urogenic sepsis
2.5 不同CRP、PCT、NLR 水平患者的预后比较 高水平CRP、PCT、NLR 患者的28 d 生存率明显高于低水平CRP、PCT、NLR 患者,差异均有统计学意义(P<0.05),见表6和图3~图5。

图3 不同CRP水平患者的生存曲线Figure 3 Survival curves of patients with different CRP levels

图4 不同PCT水平患者的生存曲线Figure 4 Survival curves of patients with different PCT levels
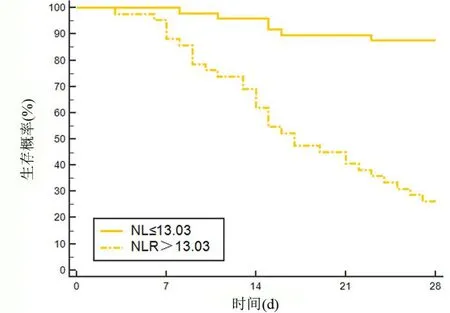
图5 不同NLR水平患者的生存曲线Figure 5 Survival curves of patients with different NLR levels

表6 不同CRP、PCT、NLR水平患者的预后比较Table 6 Comparison of prognosis among patients with different levels of CRP,PCT,and NLR
3 讨论
尿源性脓毒血症是泌尿外科较为常见的危急重症,多由输尿管结石、输尿管狭窄、输尿管肿瘤等输尿管梗阻疾病引起,患者因多种原因输尿管梗阻后可继发尿路感染,同时使肾盂内压力升高,导致尿液中毒素、细菌等回流进入血液循环,进而导致全身性感染并刺激免疫系统释放炎症因子,进而形成瀑布样炎症反应,引发多器官衰竭[6]。尿源性脓毒血症病情危急且发展迅速,而且部分患者早期无特异性症状,病情评估较为困难,临床有研究显示尿源性脓毒血症随病情进展体内炎症相关指标会呈不同程度变化[7]。同时马占一等[8]研究显示CRP、PCT、NLR 预测输尿管结石患者并发尿源性脓毒血症存在较好效能,基于此,本研究从疾病发展预测及预后预测两方面分析CRP、PCT、NLR检测效能。
CRP 是由肝细胞分泌的应激性反应蛋白,具有激活补体、加强吞噬细胞吞噬能力的作用,其在感知感染时可被大量释放,从而调动免疫系统清除入侵病原体,从而保护正常组织[9]。人体CRP 正常情况下不超过10 mg/L,本研究中所有所有患者CRP均高于常值,说明脓毒症患者体内存在明显感染,而ROC 曲线分析、多因素Logistics分析显示CRP存在较高预测患者进展为脓毒性休克的敏感度,并且其为脓毒性休克的危险因素,考虑是因为CRP能反映患者体内感染引起的炎症反应程度,因为清除病原体CRP会刺激机体释放炎症因子,在杀伤病原体的同时也增加机体炎症损伤。同时在预后分析中显示,高水平CRP患者中位生存期为23 d,28 d生存率为40%,明显低于低水平CRP患者。值得一提的是,CRP 是非特异性炎症因子,虽然能明显反映机体炎症损伤程度,但难以区分由何病因导致,因此结果中用于病情评估、预后预测的特异度均较低。但CRP 用于尿源性脓毒血症较微生物培养具有成本低、出结果快等优势,更利于基层医院广泛应用。
PCT 是降钙素的前体,是一种无激素活性的蛋白,主要在甲状腺内分泌,正常情况下在身体内含量极低,但在病原体,特别是细菌感染时,其释放的内毒素可刺激机体大量合成PCT[10]。不过值得注意的是PCT通常不受自身免疫的影响,因此有报道显示PCT检测具有较好区分红斑狼疮发作与红斑狼疮细菌性感染的效能[11]。本研究可见PCT存在较高预测患者病情进展的特异性,这是因为其对引发尿路感染的细菌存在较高特异度,能在短时间内上升。但需要注意的是,PCT 预测患者预后的AUC 低于此前评估病情的AUC,考虑是因为PCT 释放的双时相性,通常PCT 首先会在细菌感染的2~3 h内受其释放的内毒素刺激而大量合成,但会在12~24 h 内经机体代谢掉,而部分外周血单核细胞中具有内毒素,因此在细菌感染12~24 h后PCT可因诸如细胞白介素6等炎症物质再次大量释放,因此预测效能有所下降。生存分析结果显示不同PCT水平患者预后差异明显,提醒定时追踪以指导治疗,使患者获得良好预后的价值。
NLR是近年受临床关注的炎症指标,具有方便快捷、检测成本低的优点,是基层医疗结构较易实现的筛查指标。NLR 为中性粒细胞细胞与淋巴细胞的比值,其中中心粒细胞是白细胞家族的一员,当机体受细菌感染时可受趋化因子及补体活化产物作用下转移至损伤部位增殖,释放溶菌酶等物质消灭致病菌,而淋巴细胞是机体免疫应答的重要组成,可发挥体液免疫、细胞免疫和直接杀伤作用,脓毒症患者因为伴随多器官系统功能紊乱,可引发淋巴细胞亚群紊乱、淋巴细胞凋亡[12]。本研究结果中NLR 存在较好预测脓毒症休克发生及预后的效能,考虑是因为脓毒症患者发展至严重阶段,免疫功能严重失衡,可导致以特异性免疫功能障碍为主的免疫麻痹,淋巴细胞大量减少,为细菌增殖提供有利条件,与此同时中性粒细胞细胞大量增殖,加重机体损伤,从而进入恶性循环。生存分析结果中高NLR 患者28 d 生存率仅为26.19%,提醒临床应对此类患者加强关注,以避免不良预后。
本研究结果显示,三者联合检测较单项检测存在更好预测效能,考虑是因为三者针对不同的机制反应机体受病原体侵袭程度。但需要注意的是,三者仅对细菌性脓毒症表现较好,对其他病原体感染表现欠佳。临床以此三者做治疗前评估有助于治疗方案选择,对抗感染治疗病程安排与手术引流时机有积极指导作用。
综上所述,不同病情患者CRP、PCT、NLR 存在明显差异,早期采用CRP、PCT、NLR及联合检测有助于预测患者病情进展,而且存在较好预测治疗结局的效能。
