小细胞肺癌患者NLR和PLR的预后价值分析
2022-07-05宋志远代婉婷杨自为张家玉
宋志远 代婉婷 杨自为 汪 峣 张家玉
(三峡大学 第一临床医学院[宜昌市中心人民医院] 肿瘤科 & 三峡大学 肿瘤防治中心, 湖北 宜昌 443003)
小细胞肺癌(small cell lung cancer,SCLC)是肺癌的一种特殊类型,它是来源于支气管上皮细胞的高度侵袭性神经内分泌肿瘤,约占所有肺癌的15%~20%[1]。男性患者发病率较高,但在过去30年男女发病率差异正逐渐减小[2]。SCLC分期一直沿用美国退伍军人肺癌协会(Veterans Administration Lung Study Group,VALG)制定的二期分期法,该方法将SCLC分为局限期小细胞肺癌(limited disease small-cell lung cancer,LD-SCLC)和广泛期小细胞肺癌(extensive stage small-cell lung cancer,ES-SCLC)[3]。初诊时ES-SCLC约占所有病例的2/3(LD-SCLC约占1/3),ES-SCLC与LD-SCLC一线治疗方案均为经典的依托泊苷联合铂类(etoposide plus platinum,EP)方案化疗,未经治疗的SCLC患者中位生存期仅为2~4月[4]。接受治疗的LD-SCLC中位生存期为16~24月,ES-SCLC中位生存期为6~12月。SCLC总体5年相对存活率约为5%[5]。因此,找到更多SCLC预后的生物指标对于临床治疗具有重要意义。
肺癌的发生发展与肿瘤炎症微环境关系密切,肿瘤炎症微环境中的炎症细胞和炎症因子可以促进免疫逃逸、肿瘤血管生成、上皮间质转化及细胞凋亡等,激活炎症信号通路,从而促进肺癌的发生、发展和转移[6]。常规血液学指标在肿瘤患者中的临床价值逐渐得到重视。针对外周血相关指标对SCLC的预后判断价值,需要进一步的深入探究[7]。本研究旨在回顾性分析SCLC患者初诊时NLR和PLR与SCLC患者生存率的相关性。
1 资料与方法
1.1 一般资料
收集我院2017年1月1日~2018年12月31日初诊为SCLC患者的临床资料。初次诊断为SCLC的患者共177例,排除分期检查和血液分析不完善的患者18例及合并严重心肺疾病或感染者7例,共纳入分析152例。
入组标准:①年龄≥18周岁,经细胞学或组织病理学检查确诊SCLC;②采集外周血细胞计数分析时间为患者入院初诊时或治疗前1周;③治疗前接受胸腹部增强CT、盆腔CT、头颅增强MRI或头颅增强CT、全身骨扫描和或PET/CT检查,可以根据VALG二期分期法分期。排除标准:①非肺癌相关原因死亡者;②严重感染、肝肾功能不全及合并其他恶性肿瘤患者。
1.2 研究方法
收集患者初诊时的临床资料及外周血分析数据,包括年龄、性别、吸烟史、初诊分期、化疗方案及炎性相关因子(淋巴细胞计数、粒细胞计数、血小板计数)。通过查阅患者的病历基本信息、疾控中心登记死亡时间数据及拨打患者家属电话等多种方式进行患者随访,自2017年4月31日开始,每3月随访一次,2021年4月31日为末次随访时间,总生存时间定义为开始治疗至患者死亡或末次随诊时间,本研究仅回顾性研究可识别的数据,并未对受试者进行干预,不涉及个人隐私及商业利益,各项内容均符合《赫尔辛基宣言》。
1.3 统计学方法
采用SPSS 26.0统计学软件进行数据分析。使用ROC分析NLR及PLR与患者总生存期(overall survival, OS)之间的关系,取约登指数最大对应的NLR、PLR值为本课题研究分组的最佳截点。根据此截点把患者分为高NLR组(NLR值≥最佳截点)和低NLR组(NLR<最佳截点),高PLR组(PLR值≥最佳截点)和低PLR组(PLR<最佳截点)。分类资料采用百分比(%)表示,组间比较应用卡方检验,使用Cox比例风险模型进行SCLC患者预后的多因素分析。采用Kaplan-Meier法Log-rank检验进行单因素生存分析。P<0.05表示差异具有统计学意义。
2 结果
2.1 ROC分析NLR及PLR预测OS临界值
使用ROC曲线分析NLR及PLR与患者OS之间关系,见图1。
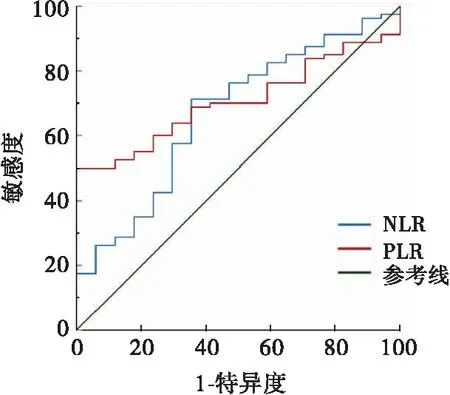
图1 NLR与PLR预测SCLC患者OS的ROC曲线
NLR预测患者OS的最佳临界点为2.28,此时的曲线下面积AUC为0.679(P=0.019,95%CI:0.539~0.811),灵敏度为71.1%,特异度为64.7%。以该值为分界值将患者分为高NLR组(NLR≥2.28)和低NLR组(NLR<2.28)。PLR预测患者OS
的最佳临界点为161,此时的曲线下面积AUC为0.763(P<0.001,95%CI=0.682~0.844),灵敏度为55.6%,特异度为94.1%。以该值为分界值将患者分为高PLR组(PLR≥161)和低PLR组(PLR<161)。
2.2 NLR和PLR分组中SCLC患者临床特征分析
统计分析比较SCLC患者不同NLR及不同PLR组间性别、年龄、吸烟史、初诊分期、是否完成至少2周期EP化疗的差异。不同NLR及PLR组别中吸烟史、治疗前分期存在差异(均P<0.05),低NLR及低PLR组中不吸烟、局限期患者较多,高NLR及高PLR组中吸烟、广泛期患者较多。除了低NLR组中女性患者较高NLR组多(P=0.007)外,NLR及PLR分组患者年龄及完成的EP方案化疗数目均无明显差异(均P>0.05)(见表1)。
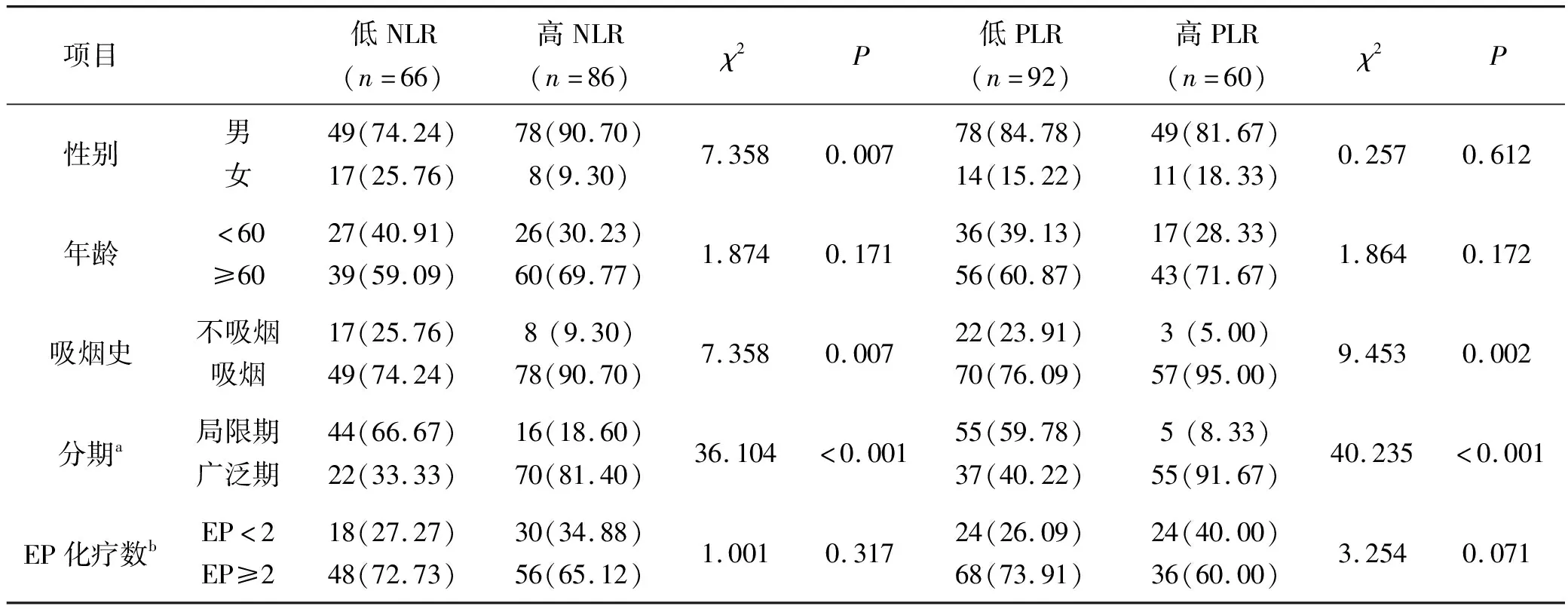
表1 不同NLR和PLR分组SCLC患者基本资料[n(%)]
2.3 NLR、PLR、分期及EP化疗周期与OS的关系
Kaplan-Meier分析并Log-rank检验显示,性别、年龄及是否有吸烟史与患者OS不相关(均P>0.05)。总体中位生存期OS为9.10月,95%CI(7.597~10.603)。SCLC患者低NLR组较高NLR组OS显著延长、低PLR组较高PLR组OS显著延长,初诊局限期患者较广泛期患者OS显著延长,至少完成2周期EP方案化疗组较未完成2周期EP化疗组患者OS显著延长,差异均具有统计学意义(均P<0.05),见表2及图2。

注:A:NLR与总生存期的关系; B:PLR总生存期的关系; C:初始分期与总生存期的关系; D: EP化疗周期数与总生存期的关系图2 NLR、PLR、初始分期及EP化疗周期数与OS的关系

表2 NLR、PLR、分期及EP化疗周期与OS
2.4 Cox多因素分析影响SCLC总生存期的危险因素
Cox比例风险回归模型分析变量,赋值如下:性别变量,男性为1,女性为2;年龄变量,年龄<60岁为1,年龄≥60岁为2;吸烟史变量,无吸烟史为1,有吸烟史为2;分期变量,局限期为1,广泛期为2;NLR分组变量,低NLR为1,高NLR为2;PLR分组变量,低PLR为1,高PLR为2;化疗周期数变量,EP方案化疗<2周期为1,EP方案化疗≥2周期为2。
结果显示,治疗前NLR、PLR、初始分期及是否至少完成2周期EP方案化疗是影响SCLC患者总生存期的独立影响因素(均P<0.05)。性别、年龄及是否有吸烟史对SCLC患者总生存期无明显影响(均P>0.05,见表3)。Cox分析提示,治疗前高NLR、高PLR是SCLC患者死亡的促进因素,可能使患者OS缩短,EP方案化疗≥2周期是SCLC患者死亡的阻碍因素,可能使患者OS延长。

表3 SCLC患者总生存期的多因素分析
3 讨论
炎症参与肿瘤发生、发展的各个阶段,肿瘤细胞以及周围的间质和炎性细胞通过复杂的相互作用,形成炎性肿瘤微环境,从而引起中性粒细胞、淋巴细胞等免疫细胞大量聚集[8]。中性粒细胞通过释放细胞因子和趋化因子、血管内皮生长因子及基质金属蛋白酶(matrix metalloproteinase,MMP)与肿瘤微环境相互作用,促进肿瘤细胞的增殖和血管生成,从而促进肿瘤细胞的迁移和转移[9]。另一方面,中性粒细胞浸润肿瘤形成的中性粒细胞变体被称为肿瘤相关的中性粒细胞(tumor-associated neutrophil,TAN),这些细胞都具有促肿瘤特性,并通过增强调节性T细胞而产生耐药性[10-11]。相反,肿瘤患者外周血中CD4+亚型的淋巴细胞减少,CD8+亚型的淋巴细胞增多,CD4+淋巴细胞/CD8+淋巴细胞比值下降可促进肿瘤增殖,特别是CD8+亚型的淋巴细胞在抑制肿瘤细胞增殖和迁移中起着至关重要的作用[12]。血小板可以形成血栓包裹肿瘤细胞,从而保护循环中的肿瘤细胞免受自然杀伤细胞的伤害[13]。血小板还可以形成肿瘤细胞聚集体,分泌多种血小板衍生因子,如干扰素-γ或转化生长因子β,从而降低NK细胞的抗肿瘤活性[14-15]。血小板升高可能是因为肿瘤或炎性细胞释放炎症介质,刺激巨核细胞释放血小板,从而导致炎症级联反应与肿瘤细胞的免疫反应失衡[16]。肿瘤患者外周血NLR与PLR改变反映了外周血细胞的失衡状态,间接体现了肿瘤细胞与免疫环境中相关炎症因子的变化,从而反应患者的预后情况。
相关研究显示的NLR与PLR在非小细胞肺癌、乳腺癌、食管癌、胃癌、卵巢癌等多种实体瘤中与预后相关[17-19]。本研究发现,SCLC患者NLR、PLR、初诊分期及至少完成2周期EP方案化疗是影响SCLC患者总生存期的独立预后因素。NLR预测SCLC患者生存的最佳截点是2.28,PLR预测SCLC患者生存的最佳截点是161,与高NLR和高PLR的SCLC患者相比,低NLR和低PLR的SCLC患者初诊局限期比例高,生存更具优势。
小细胞肺癌患者性别、吸烟史、功能状态、分期和乳酸脱氢酶是传统意义上的预后指标[20]。本研究显示,疾病分期与患者OS相关,性别和吸烟史与患者OS无关。这可能是因为本研究组中女性和非吸烟者的数量较少。另外,本研究是回顾性分析,研究的回溯性限制了对炎症性疾病(如炎症性肺部疾病)检测的多样性。
综上所述,NLR与PLR是预测SCLC患者OS的有效生物学指标,但目前少有文献探究如何将NLR与PLR科学严谨应用到临床诊疗过程和治疗决策的制定中,这是我们以后应该着重探索的内容。
