新生儿气管插管后声门下狭窄1例
2021-10-13高祎马晓路
高祎 马晓路
患儿男,出生16 h余,因“生后呼吸困难16 h余”于2019年7月29日入院。患儿系孕1产1,孕40+6周因“相对头盆不称”剖宫产娩出,出生体重3 880 g,羊水Ⅲ度污染,羊水量200 ml,胎盘、脐带情况无殊,出生时Apgar评分1 min 9分,5 min 10分,10 min 10分。患儿生后即出现气促,哭声低弱,在当地医院接受气管插管辅助呼吸治疗16 h无好转后转入浙江大学医学院附属儿童医院NICU。入院查体:体温35.1℃,脉搏152次/min,呼吸64次/min,血压85/53 mmHg,反应欠佳,前囟平,4.0号气管插管下常频机械通气,呼吸急促,吸气性三凹征阳性,双肺未闻及啰音,心律齐,心音中,未闻及明显杂音,腹平软,肝脾肋下未及,四肢肌张力适中,生理反射欠完善,肢端温。辅助检查:血气分析pH 7.247,PaCO254.8 mmHg,PaO229.7 mmHg,乳酸 5.5 mmol/L,HCO3-23.0 mmol/L,实际碱剩余-4.7 mmol/L;血WBC 20.60×109/L,中性粒细胞 86.3%,Hb 150 g/L,PLT 157×109/L,超敏CRP 27.13 mg/L。胸部X线片提示两肺纹理增多、模糊,呈磨玻璃样改变。患儿父亲30岁,母亲26岁,孕期无特殊用药史,未诉特殊家族史。
患儿入院后诊断为“新生儿胎粪吸入综合征”,存在呼吸困难,血气分析提示CO2潴留,继续机械通气,入院第5天呼吸情况好转,予撤机改鼻导管吸氧。患儿撤机1 h后出现呼吸费力,经皮氧饱和度下降,遂再次予气管插管(3.5号)。入院第9天第2次拔除气管插管改无创呼吸机NIPPV模式辅助通气,撤机2 h后又出现呼吸困难,经皮氧饱和度下降,再次予气管插管(3.5号)。入院第12天第3次撤机后仍有呼吸急促,伴喉部喘鸣音,予地塞米松静脉应用及雾化吸入减轻上呼吸道水肿,无创呼吸机辅助通气等治疗,呼吸困难进行性加重。入院第29天再次行气管插管术,发现插管困难(2.5号),考虑存在上气道梗阻。请耳鼻咽喉科会诊发现患儿存在重度声门下狭窄(subglottic stenosis,SGS),仅留有直径约 1.5 mm 孔隙(图1),予无创高频通气支持,患儿家长考虑后拒绝气管切开,于入院第43天全麻下行内镜下球囊扩张术,用7 mm×17 mm的鼻窦球囊导入狭窄处,用3、6、10个标准大气压(atm)依次扩张3次,每次约30 s,充分止血后用CO2低温冷冻探头于12、3、6、9点方向分别冷冻,每次持续1 min。术后患儿鼻导管吸氧下呼吸困难显著缓解,偶尔闻及喘鸣音,经皮血氧饱和度稳定,分别于入院第46、50天再次全麻下行内镜下球囊扩张术。患儿入院第59天大气压下呼吸平稳,经皮血氧饱和度稳定,喂养可,复查喉镜见声门下扩张部位气道狭窄不明显,气道通畅(图2),予出院后耳鼻咽喉科门诊随访。

图1 喉镜检查提示声门下狭窄
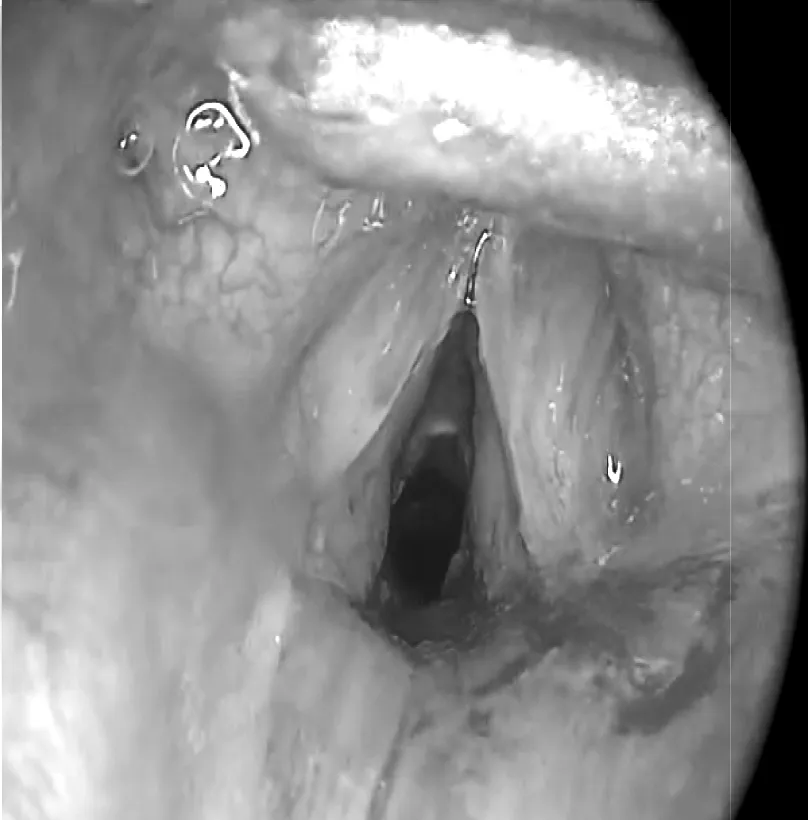
图2 气管狭窄球囊扩张术后
讨论SGS是新生儿喉气管狭窄中最常见的疾病,在足月新生儿中,SGS定义为环状软骨水平气道直径<4 mm,在早产儿中则定义为<3 mm[1]。SGS的临床特点是出现不同程度的呼吸困难和喘鸣[2]。引起SGS的病因分为获得性及先天性两类,获得性最为常见,约占90%,其中大多数患儿继发于气管插管[3-4]。研究发现插管次数增加、有创机械通气时间延长、创伤性气管插管、过大管径的气管插管等将增加新生儿SGS的发生率[5]。通常应用Myer-Cotton分级来评估SGS严重程度,Ⅰ度:喉气管阻塞面积/呼吸道横截面积比值≤50%,Ⅱ度:比值为51%~70%,Ⅲ度:比值为71%~99%,Ⅳ度:喉气管完全阻塞[6]。
本例患儿由外院转入,体重3 880 g,首次插管由外院医生完成,选用4.0号气管插管,管径相对偏大。入院后考虑患儿胸部X线片提示胎粪吸入并不严重,对呼吸机的要求不高,近期撤机可能性大,因此未及时更换成3.5号气管插管。气管插管管径过大,对气管黏膜产生压迫后导致血供减少,引起局部溃疡,同时引发炎症级联反应,激活成纤维细胞,促进瘢痕形成,可能是该患儿发生SGS的重要原因。如图1喉镜检查结果显示,根据Myer-Cotton分级进行评估,本例患儿SGS为Ⅲ度,属于重度气管狭窄,因此导致反复的撤机困难。
SGS的治疗以外科手术为主,包括开放性喉气管重建术、环气管切除-端端吻合术、气管切开术等。尽管开放性外科手术是既往经典的治疗方式,可以立即解决呼吸困难的问题,但术后的切口护理以及长期的造口护理给医院、家庭带来沉重的负担,给护理人员和患儿造成极大的痛苦。同时,开放性外科手术本身会给气道带来其他并发症,如气管塌陷、持续的气管肉芽组织形成和气管狭窄、出血、感染、黏液阻塞等[7-8]。
过去几十年,儿童SGS的微创外科手术已经取得重大进展,其具有缩短手术及住院时间、避免外部切口、避免发声障碍、降低感染风险等潜在优势,成为治疗SGS的新兴手段[9]。治疗SGS的微创方法有多种,包括内镜下气管扩张术、内镜下肉芽组织激光切除术、内镜下支架植入术等。同时,类固醇注射、CO2冷冻术、质子泵抑制剂等作为辅助手段,可以有效抑制炎症反应,减轻肉芽组织的增生,避免气管内瘢痕收缩,提高微创手术的成功率[9-10]。
英国国家健康和临床研究所于2011年发布了关于使用内镜下球囊扩张术治疗声门下或气管狭窄的介入指南,指南肯定了微创手术治疗的安全性及有效性,但未提供关于球囊尺寸、充气压力及充气时间、扩张次数的明确建议。因此,外科医生通常利用自己的经验来指导相关治疗过程。但过大的球囊尺寸、过高的充气压力、过长的充气时间会损坏气管甚至导致气管破裂,反之又会降低手术效率并导致需要更多次数的手术。有研究分析了166例接受内镜下球囊扩张术患儿的相关情况,结果表明喉和声门下使用的气囊直径等于适合年龄的气管导管外径+1 mm,气管为适合年龄的气管导管外径+2 mm[11]。
内镜下球囊扩张术治疗有效的定义包括患儿症状的好转,内镜或影像学检查发现解剖学改善,肺活量或肺功能检查的提高,避免进行开放性气道手术[9]。有学者对英国59例气道狭窄患儿的球囊扩张疗效进行评估,结果显示约有一半患儿术后Myer-Cotton分级的狭窄程度立即降低[12]。
与开放性手术相比,内镜下球囊扩张术创伤小,并发症少,但仍存在少量出血、发声障碍、气管再狭窄、气管裂伤、吞咽困难、胃食管反流、肺水肿等可能。导致死亡很罕见,一般是由先天性心脏病、肺炎等基础疾病所致[7,13]。
内镜下球囊扩张术治疗SGS的有效性受多种因素的影响,包括先天性狭窄、合并其他综合征、多级气道疾病、早产、年龄等。有文献回顾分析了接受外科治疗的SGS患儿的相关资料,发现球囊扩张失败的患儿中Myer-Cotton分级为Ⅲ~Ⅳ度的比例更高,严重狭窄的存在是影响球囊扩张治疗效果唯一具有统计学意义的变量[14]。
本例患儿接受内镜下球囊扩张术联合CO2冷冻术的治疗,术中逐渐增加球囊充气压力,持续时间约30 s,以降低损伤气道的可能,并应用CO2低温探头对气管四周行冷冻术,从而减少瘢痕形成,防止气管再狭窄。本例患儿共行3次内镜下气管成形术,术后患儿呼吸困难明显好转,对氧气的依赖逐渐降低,复查喉镜见声门下扩张部位气道狭窄不明显,气道通畅,提示治疗效果理想。且手术过程未发生相关并发症,其有效性及安全性得到了验证。
综上所述,新生儿获得性SGS多由气管插管引起。内镜下球囊扩张术因创伤小、并发症少、管理方便等优点,将越来越多地取代开放性手术。
