亚临床甲状腺功能减退对妊娠期糖尿病母儿的影响
2021-07-06李文蕾黎洁云王云霞
李文蕾,黎洁云,王云霞
广东省深圳市福田区妇幼保健院产科,广东深圳 518000
妊娠期亚临床甲状腺功能减退是妊娠期最常见的一种甲状腺功能异常,患病率约为2%~3%,妊娠期糖尿病也是妊娠期常见的一种并发症,这两种疾病均会对母儿造成不良影响,有研究发现当妊娠期糖尿病合并亚临床甲减时往往会加重代谢紊乱,从而增加母儿不良结局[1-3]。不过目前关于亚临床甲减对妊娠期糖尿病母儿影响的相关研究报道尚少,亚临床甲减与不良妊娠结局的相关性也存在一定争议,该研究选取2018年3月—2020年3月该院收治的100例妊娠期糖尿病患孕妇和非糖尿病合并亚临床甲减的孕妇60例为研究对象,就此作进一步分析,现报道如下。
1 资料与方法
1.1 一般资料
选取于该院检查并分娩的妊娠期糖尿病孕妇100例和非糖尿病合并亚临床甲减的孕妇60例作为研究对象,按甲状腺功能将妊娠期糖尿病孕妇分为妊娠期糖尿病亚临床甲减组42例、妊娠期糖尿病非甲减组58例和非妊娠期糖尿病亚临床甲减组60例。妊娠期糖尿病亚临床甲减组:年龄21~37岁,平均(28.51±5.64)岁;孕周37~42周,平均(38.94±0.76)周。妊娠期糖尿病非甲减组:年龄20~37岁,平均(28.19±5.37)岁;孕周37~42周,平均(39.02±0.69)周。非妊娠期糖尿病亚临床甲减组:年龄20~38岁,平均(28.55±5.69)岁;孕周37~42周,平均(39.11±0.78)周。3组年龄、孕周等一般资料比较差异无统计学意义(P>0.05),具有可比性,该研究经医院伦理委员会批准。
纳入标准:①符合亚临床甲减和(或)妊娠期糖尿病诊断标准;②单胎头位妊娠;③符合自然分娩特征;④签署知情同意书。
排除标准:①合并严重心肝肾等重要脏器疾病;②既往有糖尿病、甲状腺疾病及其他自身免疫性疾病史;③合并其他影响糖脂代谢的疾病;④合并血液疾病、恶性肿瘤、心血管疾病。
1.2 方法
于清晨空腹期采集所有孕妇静脉血5 mL,以3 000 r/min的速度进行15 min的离心处理,分离血清后采用全自动免疫分析仪(ADVIA Centaur)及相应配套试剂测定TSH水平,采用全自动生化分析仪(7100型)测定FPG、HbA1c、TG、TC及LDL-C水平。
1.3 观察指标
观察3组孕妇甲状腺指标、血糖及血脂指标、妊娠期高血压、胎盘早剥、胎膜早破、产后出血、早产、新生儿窒息、新生儿低血糖发生情况。
1.4 统计方法
采用SPSS 23.0统计学软件对数据进行分析,计量资料用(±s)表示,组间差异比较采用t检验;计数资料采用[n(%)]表示,组间差异比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 3组孕妇甲状腺指标、血糖及血脂指标对比
妊娠期糖尿病亚临床甲减组的FPG、HbA1c水平较妊娠期糖尿病非甲减组明显更低,较非妊娠期糖尿病亚临床甲减组则明显更高,差异有统计学意义(P<0.05);妊娠期糖尿病亚临床甲减组TG、TC、LDL-C及TSH水平明显高于妊娠期糖尿病非甲减组和非妊娠期糖尿病亚临床甲减组,非妊娠期糖尿病亚临床甲减组TG、TC、LDL-C较妊娠期糖尿病非甲减组更低,TSH水平较妊娠糖尿病非甲减组明显更高,差异有统计学意义(P<0.05)。见表1。
表1 3组孕妇甲状腺指标、血糖及血脂指标对比(±s)
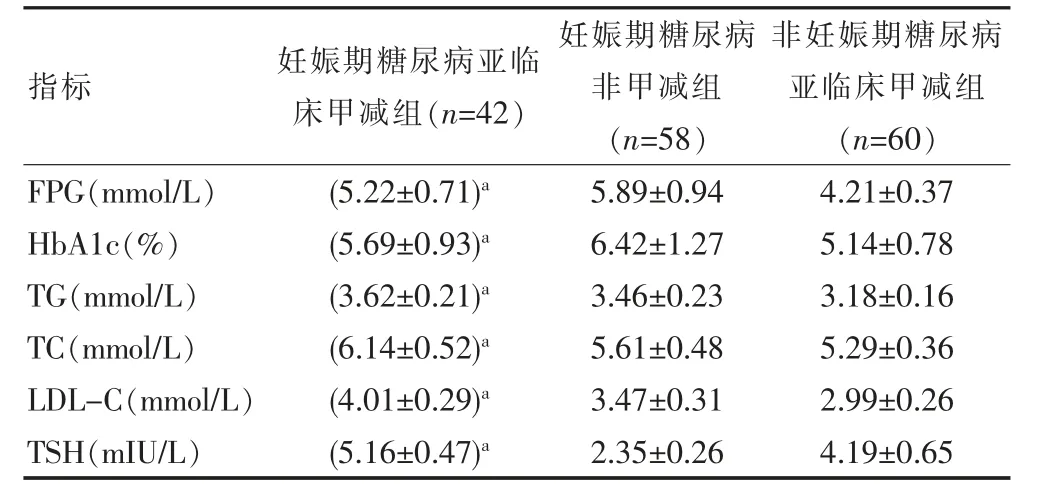
表1 3组孕妇甲状腺指标、血糖及血脂指标对比(±s)
注:与其他两组相比,a P<0.05
?
2.2 3组母儿不良结局发生率对比
妊娠期糖尿病亚临床甲减组妊娠期高血压发生率、早产率较其他两组明显更高,差异有统计学意义(P<0.05);妊娠期糖尿病非甲减组新生儿低血糖率较其他两组明显更低,差异有统计学意义(P<0.05)。见表2。
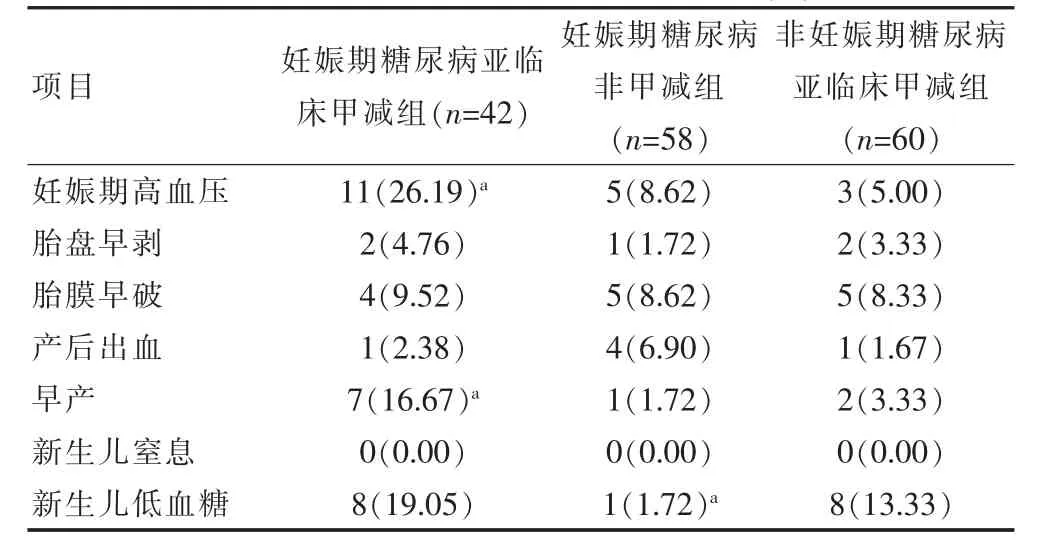
表2 3组母儿不良结局发生率对比[n(%)]
3 讨论
妊娠期糖尿病、亚临床甲状腺功能减退均是孕妇常见疾病,两者并发在临床较为常见,妊娠期糖尿病的主要致病因素为胰岛素抵抗,研究发现甲减能够促进糖尿病患者胰岛细胞功能改善,增加胰岛素分泌,主要原因在于甲状腺激素可调节机体糖代谢,是一种升糖激素,发生甲减后会抑制其升糖效应[4-6]。从该研究结果中可以看出,妊娠期糖尿病亚临床甲减组的TC、TG、LDL-C均较其他两组明显更高(P<0.05),说明妊娠期糖尿病合并亚临床甲减会加重对孕妇脂代谢平衡的影响程度,分析其原因在于甲状腺素能够将肝细胞表面LDL受体激活,若出现亚临床甲减会减少甲状腺激素水平,进而减小LDL受体活性及数量,降低血中LDL-C摄取量、LDL-C清除与降解,最终增加LDL-C水平[7];亚临床甲减会弱化质蛋白酶活性,明显降低TC清除与降解,升高TC水平;此外,甲状腺激素性能会被弱化,进而显著提高流入肝脏的游离脂肪酸含量,极大促进LDL-C的合成,TG也随之明显增多[8]。
目前研究表明[9],妊娠期糖尿病合并亚临床加减会增加不良妊娠结局发生率,与两种疾病引起的代谢紊乱和疾病本身对机体产生的影响有关。该研究结果中妊娠期糖尿病亚临床甲减组患者妊娠期高血压发生率较其他两组明显更高(P<0.05)。亚临床甲减患者由于内皮作用受损及纤溶能力降低,会致使毛细血管基底膜增厚,导致血液高凝状态,而且TSH升高会导致总胆固醇等血脂指标升高,因此亚临床甲减会增加妊娠期糖尿病患者的高血压风险[10]。该研究结果中妊娠期糖尿病亚临床甲减组早产率16.67%也较其他两组1.72%、3.33%明显更高(P<0.05),与相关研究[11-12]结果中得出的妊娠期糖尿病亚临床甲减患者早产率15.82%高于妊娠期糖尿病非甲减患者早产率2.14%和非妊娠期糖尿病亚临床甲减患者的早产率3.04%的结果相一致,考虑与子痫前期、羊水过多、低体重儿发生率高等因素有关。该研究还发现妊娠期糖尿病亚临床甲减组和非妊娠期糖尿病亚临床甲减组的新生儿低血糖发生率较妊娠期糖尿病非甲减组明显更高,主要原因在于亚临床甲减对孕妇糖代谢有显著影响。该研究结果中3组胎盘早剥、胎膜早破、产后出血等发生率比较差异无统计学意义(P>0.05),可能受到样本量大小影响,后续还需加大样本量深入分析。
综上所述,亚临床甲状腺功能减退合并妊娠期糖尿病往往会伴随明显糖脂代谢异常和甲状腺功能异常,两种疾病可相互影响,使患者病情发展加重,从而增加妊娠期糖尿病母儿不良结局发生率,加强妊娠期糖尿病患者甲状腺功能筛查有助于改善母儿结局。
