应激性高血糖对急性非ST段抬高型心肌梗死患者预后的影响
2020-12-09宋攀邱清艳庾辉叶廷巧李郁
宋攀,邱清艳,庾辉,叶廷巧,李郁
(绵阳市中心医院 心内科,四川 绵阳)
0 引言
应激性高血糖是指患者在发病期间出现的短暂性高血糖,其定义是:在没有糖尿病的情况下,随机血糖≥11.1mmol/L或空腹血糖≥7.0mmol/L。应激性高血糖是机体的保护机制,它可以增加葡萄糖的利用度,减少细胞凋亡。但是高血糖本身可以直接损伤缺血心肌细胞,其机制包括:内皮功能障碍、炎性反应、氧化应激、促凝血和促血小板聚、细胞凋亡有研究显示急性心肌梗死常合并应急性高血糖,它是为减少心肌损伤的保护机制,但同时它带来的代谢紊乱及高血糖本身可加重心肌细胞的损伤。Lonborg[1]等发现应急性高血糖可使心肌梗死患者心肌损伤面积扩大。并且多个研究发现:应激性高血糖可明显增加STEMI患者的死亡率及恶化STEMI患者的长期预后。但是目前对于应急性高血糖对急性非ST段抬高性心肌梗死的死亡率及长期预后的影响还是不是很清楚,故本研究探讨应激性高血糖对急性非ST段抬高型心肌梗死患者1年内MACE事件及心功能的影响。
1 对象与方法
1.1 研究对象
该研究为前瞻性队列观察研究。纳入标准:(1)年龄18到75岁;(2)符合2017年欧洲心脏病学会(ESC)NSTEMI[2]患者管理指南的诊断标准;(3)自愿加入本研究。排除标准:(1)血流动力学不稳定;(2)严重脏器功能不全(心、肺、肝、肾功能);(3)恶性肿瘤;(4)血小板减少;(5)高出血风险;(6)需口服抗凝药物;(7)合并除冠心病以外的其他心脏病(瓣膜病、先天性心脏病、肺心病、心肌病)。纳入符合纳入标准,不符合排除标准的2017年11月至2019年11月绵阳市中心医院因NSTEMI入院的患者,两组患者均根据患者的情况按照相关指南,接受NSTEMI的标准治疗,包括药物治疗及血运重建治疗。本研究经绵阳市中心医院伦理委员会批准,所有入选患者均签署知情同意书。
1.2 资料收集及随访
患者入院时:记录患者一般资料(年龄、性别、身高、体重、吸烟史),伴随危险因素(高血压、糖尿病、高脂血症、脑卒中病史、既往冠心病病史、心肌梗塞病史、血运重建病史),入院时的肝功、肾功、随机血糖、血液分析、血脂,首次心脏超声EF。患者住院治疗过程中:发病到接受药物治疗时间、发病到血运重建治疗时间,是否发生急性心衰、心源性休克、恶性心律失常;患者出院后:由门诊或电话随访,了解患者的MACE事件及患者心功情况。心功能的评价包EF及纽约心功能分级进行评价。MACE主要包括:全因死亡、靶血管重建、非致死性心肌梗死、需要住院治疗的不稳定心绞痛、非致命性脑卒中。
1.3 统计学分析
采用SPSS 13.0软件进行统计学分析。计量资料用均数±标准差表示,组间比较采用独立样本t检验;方差不齐及非正态分布时采用秩和检验;计数资料用百分比表示,组间比较采用卡方检验。Logistics回归模型进行多因素相关分析。P<0.05为差异有统计学意义。
2 结果
2.1 一般情况比较
改研究一共纳入2017年11月至2019年11月绵阳市中心医院因NSTEMI入院的625例患者,在随访过程中有11例患者脱失,其中应激性高血糖组3例,非应激性高血糖组8例,11例患者中,其中8例因病程中发生需抗凝治疗的疾病而排出改研究,有3例电话及门诊均失去随访。最后共614例患者完成研究,男性378例,女性236例,平均年龄为(64.78±15.28)岁。分组方法:不论患者是否有糖尿病病史,根据入院随机血糖进行分组[3],分为应激性高血糖组(血糖>11.1mmol/l,n=115)和非应激性高血糖组(血糖≤11.1mmol/l,n=499)。与非应激性高血糖组比,应激性高血糖组糖尿病比例、陈旧性心肌梗死的比例、肌钙蛋白、Sytax评分、低密度脂蛋白均高于非应激性糖尿病组(P值<0.05)。在其他方面(体重指数、高血压、吸烟、血压、心率、心功、肾功能等)两组间没有统计差异。见表1。
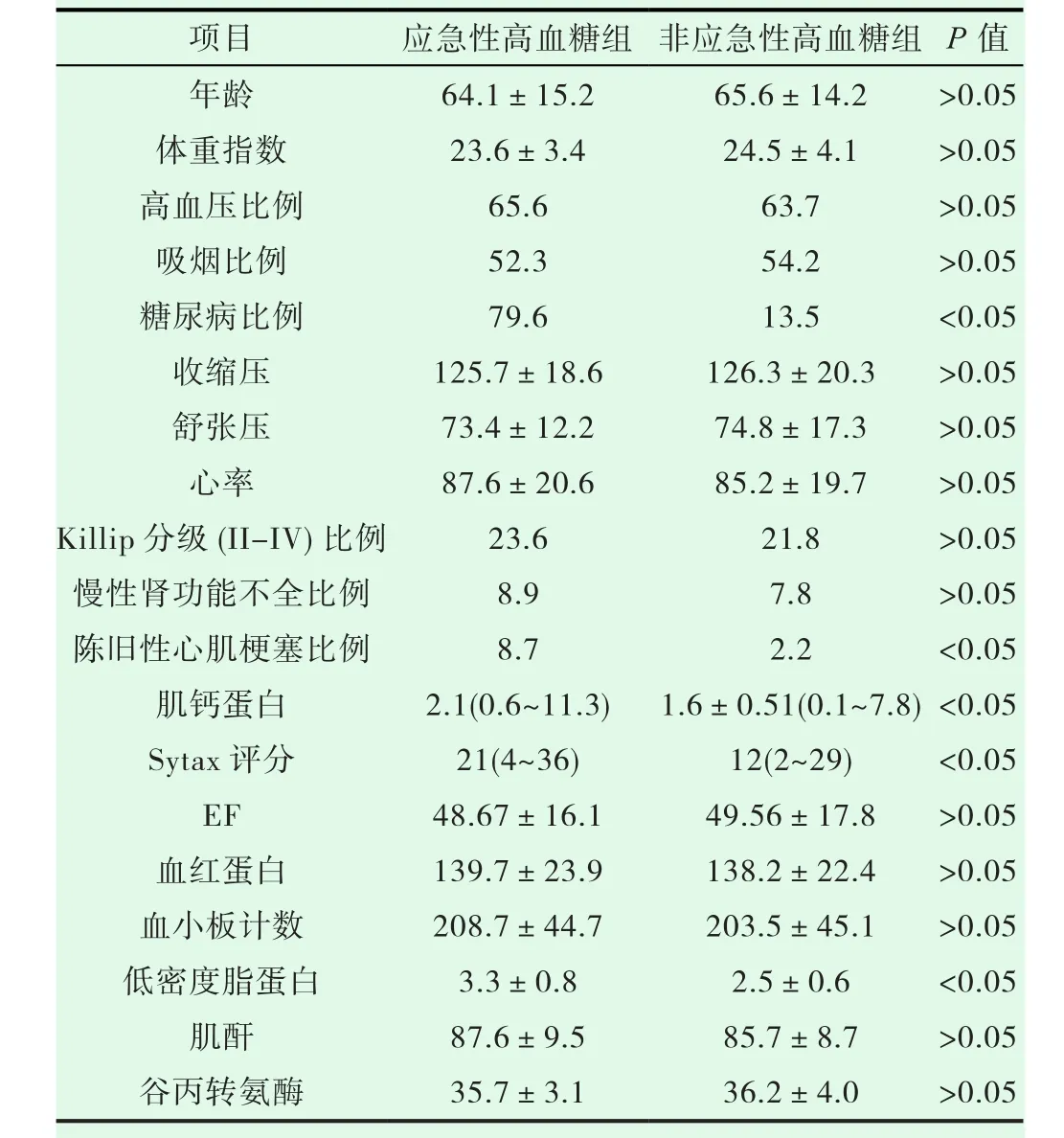
表1 两组间一般情况的比较
2.2 MACE发生情况比较及logositic回归分析
随访1年的时间内应激性高血糖组的MACE事件发生率明显高于非应激性高血糖组(30.28% VS 16.54%P值<0.05)。在一个包含高血压、糖尿病、吸烟、体重指数、血脂、sytax评分、陈旧性心肌梗死、肌酐、EF、应激性高血糖的logistics回归分析提示应激性高血糖是MACE事件的独立预测因素。
2.3 随访1年心功能情况的比较
随访1年后应激性高血糖组的EF明显低于非应激性高血糖组(40.67% VS 53.24%P值<0.05)。
3 讨论
本研究显示相对于非应激性高血糖的患者,应激性高血糖的患者1年内MACE事件发生率更高,且1年内心功能更差,logistics回归分析提示应激性高血糖是MACE事件发生的独立预测因素。这提示应激性高血糖可恶化急性非ST段抬高型心肌梗死患者预后。
目前有研究显示,急性应激性高血糖可恶化急性ST段抬高型心肌梗死患者的预后。魏显敬[4]等进行的一项前瞻性队列研究,纳入456例患者,随访1年,研究结果显示:合并应急性高血糖的心肌梗死患者院内死亡明显增加,且在随访的1年内MACE事件发生率更高。Ergelen等[5]进行了一项大样本的前瞻性研究,共纳入2482例患者,研究结果显示:合并应急性高血糖的STMI患者院内死亡率及主要心血挂不良事件明显高于无应激性高血糖的STMI患者,并且合并应激性高血糖的患者长期预后更差。Pres[6]等发现:应激性高血糖可显著增加合并心源性休克的STMI患者的院内及长期死亡率,且不论患者是否具有糖尿病病史。Su等[7]的研究发现:应激性高血糖可升高心肌梗死患者的1年的MACE事件,并且入院血糖变异度对MACE具有预测价值。以上研究均提示应急性高血糖可升高心肌梗死患者的死亡率,恶化心肌梗死的长期的预后,与本研究发现一致。
应急性高血糖会该改变机体代谢,增加心肌梗死面积,可能是心肌梗死合并应急性高血糖患者预后更差的机制。应激性高血糖是指患者在发病期间出现的短暂性高血糖,其诊断标准是:在没有糖尿病的情况下,随机血糖≥11.1mmol/L或空腹血糖≥7.0mmol/L[3]。应激性高血糖是机体的保护机制,它可以增加葡萄糖的利用度,减少细胞凋亡。但是高血糖本身可以直接损伤缺血心肌细胞,其机制包括:内皮功能障碍、炎性反应、氧化应激、促凝血和促血小板聚、细胞凋亡等[8]。有研究发现合并应急性高血糖的心肌梗死患者,心肌梗死面积更大[1]。与此同时,PCI后支架内血栓的发生风险合并应激性高血糖的心肌梗死患者也更高[9]。
本研究虽然观察到了应急性高血糖可导致NSTMI患者的预后更差,但是本研究还是存在一些不足之处,如:本研究为单中心研究、样本量不是足够的大、随访时间不长等。
综上,对于心肌梗死的患者,应对入院随机血糖水平进行积极关注,并且积极控制高血糖。此外,积极控制应激性高血糖、早期筛查糖尿病是十分重要的[10]。
