伴牛痘样水疱皮肤损害的慢性活动性EB病毒感染一例并文献复习
2020-10-12刘靖薇江文文邓丽君杨京华林晓红
刘靖薇 江文文 邓丽君 杨京华 林晓红

【关键词】慢性活动性EB 病毒感染;儿童;牛痘样水疱;特征
多数无免疫功能缺陷的个体感染EB病毒(EBV)后表现为慢性活动性EBV感染(CAEBV),其病理表现为EBV持续感染不同类型细胞引起淋巴组织增殖性疾病(EBV+LPD),T淋巴细胞型和自然杀伤细胞(NK)型常见于亚洲、中美洲及南美洲,而B淋巴细胞型常见于白种人[1-2]。CAEBV临床罕见,在没有接受干细胞移植治疗(HCT)的情况下,患者被确诊后一般在10到15年内死亡,并且有可能进展为噬血细胞综合征、淋巴瘤等,因此早期诊断有助于把握治疗时机,提高生存率,降低恶性转化率。CAEBV临床症状无特异性,表现形式多种多样,伴皮肤损害的CAEBV在儿童少见[3]。牛痘样水疱(HV)为CAEBV的典型临床特征,但在临床上易被忽视。现报道我院收治的1例伴HV的CAEBV患儿,并检索相关文献进行分析。
对象与方法
一、一例伴HV的CAEBV患儿的临床资料收集
笔者于2019年4月1日收治1例CAEBV患儿,收集并分析其病史、各项检查、治疗及转归等资料。
二、文献检索
以“儿童”“慢性活动性EB病毒感染”和“牛痘样水疱”(包括中英文)为关键词对PubMed和中国期刊全文数据库(CNKI)中截至2020年4月收录的论文进行检索,收集并分析伴HV的CAEBV患儿的资料。
结果
一、一例伴HV的CAEBV患儿的病历资料
1. 主诉与病史
患儿女,8岁,因发热、咽痛7d于2019年4月1日至广州中医药大学第二附属医院(广东省中医院)就诊。患儿入院时以反复发热、发热时淋巴结肿大、全身散在水疱为主要症状。患儿为第1胎,足月顺产,出生时无产伤及窒息史,出生后人工喂养,适时添加辅食,生长发育正常。无蚊虫叮咬过敏史。患儿母亲有地中海贫血病史,否认有其他家族遗传病、传染病及类似病史。2017年3月患儿曾因面神经麻痹住院,予鼠神经生长因子等治疗1月余,痊愈后出院;2017年12月曾患猩红热住院,接受抗感染治疗,痊愈后出院,其后家属自觉患儿免疫力明显下降,反复出现呼吸道感染;2018年7月再次因面神经麻痹而住院治疗1月余,痊愈后出院。2018年至2019年间患儿反复发热,在外院就诊,考虑为化脓性扁桃体炎予抗生素治疗后发热可退,但有反复,初起发热时间间隔1~2个月,近半年来发热更频密,约半个月1次,体温波动于38~41℃,发热时颈部淋巴结肿大,热退后淋巴结缩小。2019年2月出现全身散在水疱,部分呈牛痘样,对日光照射及蚊虫叮咬敏感,在外院行免疫相关检查及心脏彩色多普勒超声检查(彩超)等,结果均无明显异常。2019年3月23日,患儿开始出现反复发热及咽痛,热峰40℃,遂于2019年3月28日至我科门诊就诊,检测血常规血红蛋白113g/L,红细胞4.5×1012/L,白细胞6.04×109/L,中性粒细胞0.36,淋巴细胞0.53,血小板194×109/L;ESR11mm/h,超敏CRP16.75mg/L。门诊医师诊断为“急性化脓性扁桃体炎”,予患儿口服阿莫西林克拉维酸钾片、施保利通等,其发热可退但仍反复,遂收入院治疗。
2. 体格检查、实验室及辅助检查
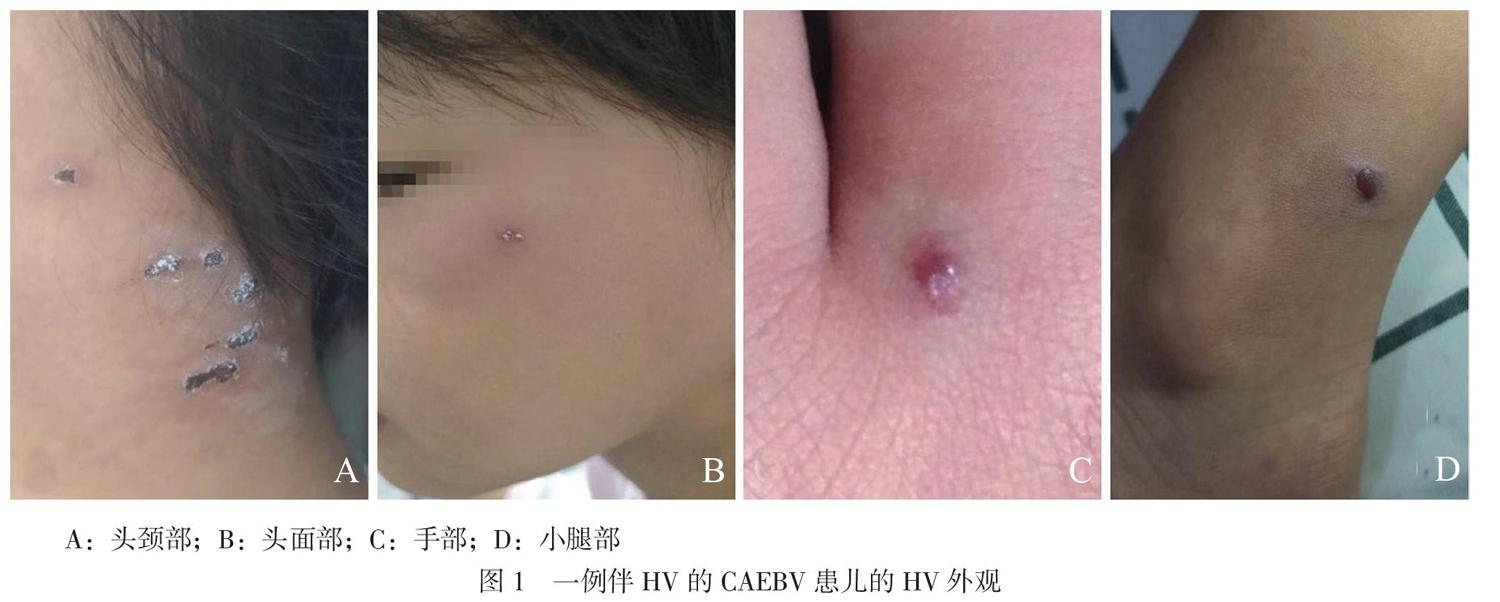
体格检查:神志清晰,精神稍倦,营养中等,发育基本正常。颈部、手掌、下肢可见散在水疱,部分结痂,无皮下出血点,见图1。左颌下可触及一枚肿大淋巴结,大小约0.9cm×0.8cm,颈部双侧、腋窝及腹股沟区可触及数枚肿大淋巴结,最大约1.0cm×0.8cm,质软,无压痛,表面光滑,活动度可。咽充血(+),双侧扁桃体Ⅰ°肿大,左侧扁桃体可见白色分泌物附着。心肺无异常。全腹平软,无压痛及反跳痛,肝、脾未触及肿大,肝区无叩痛,肠鸣音正常。
2019年4月2日至4月6日的实验室检查如下,血常规血红蛋白125g/L,红细胞4.6×1012/L,白细胞8.05×109/L,中性粒细胞0.50,淋巴细胞0.46,血小板229×109/L。超敏CRP32.73mg/L。抗鏈球菌溶血素239IU/ml。IgA13.69g/L,总补体溶血活性(CH50)47U/ml,淋巴细胞亚群CD3+34.50%、CD3+CD4+19.51%、CD3+CD8+12.67%,CD3-CD16+CD56+50.66%。外周血细胞形态中性杆状核6%,中性分叶核35%,淋巴细胞49%,单核细胞5%,嗜酸性粒细胞5%。EBV抗体中EB-VCA-IgM(-),EB-VCA-IgG(+)、EB-EA-IgM(-),EB-NA-IgG(+)。外周血EBV核酸检验(EBV-DNA)(+,3.45×107copies/ml)。甲型流感病毒抗原(+)。
2019年4月2日至4月6日的辅助检查如下,腹部彩超:①脾稍大,副脾;②肝脏、胆囊、胰腺未见明显异常声像。正电子发射断层显像/计算机断层显像(PET/CT):①全身多处(左侧腮腺浅叶区,双侧颈部间隙Ⅱ区,左侧颈部间隙Ⅴ区,双侧腋窝,双侧腹股沟区)多个轻度增大淋巴结,代谢不同程度增高,考虑淋巴增生性疾病;②右侧跟骨处溶骨性低密度灶,代谢仅略增高,考虑良性改变:右侧耻骨下支骨质改变,需注意骨折可能;③双侧下肢远端、左足皮肤多发小结节样轻度高代谢灶,件局部皮肤轻度增厚,皮下脂肪间隙模糊;④鼻咽顶后壁软组织增厚且代谢增高,考虑腺样体增生(炎性改变);⑤前上纵隔软组织灶,代谢轻度增高,考虑胸腺反应性增生或生理性摄取改变;⑥其余部位未见明显异常高代谢病灶。皮肤病理活组织检查(活检):①送检皮肤(右小腿皮肤组织)未见角化过度或角化不全,棘层未见增厚,轻度海绵水肿,基底细胞色素增加,真皮全层血管丛、汗腺周围较多淋巴细胞浸润,皮肤病理改变考虑与EBV感染相关;②分子病理结果为EBER(+);③免疫组织化学检查(免疫组化)结果为CD3(大部分+),CD20(个别散在+),CD4(部分弱+),CD8(部分+),Ki-67(15%+),病理图见图2A~F。
淋巴结病理活检结果(颈部淋巴结2枚):①符合EBV阳性的淋巴组织增生性病变;②分子病理结果,EBER(颗粒状阳性);③免疫组化结果,CD20(滤泡中心阳性),CD3(滤泡间区阳性),CD21(滤泡树突细胞阳性),Ki-67(滤泡中心阳性),CD68(散在阳性),病理图见图2G、H。
3. 治疗与转归
本例患儿诊断为:①CAEBV;②流行性上呼吸道感染(甲型)。予患儿口服磷酸奥司他韦颗粒(60mg、2次/日、5d)抗病毒治疗,并予中医药辨证治疗(口服)、补液、体温管理等对症支持处理,患儿热退,精神好转,考虑患儿暂无严重并发症表现,一般情况尚可,建议患儿家属将其转至外院儿童血液专科就诊。
4. 随访情况
患儿于2019年4月22日出院,于外院行骨髓穿刺检查,骨髓细胞形态学示:①增生活跃,G∶E为1.55∶1;②粒系比例占41%,中性中幼粒细胞比例减低,其余阶段中性粒细胞比例尚属正常,各阶段细胞形态无异常;可见嗜酸及嗜碱性粒细胞,比例、形态无异常;③红系比例占26.5%,各阶段细胞比例、形态大致正常;成熟红细胞形态大致正常;④淋巴细胞比例增高,均为成熟淋巴细胞,以成熟小淋巴细胞为主,各细胞形态无异常;⑤全片(25mm×30mm)见巨核细胞约271个;血小板多见,易见群集分布;⑥未见肿瘤细胞及寄生虫体。同年6月患儿于外院先后接受改良ESCAP(依托泊苷+阿糖胞苷+门冬酰胺酶+甲泼尼龙+泼尼松)及CHOP(环磷酰胺+多柔比星+长春新碱+泼尼松)2个方案共2个疗程的化学治疗,第1次化学治疗过程中患儿出现细胞因子风暴及肠道感染,第2次化学治疗过程顺利,后于同年7月接受预处理放射治疗方案(TML+TLI+脾区照射),同年8月接受异基因造血干细胞移植(allo-HSCT)治疗,计划回输者为患儿父亲的骨髓及外周血干细胞,移植后患儿出现口腔溃疡,予加强保护黏膜治疗好转,随访至2020年4月,患儿无再出现反复发热、皮肤损害等症状,一般情况良好。
二、文献检索结果
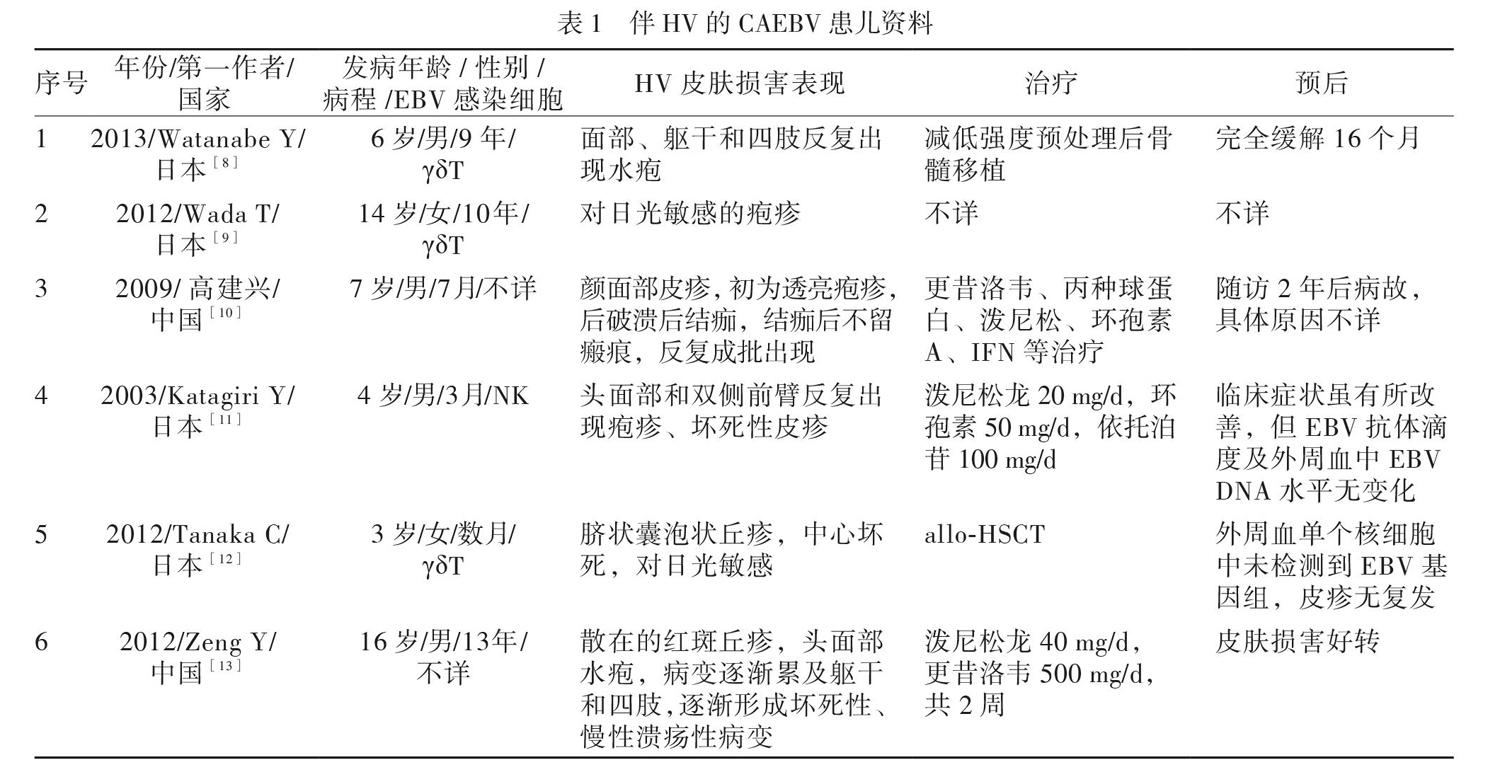
检索数据库后共收集到6篇相关病例报道[8-13]。病例主要在东亚,其中男4例、女2例,感染EBV细胞主要为T淋巴细胞,抗病毒治疗、化学治疗等治疗效果不佳。6例患儿的资料见表1。
讨论
CAEBV最早于20世纪70年代被提出,直到20世纪80年代学者们才最终确定其命名,相对于西方国家,东亚尤其是日本CAEBV患儿的病情更重[14]。CAEBV发病机制尚未明确,主要与EBV感染的T淋巴细胞、NK等细胞淋巴组织增生有关。CAEBV的临床症状无特异性,表现形式多样,以反复发热、淋巴结肿大、肝脾肿大为主要特征,还可伴肝功能异常、血液系统异常(血小板减少/贫血)、皮肤损害(蚊虫叮咬的变态反应/皮疹/HV)、视网膜炎等,其中有约9.8%患儿与本例患儿一样出现HV[15]。CAEBV诊断标准尚未统一,目前国际上较为公认的诊断标准包括2002年美国国立卫生研究院(NIH)的诊断标准以及日本学者Okano提出的诊断标准,在此基础上中华医学会儿科学分会感染学组提出了国内的诊断标准,诊断需满足:①传染性单核细胞增多症(IM)样症状(发热、淋巴结肿大和肝脾肿大)持续或反复发作3个月以上。IM已报道的其他系统并发症可以辅助诊断,如血液系统(血细胞减少)、消化系统(出血及溃疡)、呼吸系统(间质性肺炎)、五官(视网膜炎)、皮肤(HV或蚊虫过敏)以及心血管并发症(动脉瘤或心瓣膜病)等。②有EBV感染及引起组织病理损害的证据,满足下列条件之一,a.血清EBV抗体滴度异常升高,包括抗VCAIgG≥1∶640或抗EA-IgG≥1∶160,VCA-IgA和(或)EA-IgA阳性;b.外周血单个核细胞(PBMC)中EBV-DNA载量高于1×102.5copies/μg,或外周血EBV-DNA阳性;目前认为外周血EBV-DNA载量增加比EBV抗体滴度异常的诊断意义更大;c.受累组织中EBV-EBV编码的小RNA(EBER)原位杂交或EBV-LMP1免疫组化染色阳性;d.Southern杂交在组织或外周血细胞中检测出EBV-DNA[7]。③排除目前已知自身免疫性疾病、肿瘤性疾病以及免疫缺陷性疾病所致的上述临床表现[4-6]。本例患儿确诊为CAEBV的依据如下:①患儿出现反复发热、淋巴结肿大、脾稍大等IM样症状,症状反复出现3个月以上,近来出现典型的HV;②血清EBV抗体滴度异常,外周血EBV-DNA阳性提示EBV感染,皮肤病理活检示EBER(+)、淋巴结病理活检示EBER(颗粒状阳性),提示受感染病理组织损害;③排除了目前已知的自身免疫性疾病、肿瘤性疾病以及免疫缺陷性疾病。
HV是由于痂皮脱落后,在皮损部位留下永久性、凹陷性瘢痕,形如痘疤,因而得名。结合本例患兒及文献检索结果,其疱疹多与光敏感相关,但也有病例的疱疹不仅出现在皮肤的暴露日光区域,非暴露日光区域也会出现。本例患儿出现反复发热及淋巴结肿大的症状,需与有相似症状的疾病进行鉴别,而临床观察到患儿HV的典型皮肤表现使诊断方向更明确,考虑患儿发病与EBV感染密切相关。据文献报道,部分CAEBV患儿皮肤表现非常典型(HV/对蚊虫高度过敏),因此,典型的皮肤表现有助于早期诊断[16]。
本次文献检索结果显示,伴HV样皮损的CAEBV患儿感染EBV细胞为T淋巴细胞或NK,其实质为EBV阳性T淋巴细胞/NKEBV+LPD,其与HV、HV样淋巴瘤(HVLL)为同一疾病谱。HV是一种光敏感性疾病,且不伴发热、淋巴结肿大、肝脾肿大等全身疾病,以皮肤损害为主要症状;HV及HVLL代表这一谱系的不同阶段,而如何界定学术界尚无定论,国内学者总结诊断HVLL需要从病理及免疫方面鉴别,如明显的异形淋巴细胞,血管和脂肪层明显受累,免疫组化有明确的细胞分类指向,细胞毒颗粒相关蛋白明显阳性,Ki-67阳性比例高等[17]。
来自日本和美国对CAEBV自然历史的回顾表明,大多数患者在没有接受HCT的情况下会在确诊后10到15年内死亡[2]。预后不良的危险因素包括外周血EBV-DNA载量高、发病年龄在8岁以上、血小板和白蛋白减少、EBV感染的是T淋巴细胞、有UNC13D基因突变等[18]。而伴HV的CAEBV,紫外线照射可能也会影响其预后[19]。治疗方面,HCT是目前治疗CAEBV最具有前景的方法,然而其治疗时机尚存在争议[20]。一般而言,建议在CAEBV确诊的早期阶段实施HCT,因为到CAEBV晚期,患儿容易出现各种器官功能障碍,会增加移植相关死亡率[21]。另外,CAEBV如果进展为嗜血细胞综合症或淋巴瘤,对患儿而言是致命的,因此,建议在转为恶性疾病之前就予以HCT治疗,但要避免在无症状阶段的任何过度治疗[22]。如果进行化学治疗后疾病仍处于活动状态则建议尽快进行HCT[15]。在外周血EBV-DNA载量显著增加的基础上,进行性皮肤损害为疾病活动状态之一,疾病的活动状态为消极的预后因素,因此,对于伴皮肤损害的CAEBV患者,需要动态观察其皮肤损害。总而言之,在行HCT前应充分评估患者状态以把握治疗时机。
