急性胰腺炎合并感染性坏死经皮置管引流后开腹手术干预的危险因素分析
2019-08-26李政焰冯全新刘静静刘莹赵青川
李政焰,冯全新,刘静静,刘莹,赵青川
(第四军医大学西京消化病医院,陕西 西安710032)
重症急性胰腺炎(severe acute pancreatitis,SAP)病人约占所有胰腺炎病人的20%,病死率10%~40%。当胰腺发生坏死性感染时,死亡率甚至可增加至70%[1-4]。2010年,van Santvoort等[5]发表于《新英格兰医学杂志》上的研究表明“阶梯式”方法治疗感染性坏死性胰腺炎疗效优于传统的开腹坏死组织清除术。目前,经皮穿刺置管引流术(percutaneous catheter drainage,PCD)已逐渐取代传统外科手术,成为治疗胰腺炎合并感染性坏死的首选方法。研究[6-9]报道35%~62%的病人仅通过PCD即可治愈,从而避免了进一步的手术干预。然而,仍有部分病人经PCD治疗后预后不良,需外科手术进一步干预。这表明PCD有其适应证。本研究回顾2008年9月至2018年4月间第四军医大学西京消化病医院收治的急性胰腺炎(acute pancreatitis,AP)合并感染性坏死病人的病例资料,分析PCD治疗后仍需外科手术干预的危险因素,旨在选择其适应人群,以期进一步提高疗效。
资料与方法
一、一般资料
采用回顾性病例对照研究方法。收集2008年9月至2018年4月间第四军医大学西京消化病医院收治的AP合并感染性坏死病人的病例资料。纳入标准:①病例资料完整,符合AP诊断标准;②有明确的感染征象(细针穿刺或首次PCD引流细菌培养阳性);③PCD治疗为首次干预措施。排除标准:①外院转入时已经过PCD治疗的病人;②无感染征象;③胰腺假性囊肿。本研究经过本院伦理委员会批准,所有手术均征得病人或病人家属知情同意并签署知情同意书。
二、治疗方法及PCD指征
入组病人参照SAP 诊治指南进行常规治疗[10]。经抗生素治疗无效的病人为PCD治疗指征。若经PCD治疗后病人无好转(感染仍无法控制),则采用外科干预。
三、统计方法

结 果
一、基线资料对比
共321例病人入组,234例病人通过PCD治愈(PCD组),87例还需进一步手术干预(PCD+手术干预组)。两组病人性别、年龄及病因等基线资料差异无统计学意义,见表1。
二、PCD后外科手术干预的危险因素分析
1.单因素分析 结果显示:CT严重指数(CTSI)、多脏器衰竭、胰腺坏死范围、延迟肠内营养、多重耐药菌感染是PCD后需手术干预的相关因素(P<0.05);而性别、年龄、体质量指数、病因、APACHE Ⅱ评分、严重程度分级、首次PCD干预时间、引流管管径、引流管数量不是PCD后需手术干预的相关因素(P>0.05)。见表1。
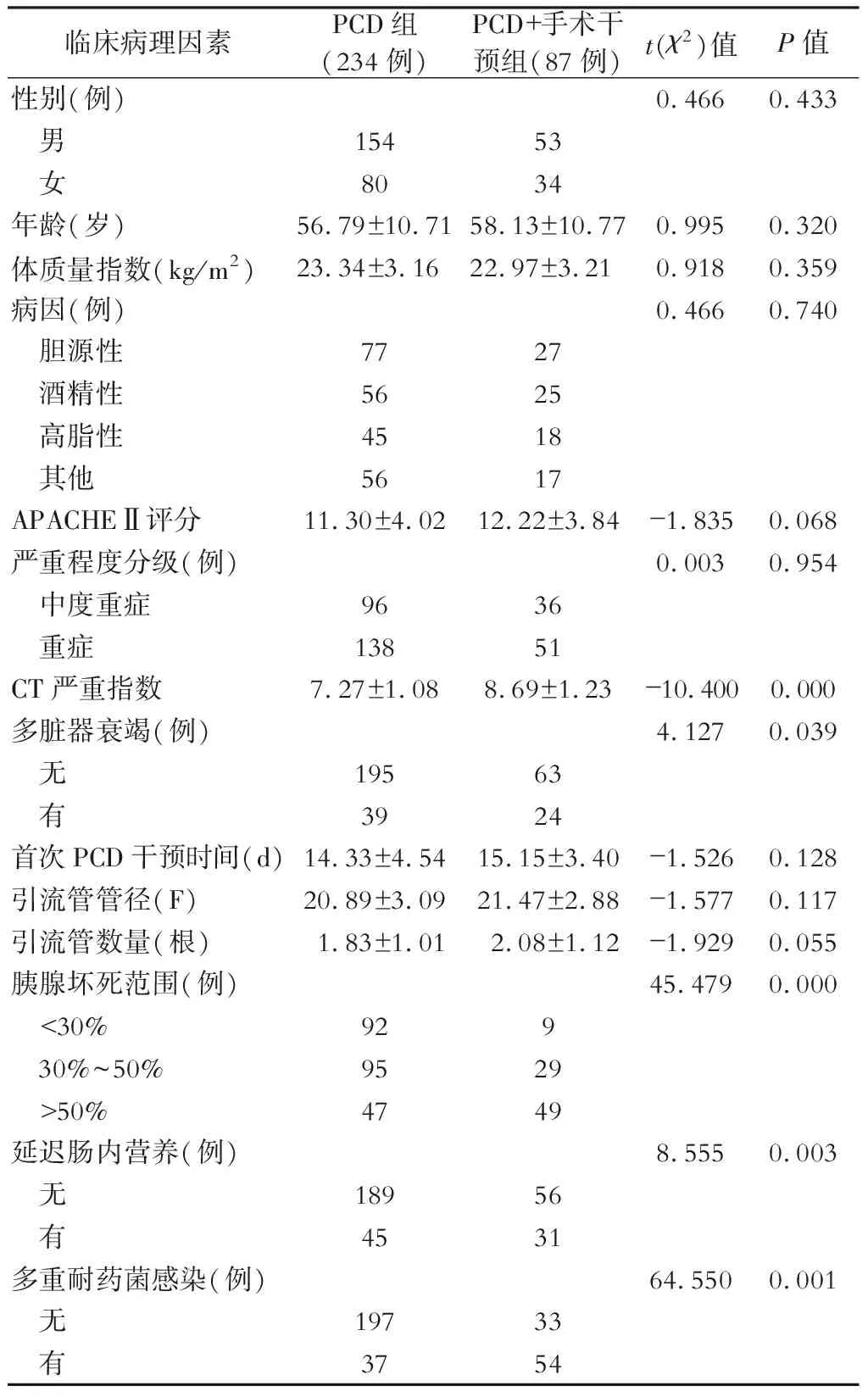
表1 321例行PCD病人的基线资料及PCD后需手术干预的单因素分析
2.多因素分析 结果显示(表2):CTSI、多脏器衰竭、胰腺坏死范围>50%、多重耐药菌感染是PCD后需手术干预的独立危险因素(P<0.05)。

表2 PCD后需手术干预的多因素分析
讨 论
1998年,Freeny等[11]首次报道了CT引导下PCD治疗AP合并感染性坏死。2010年,一篇发表于《新英格兰医学杂志》上的研究表明“阶梯式”治疗可以获得较好的临床疗效[5]。目前已逐渐成为治疗SAP的主流方法。我们中心2014年的一项研究显示:“阶梯式”治疗策略组在病死率及并发症上均低于传统手术方法组[12]。传统对于AP坏死合并感染的外科手术创伤大、病死率及并发症发生率高[13-14]。“阶梯式”策略挑战了传统的对坏死性胰腺炎的干预模式,早期PCD能够有效地引流渗液,缓解腹内高压状态,降低多器官功能障碍综合征发生率,大大降低了死亡率,PCD已经逐渐成为治疗AP合并感染性坏死的有效手段[15-18]。
然而,不同研究报道PCD治疗成功率有一定差异。有学者系统性回顾了11项研究,共计384例坏死性胰腺炎病人接受了PCD治疗。研究结果显示:半数以上仅通过PCD即治疗成功而未行进一步的坏死组织清除手术[6]。2011年一项前瞻性临床研究纳入了208例感染性坏死性胰腺炎病人,63%的病例是以PCD作为首选治疗,35%的病人未再行进一步的坏死组织清除术而治愈[9]。本中心于2008年起开展了PCD治疗AP合并感染性坏死。我们的研究结果显示以PCD作为初始治疗者成功率为72%。
通过以上数据我们发现,各研究间的结果各不相同,差异较大。部分病人经PCD治疗后仍需要外科手术进一步干预。这表明PCD有其适应证。哪些病人能从PCD中获益,目前尚无定论。Babu等[19]的一项前瞻性研究纳入了70例SAP病人,其中14例通过保守治疗治愈,29例仅通过PCD治疗,27例经PCD后行手术干预治疗。此研究发现PCD干预1周内脓毒症是否逆转、首次PCD干预时的APACHEⅡ评分及起病1周内发生器官衰竭能够早期预测PCD的成功率。Tong等[20]的研究纳入了34例感染性胰腺坏死的病人,其中通过PCD治愈19例,其余15例病人经PCD治疗后仍需要手术干预。此研究表明平均CT密度和胰腺坏死的范围是影响PCD疗效的独立因素。Guo等[21]的研究纳入了51例经PCD治疗的坏死性胰腺炎病人,其中有28例存在感染。研究结果表明有35例通过PCD治愈,其余16例因出血或持续脓毒血症需进一步干预。多因素分析显示坏死液积聚的平均CT密度是预测PCD预后的独立因素。这表明坏死液密度越低,PCD成功率越高。这可能是因为高密度的坏死区域固体组织所占比例高,容易阻塞引流管从而影响PCD的疗效。此外,坏死区域可能形成包裹导致引流不完全从而降低PCD成功率。Li等[22]的研究表明CTSI是PCD治疗失败的独立危险因素。然而上述研究样本量较小,可能存在病人选择偏倚。Ji等[23]最近的一项研究纳入了329例AP合并感染性坏死的病人,其中35.3%的病人通过PCD治愈。坏死液积聚的平均CT密度、多器官衰竭及首次PCD后第3天的血清降钙素原是PCD疗效的独立影响因素。
本研究共纳入321例病人,多因素分析显示多器官衰竭、CTSI、多重耐药菌感染、胰腺坏死面积>50%是PCD后需手术干预的独立危险因素。研究表明多器官衰竭与AP病人的死亡密切相关,因此影响了PCD的成功率[1,24]。此外,本研究结果显示坏死范围超过50%是PCD治疗失败的独立危险因素。我们分析这是由于PCD通过引流来自坏死组织的感染积液,从而达到控制感染和脓毒症的目的。当坏死面积较大时PCD完全引流较为困难,残留的感染坏死组织就成了脓毒症的持续来源,因此PCD治疗的成功率就会降低。Hollemans等[9]的研究表明CT密度异质性和坏死范围大与PCD治疗失败密切相关。由于胰腺大面积坏死病人胰周渗出多,后期胰腺坏死积聚范围大,因此加大了引流难度,从而降低了PCD的成功率。此外,我们的研究结果显示多重耐药菌感染也是PCD预后不良的独立危险因素。这表明多重耐药感染的病人PCD治疗成功率低,往往需要外科手术干预。
综上所述,我们的研究结果显示部分AP合并感染性坏死的病人可通过PCD治愈从而避免外科手术干预。对于多器官衰竭、多重耐药菌感染、胰腺坏死面积>50%的病人,PCD疗效不佳,应慎重选择。
