甲状腺乳头状癌颈侧区淋巴结转移危险因素分析
2019-08-13陈晓林陈剑平汪向明殷照才吴正清于昌盛梅振宇
方 芳,陈晓林,陈剑平,汪向明,殷照才,吴正清,于昌盛,梅振宇
(皖南医学院弋矶山医院1.甲状腺乳腺外科;2.病理科,安徽芜湖241001)
甲状腺乳头状癌(papillary thyroid carcinoma,PTC)作为甲状腺癌(thyroid cancer,TC)最常见的亚型,约占甲状腺癌的70%[1-2],近年其发病率在全世界范围内迅速升高[3]。PTC淋巴结转移发生较早,多数患者在临床确诊时已伴随颈部淋巴结转移[4]。然而,目前国内对颈侧区淋巴结清扫尚存仍在较多争议,甲状腺癌手术随着范围的扩大淋巴漏等并发症发生率也随之升高。PTC虽为恶性肿瘤但其术后生存期较长,故准确评估颈部淋巴结转移情况确定合适手术范围对降低PTC术后并发症改善患者术后生活质量有重要意义。因此,术前准确评估甲状腺癌颈区淋巴结转移情况,对手术范围的确定及患者预后有重要意义。本研究旨在探究PTC颈侧区淋巴结转移特点,为PTC颈侧区淋巴清扫提供科学依据。
1 材料与方法
1.1 纳入标准及排除标准
本研究回顾自2011年6月1日至2018年5月30日皖南医学院第一附属医院(弋矶山医院)由同一组手术医生完成的241例单侧甲状腺乳头状癌颈侧区淋巴结清扫术病例,术中使用亚甲蓝或纳米碳悬液示踪。本研究所纳入患者行颈侧区淋巴结清扫术的指征如下:①术中冰冻快速冰冻病理证实为甲状腺乳头状癌;②术前影像学检查考虑颈侧区淋巴结转移;③术中清扫淋巴结≥5枚,且淋巴结转移超过总清扫数1/3;④术中探查颈侧区探及淋巴结肿大者。纳入本研究的病例至少符合以下5项:①术前未行淋巴结细针吸取细胞病理学检查,术后常规病例报告证实为单侧甲状腺乳头状癌;②患侧中央区淋巴结清扫数≥5枚;③术中颈侧区清扫范围包括颈Ⅲ区、颈Ⅳ区;④术前行颈部超声及CT检查,且检查时间间隔不超过1周。⑤经弋矶山医院伦理委员会批准,且患者知情同意。排除标准:①甲状腺癌复发行二次手术;②AJCC分期为任意T、任意N、M1;③合并其它恶性肿瘤;④有辐射及致癌物质接触史。本研究已获患者知情同意,并取得医院伦理委员会批准。
1.2 数据搜集
在本研究中分析的数据包括一般信息:身高、年龄、体质量、性别、桥本氏甲状腺炎病史;临床检查检验信息:甲状腺功能、多普勒超声、CT检查、术中快速冰冻病理及术后常规石蜡病理结果。所涉及的影像学结果均来自皖南医学院弋矶山医院影像科,病理学检查结果均来自皖南医学院弋矶山医院病理科,所有检查均由2位具有5年以上工作经验的医师独立阅片,发现不一致后商量决定。
1.3 超声与CT检查图像下淋巴结典型恶性征象积分标准
由于现尚缺乏甲状腺CT与超声共同积分标准,现结合相关文献[5-6]对本次研究积分作如下规定。超声图像:淋巴结内与最长径垂直的最大短径≥1.0 cm为1分,<1.0 cm为0分;边界模糊为1分,边界清晰为0分;内部结构破坏为1分,内部结构清晰完整为0分;微钙化灶形成为1分,无微钙化灶形成为0分;CT图像:淋巴结横截面最小径≥0.8 cm为1分,<0.8 cm为0分;增强后表现为血管样强化或强化不规则为1分,无强化为0分;微钙化灶形成为1分,无微钙化灶为0分;与周围组织境界不清为1分,境界清楚为0分。
1.4 统计学方法
用SPSS 24.0进行统计分析。符合正态分布的计量资料用表示,两组资料比较,若方差齐性,行独立样本t检验;若方差不齐,行Welch′s矫正t检验;计数资料用百分比(%)表示,行χ2检验或四格表资料的Fisher确切概率法。检验水准为α=0.05,P<0.05被认为差异有统计学意义。
2 结果
2.1 基本特征
初步筛选甲状腺癌患者264例,根据纳入和排除标准,最终纳入241例患者。经术后常规病理证实纳入研究的241例患者颈侧区淋巴结转移率为73.44%(177/241)。颈侧区淋巴结转移表现出性别及年龄差异:中青年患者较老年患者有更高的转移率(P<0.05),且女性发病率高于男性(P<0.05,表1)。两者在BMI指数、桥本氏甲状腺炎病史及甲亢病史方面无明显统计学差异。
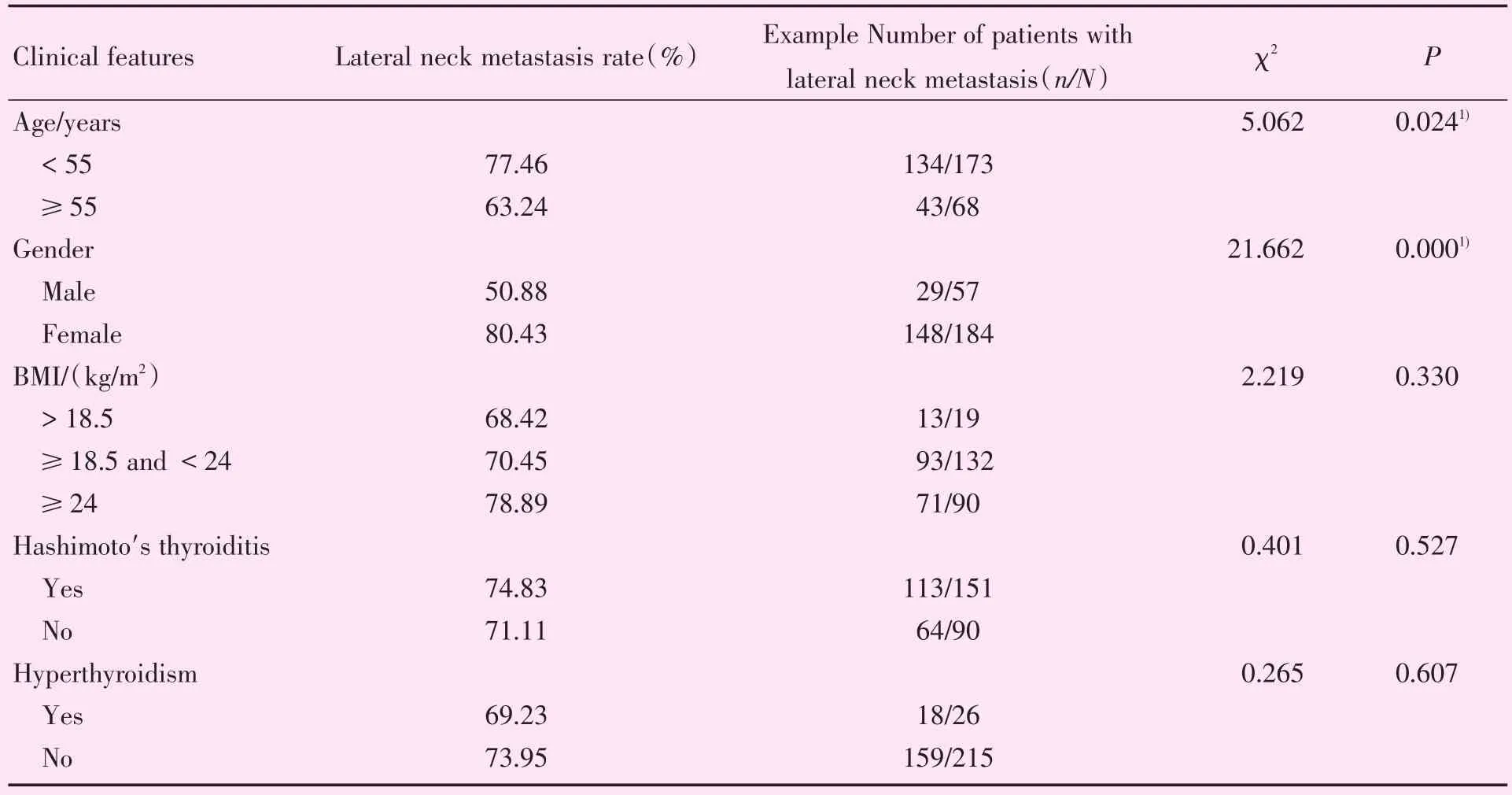
表1 甲状腺乳头状癌颈侧区转移患者基本特征对照表Table 1 Comparison of basic characteristics of patients with thyroid papillary carcinoma neck lateral area metastasis
2.2 多普勒超声检查
2.2.1 超声诊断 颈侧区转移准确性本研究中经超声检出颈侧区部淋巴结转移患者133例,ROC曲线结果显示超声诊断灵敏度为79.66%,特异度为92.18%,准确率为82.99%,约登指数为0.72,曲线下面积为0.859(图1,表2)。
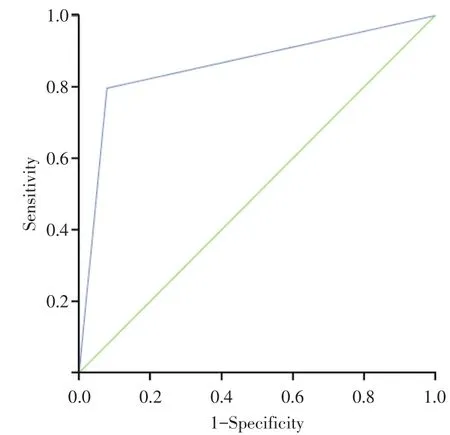
图1 超声诊断ROC曲线Fig.1 Ultrasound diagnosis ROC curve

表2 超声对PTC颈侧区淋巴结转移准确性分析Table 2 Ultrasound analysis of the accuracy of lymph node metastasis in the PTC neck region (n)
2.2.2 超声下PTC转移性淋巴结图像特点 通过对超声下颈侧区淋巴结图像分析,颈侧区淋巴结有与最长经垂直的最大短径≥1.0 cm、淋巴结边界模糊、内部结构破坏、微钙化灶形成恶性征象的PTC患者有更高的颈侧区淋巴结转移率,且具有统计学差异(P<0.05;表3,图2)。淋巴结血流信号的有无对患者颈侧区淋巴结转移率无明显影响。
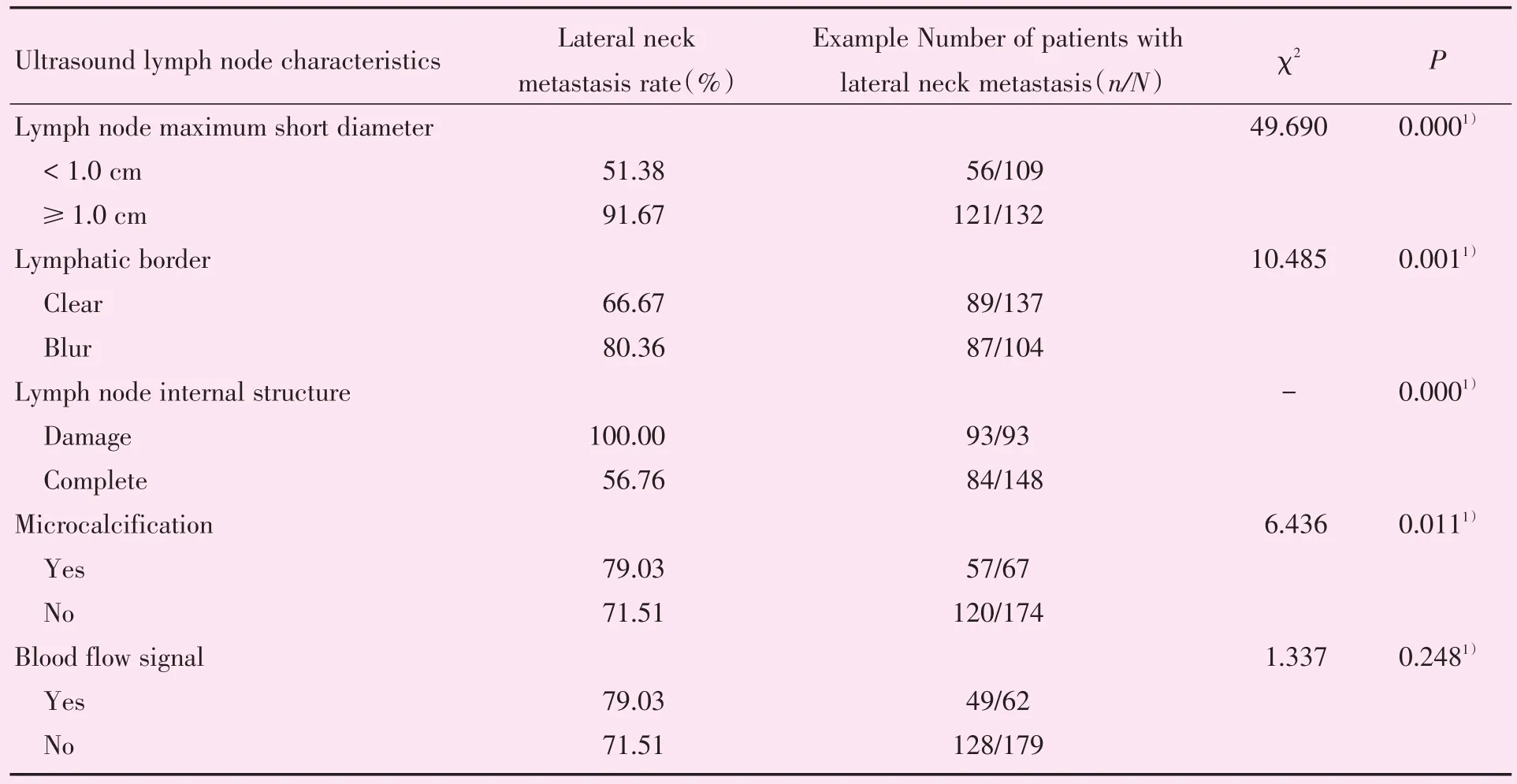
表3 超声下淋巴结恶性征象与颈侧区转移率分析Table 3 Analysis of malignant signs of lymph nodes and cervical metastasis rate under ultrasound
图2 超声下颈侧区PTC转移淋巴结Fig.2 Ultrasound-necked PTC metastatic lymph nodes
2.3 CT检查
2.3.1 CT诊断颈区转移准确性 本研究中经CT检出颈侧区部淋巴结转移患者146例,ROC曲线结果显示CT检查灵敏度为74.58%,特异度为78.13%,准确率为75.52%,约登指数为0.53,曲线下面积为0.764(图3,表4)。
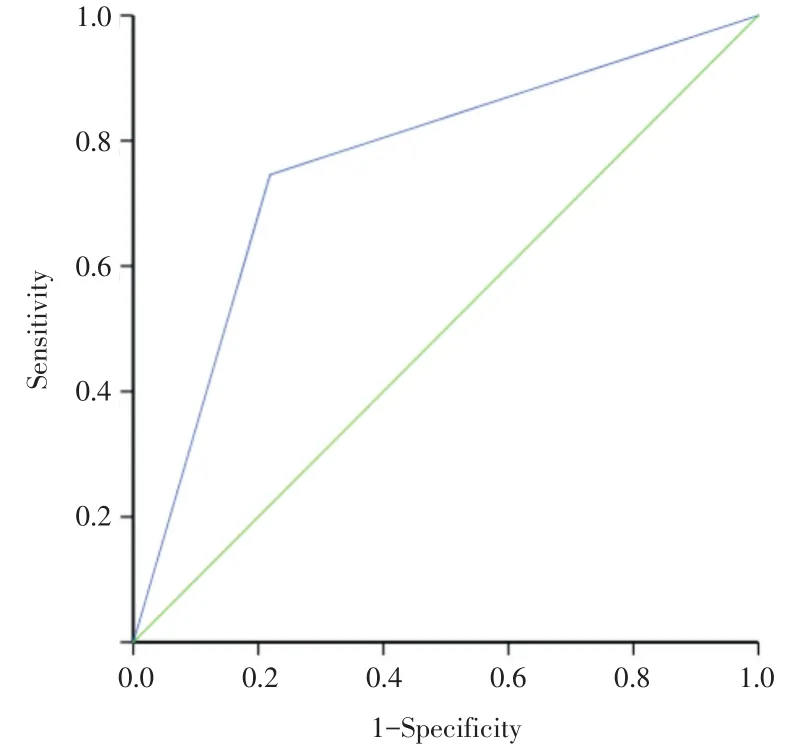
图3 CT检查ROC曲线Fig.3 CT inspection ROC curve

表4 CT对PTC颈侧区淋巴结转移准确性分析Table 4 Analysis of CT accuracy of PTC cervical lymph node metastasis (n)
2.3.2 CT下PTC转移性淋巴结图像特点 颈侧区CT图像中淋巴结伴有横截面最小径≥0.8 cm,增强后表现为血管样强化或强化不规则,微钙化灶形成,与周围组织境界不清的PTC患者颈侧区淋巴结转移率显著升高(P < 0.05;表5,图4)。

表5 CT下淋巴结恶性征象与颈侧区转移率分析Table 5 Analysis of malignant signs of lymph nodes and cervical metastasis rate under CT
图4 CT下颈侧区PTC转移淋巴结Fig.4 CT-derived PTC metastatic lymph nodes
2.4 影像学积分与颈侧区淋巴结转移率的关系
颈侧区淋巴结转移患者影像学积分为(4.37±1.59)分,颈侧区淋巴结无转移的PTC患者影像学积分为(1.38±1.18)分。经独立样本t检验,伴颈侧区淋巴结转移的PTC患者积分明显高于无颈侧区淋巴结转移的PTC患者影像学积分(t=15.786,P=0.000)。以影像学积分≥4的PTC患者有较高的颈侧区淋巴结转移率(表6)。
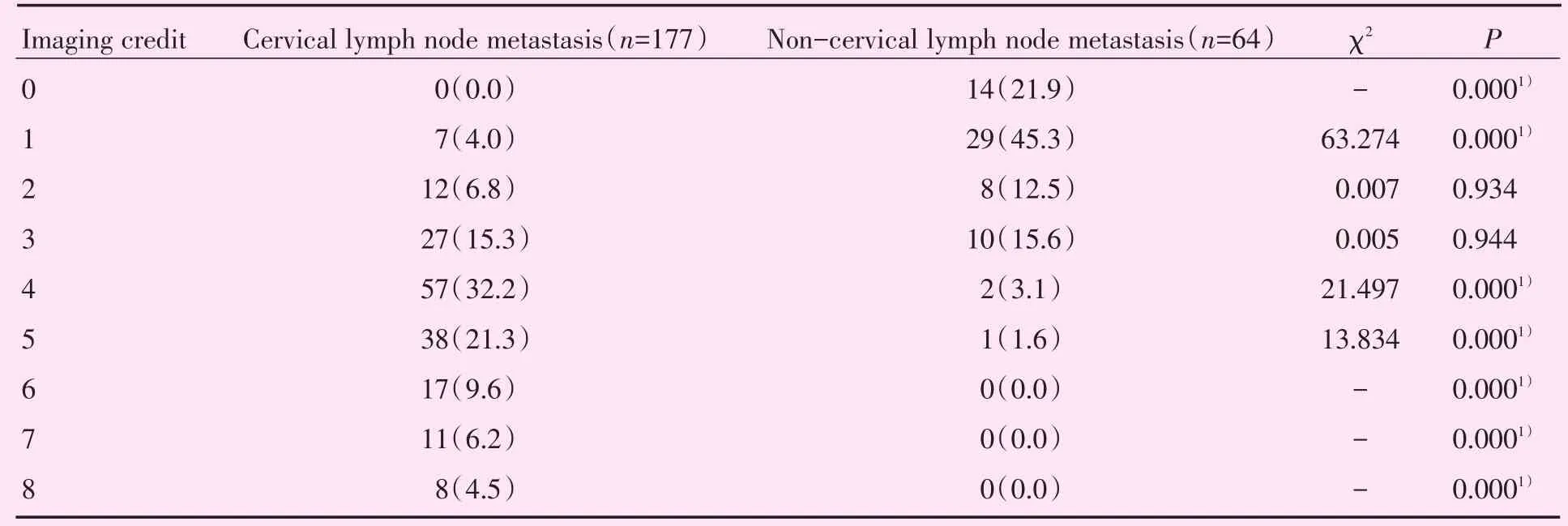
表6 影像学积分与颈侧区淋巴结转移率的关系Table 6 Relationship between imaging scores and cervical lymph node metastasis rate[n(%)]
2.5 术中快速冰冻病理
纳入本研究的241位患者中177位经术后常规病理确认发生颈侧区淋巴结转移,转移率为73.44%。177位颈侧区淋巴结转移的患者中,术中中央区淋巴结转移率为100%(177/177)。与颈侧区淋巴结未转移的患者相比,颈侧区淋巴结转移患者的癌肿多位于甲状腺上级(P<0.05),癌肿直径较大(P<0.05),中央区淋巴结转移数较多(P < 0.05;表4、7)。
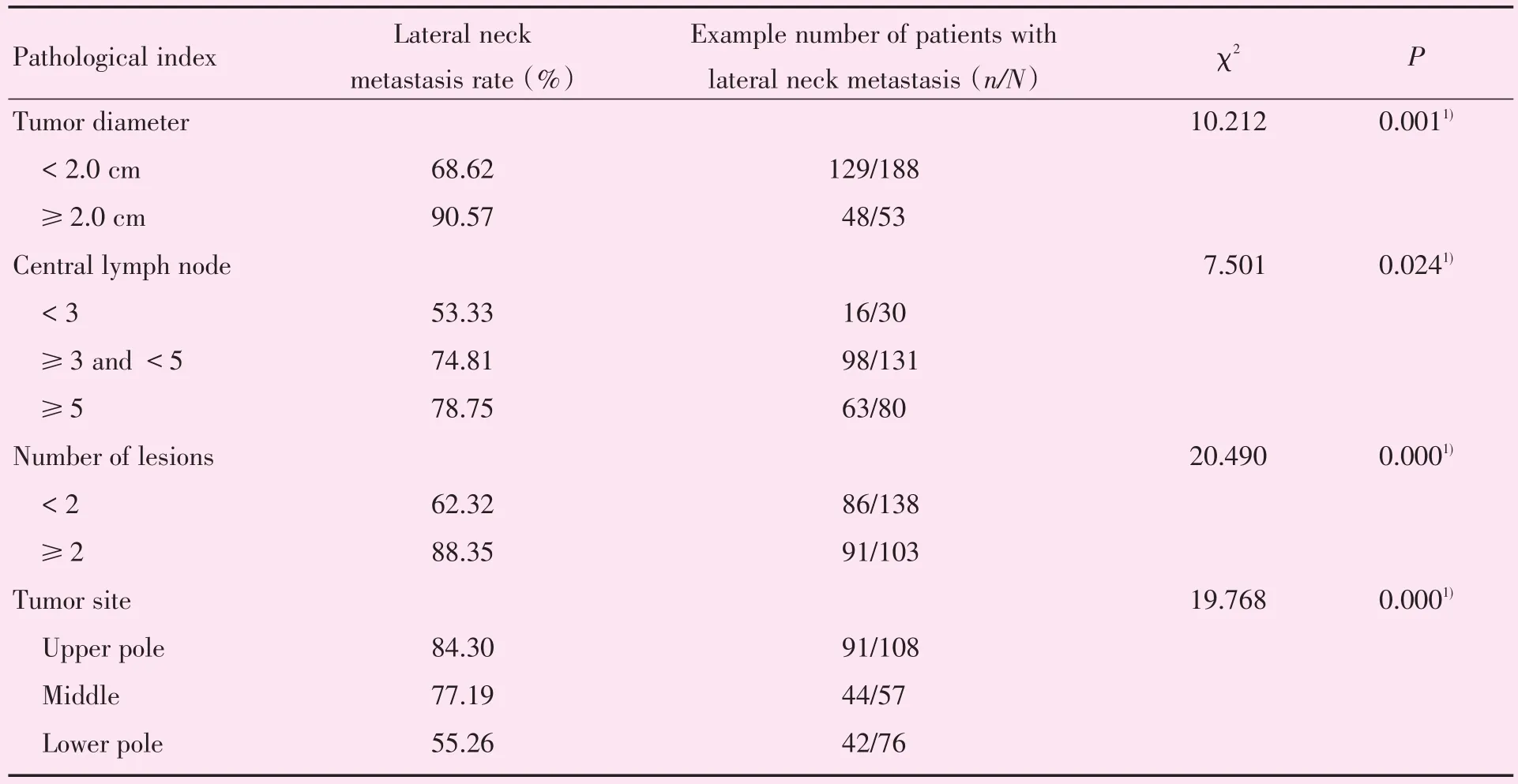
表7 术中冰冻病理特征与颈侧区转移率分析Table 7 Analysis of intraoperative frozen pathological features and cervical lateral metastasis rate
3 讨论
甲状腺乳头状癌的发病原因至今尚不清楚,年龄、性别、过度摄碘、辐射暴露史被认为是甲状腺癌发病的影响因素[7-10]。本研究依据AJCC的TNM分期第8版,将55岁作为PTC临床分期的分界线,本研中亦发现年龄因素是PTC颈侧区转移的一种影响因素:年轻患者较高龄患者有更高的颈侧区转移的风险,颈侧区淋巴结转移亦有性别差异,且具有统计学差异。甲状腺乳头状癌起病隐匿较早发生淋巴结转移,故多数患者在确诊时已伴有颈部淋巴结转移[4],以往研究表明颈部淋巴结转移是其预后的独立影响因素[11-12]。目前,针对甲状腺乳头状癌的手术治疗,切除患侧甲状腺腺叶并清扫患侧中央区淋巴结已成为国内的共识[13],但由缺乏有效的颈侧区淋巴结评估手段,颈侧区淋巴结状况评估一直是PTC诊治的难点。
影像学检查具有无创,经济等特点,已被广泛用于多种疾病的临床诊疗工作中。超声及CT更是成为甲状腺肿瘤术前病情评估的重要手段,但其都存在各自的优势与不足。超声对浅表组织与器官具有较好的空间分辨率,其作为甲状腺疾病诊治的基础检查手段。本研究中PTC颈侧区转移淋巴结的敏感度为79.66%。超声在评估颈侧区淋巴结时可能受颈部局部解剖结构影响而对颈侧区淋巴结及中央区淋巴结缺乏敏感性,与先前报道一致[14]。值得指出的是超声检查对操作者的手法及技巧有较高的依赖性,故其检查结果稳定性欠佳。在本次研究中CT对颈侧区淋巴结转移的灵敏度为74.58%,特异度为78.13%,准确率为75.52%。该结果与近期Park等[15]报道相近,且在研究中发现CT动脉期对甲状腺乳头状癌颈部淋巴结转移的判定有较高的准确率。本研究对超声及CT图像下的典型恶性征象行单因素方差分析显示,颈侧区淋巴结超声下与最长径垂直的最大短径≥1.0 cm、边界模糊、内部结构破坏、微钙化灶形成及CT图像下横截面最小径≥0.8 cm,增强后表现为血管样强化或强化不规则、微钙化、与周围组织境界不清均为颈侧区淋巴结转移的危险因素。对超声及CT积分结果进行分析,发现颈侧区转移患者的颈侧区淋巴结转移患者积分值明显高于颈侧区未转移患者的积分值(t=15.786,P=0.000),结果有统计学差异。且分析不同影像学检查积分与颈侧区淋巴结转移率关系发现,以4分为积分临界值有较高的颈侧区转移率。
术中快速冰冻病理检查,已成为甲状腺肿瘤术中的常规检测,是确定甲状腺癌手术范围的重要依据。术中甲状腺肿瘤及颈部中央区淋巴结的快速冰冻病理检测弥补了颈部局部解剖对超声检查造成的敏感度下降。本研究中发现,术中快速冰冻病理结果显示肿瘤直径≥2.0 cm的PTC,在术后常规病理检测显示颈侧区转移率为89.55%。多发性甲状腺乳头状癌的颈侧区淋巴结转移率亦显著升高。中央区淋巴结转移亦对颈侧区淋巴结转移有显著性影响,该研究结果与既往研究不同。出现这种差异可能与术中是否采用淋巴结显影剂,手术者对中央区淋巴结清扫力度有关。值得指出的是中央区淋巴结转移数量≥5枚时,颈侧区转移率与中央区淋巴结转移数量并未表现出差异性。
综上所述,在现代甲状腺癌治疗的过程中,PTC治疗应采取一种平衡治疗方式,以确保甲状腺肿瘤的患者不被过度治疗[3]。然而,至今尚缺乏一种高效的颈侧区淋巴结转移评估标准。联合检查可作为甲状腺乳头状癌颈侧淋巴结转移评估的首选方案。当患者为年轻女性、超声及CT检查积分≥4,并术中病理提示癌灶直径≥2.0 cm,中央区淋巴结转移数目≥5枚时,应高度怀疑PTC伴颈侧区淋巴结转移,建议考虑行颈侧区淋巴结清扫,若患者并不完全符合上述状况,应结合术中探查情况再决定手术范围。当然,本研究为为回顾性研究,相关结论尚需要更大规模的前瞻性随机对照研究来进一步验证。
