颈椎前路椎间盘切除融合术后颈椎矢状位参数变化及其对临床疗效的影响
2019-01-24郭山强王帅盖利吴磊磊王晓鹏邱玉金
郭山强 王帅 盖利 吴磊磊 王晓鹏 邱玉金
颈椎前路椎间盘切除融合术(anterior cervical discectomy and fusion,ACDF)被认为是治疗合并脊髓或神经根压迫且存在相应临床症状的颈椎病或颈椎间盘突出症病人的金标准[1]。但ACDF会对病人(尤其是存在严重颈椎前凸的病人)的全脊柱矢状位序列产生影响,缩短其C2~7矢状面轴向距离(cSVA),并伴随骨盆倾斜和骶骨倾斜度变化,进而导致脊柱矢状位失衡[2],引起颈部不适、腰腿痛等一系列的临床症状[3,4]。
本研究通过回顾性观察分析颈椎间盘突出症病人行ACDF后的颈椎矢状位参数(T1倾斜角、C2~7Cobb角等[4-6]),进一步明确该手术方式的临床疗效及其对颈椎功能的影响。
资料与方法
一、纳入与排除标准
纳入标准:①结合病史、症状、体征及影像学资料诊断为颈椎间盘突出症,伴明显脊髓或神经压迫症状,保守治疗3个月无效;②行颈椎前路手术治疗;③影像学资料完整,随访时间>12个月。排除标准:①因外伤入院或影像学提示存在陈旧性骨折;②合并脊柱其他疾病(结核、肿瘤、感染、后凸畸形、重度骨质疏松等);③既往有脊柱手术史,术后出现内固定螺钉松动或断裂等并发症。
二、一般资料
2014年1月至2016年1月在本院因颈椎间盘突出症行ACDF治疗的98例病人纳入研究,其中男50例,女48例;年龄为(54.75±8.60)岁,年龄范围为40~78岁。共累及病变节段181个:C3/418个,C4/550个,C5/671个,C6/742个;单节段45例,双节段33例,多节段(≥3个节段)20例;最高节段位于C3/4,最低节段位于C6/7。
三、手术方式
病人全身麻醉,取仰卧位,垫高其肩背部,并轻度拉伸其颈部自然后伸。采用常规右侧颈前外侧切口,依次切开皮肤、皮下组织、颈阔肌、胸锁乳突肌的内缘,然后再从内脏鞘与颈动脉鞘之间进入其椎体前间隙,分离两侧的颈前肌及椎前筋膜后用“C”型臂X线机定位进一步确定病灶间隙,Caspar撑开器置于病灶间隙上下椎体中央,撑开,沿椎间隙扩大减压,切除病灶的椎间盘,摘除变性髓核组织,并切开后纵韧带。刮除其上下的软骨终板,碎骨填充Cage,并置入病灶间隙,安装合适的钛板,用“C”型臂X线机透视见位置满意,冲洗后放置引流装置,逐层缝合,无菌敷料包扎。
去枕平卧中立位,给予常规消炎、消肿、镇痛、雾化吸入治疗,引流管于术后24~48 h拔除,3 d后即嘱病人于颈托保护下下床活动并行康复训练。术后颈托保护2个月,定期门诊复查X线片。
四、评价指标
(一)影像学指标
通过院内影像归档和通信系统收集病人术前、术后颈椎正侧位X线片,并由本科室2名未参与研究设计的脊柱外科主治医师测量以下各影像学参数。①C2~7Cobb 角:C2下终板垂线与 C7下终板垂线之间的夹角,当Cobb角<0°时即认为存在后凸畸形;②T1倾斜角:T1椎体上终板与水平线之间的夹角;③cSVA:C7上终板后角到经C2椎体几何中心垂线的水平距离;④胸廓入口角(TIA):胸骨上缘与T1椎体上终板中点连线与经过T1椎体上终板中点垂线的夹角;⑤颈倾角(NTA):胸骨上缘与T1椎体上终板中点连线与胸骨上缘垂直线的夹角(图1)。
(二)临床疗效
采用疼痛视觉模拟量表(visual analogue scale,VAS)和日本骨科学会(Japanese Orthopaedic Association,JOA)评估治疗分数评价病人术前及术后12个月颈肩臂的疼痛情况及临床疗效。收集整理所有病人的颈椎功能障碍指数(neck disability index,NDI)。
根据T1倾斜角的大小将本组98例病人分为低T1倾斜角组(T1倾斜角≤30°)和高T1倾斜角组(T1倾斜角>30°),比较两组间的JOA治疗改善率和后凸畸形发生率。
JOA治疗改善率(%)=[(治疗后JOA评分-治疗前JOA评分)/(17-治疗前JOA评分)]×100%;后凸畸形发生率(%)=(后凸畸形病例数/总病例数)×100%。

图1 各矢状位参数图示 C2~7Cobb角为C2下终板垂线与C7下终板垂线之间的夹角(a);T1倾斜角为T1椎体上终板与水平线之间的夹角(b);cSVA为C7上终板后角到经C2椎体几何中心垂线的水平距离(c);TIA为胸骨上缘与T1椎体上终板中点连线与经过T1椎体上终板中点垂线的夹角(d);NTA为胸骨上缘与T1椎体上终板中点连线与胸骨上缘垂直线的夹角(e)
五、统计学处理
采用SPSS 20.0软件(IBM公司,美国)对数据进行统计分析,计量资料以均数±标准差()表示。采用配对t检验比较手术前后各计量资料(C2~7Cobb角、T1倾斜角、cSVA、TIA、NTA、VAS、JOA及NDI评分)的变化;采用χ2检验比较低T1倾斜角组和高T1倾斜角组的JOA治疗改善率及后凸畸形发生率。以P<0.05为差异有统计学意义。
结 果
一、围手术期指标
本组单节段病人的手术时间为(108.5±29.3)min,出血量为(73.2±27.8)ml;双节段病人的手术时间为(130.8±30.5)min,出血量为(84.3±30.5)ml;多节段病人的手术时间为(171.3±32.7)min,出血量为(185.8±40.6)ml。
二、影像学参数
98例病人术后的T1倾斜角为27.61°±7.21°,C2~7Cobb角为14.38°±8.58°,NTA为48.95°±7.32°,cSVA为(16.53±0.84)mm,与术前的数值比较,差异均有统计学意义(P均<0.05,表1);而术后的TIA与术前比较,差异无统计学意义(P>0.05,表1)。
三、临床疗效
98例病人术后的颈肩臂VAS评分为(1.02±0.36)分,显著低于术前水平;术后JOA评分为(16.26±0.87)分,显著高于术前水平,差异均有统计学意义(P均<0.05,表1);但手术前后的NDI水平比较,术后水平显著低于术前水平,差异有统计学意义(P<0.05,表1)。
四、不同T1倾斜角病人的临床疗效比较
低T1倾斜角组66例,JOA治疗改善率为53.12%,后凸畸形发生率为16.67%(11/66);高T1倾斜角组32例,JOA治疗改善率为56.06%,后凸畸形发生率为12.50%(4/32)。两组病人的JOA治疗改善率及后凸畸形发生率比较,差异均有统计学意义(χ2=12.538,P=0.001;χ2=10.895,P=0.003)。
高T1倾斜角组病人中,单节段、双节段、多节段病人的JOA治疗改善率分别为54.64%、55.86%、58.24%,均略高于低T1倾斜角组,但其差异均无统计学意义(P均>0.05,表2)。但高T1倾斜角组病人中,单节段、双节段和多节段病人的后凸畸形发生率分别为3.13%(1/32)、3.13%(1/32)、6.25%(2/32),均显著低于低T1倾斜角组,差异均有统计学意义(P均<0.05,表2)。
典型病例见图2。
讨 论
脊柱矢状位平衡使人体在直立姿势时能够以最小的能量消耗来维持身体平衡,并具有预测临床疗效的作用。对于骨盆矢状位参数,Labelle等[7]提出每一个体都具有相对稳定的骨盆入射角(PI),PI=骨盆倾斜(PT)+骶骨倾斜角(SS);对于颈椎矢状位参数,Janusz等[8]认为TIA是一个固定的形态学参数,其结果不受体位、屈伸活动等因素影响,TIA=T1倾斜角+NTA。颈椎矢状位平衡在全脊柱矢状位平衡中占据举足轻重的地位[2]。Gillis等[9]曾报道颈椎前凸与cSVA之间存在显著负相关性,但是其对于评价颈椎矢状位平衡仍然存在不足。T1倾斜角和TIA是评价颈椎矢状位平衡的重要指标,同时也能反映术后颈椎曲度的改变程度。T1倾斜角是与颈椎前凸、cSVA相关性最高的矢状位平衡参数,同时与C2~7Cobb角密切相关,更可用于预测颈椎矢状位平衡状况[10,11];cSVA 也是评价颈椎矢状位平衡的有效参数,即当cSVA≥40 mm时,可认为病人存在颈椎矢状位失平衡,同时cSVA与病人术前的JOA评分呈正相关,提示了颈椎矢状位失平衡对病人神经功能的影响[12-14]。
表1 98例病人手术前后的相关指标比较(±s)
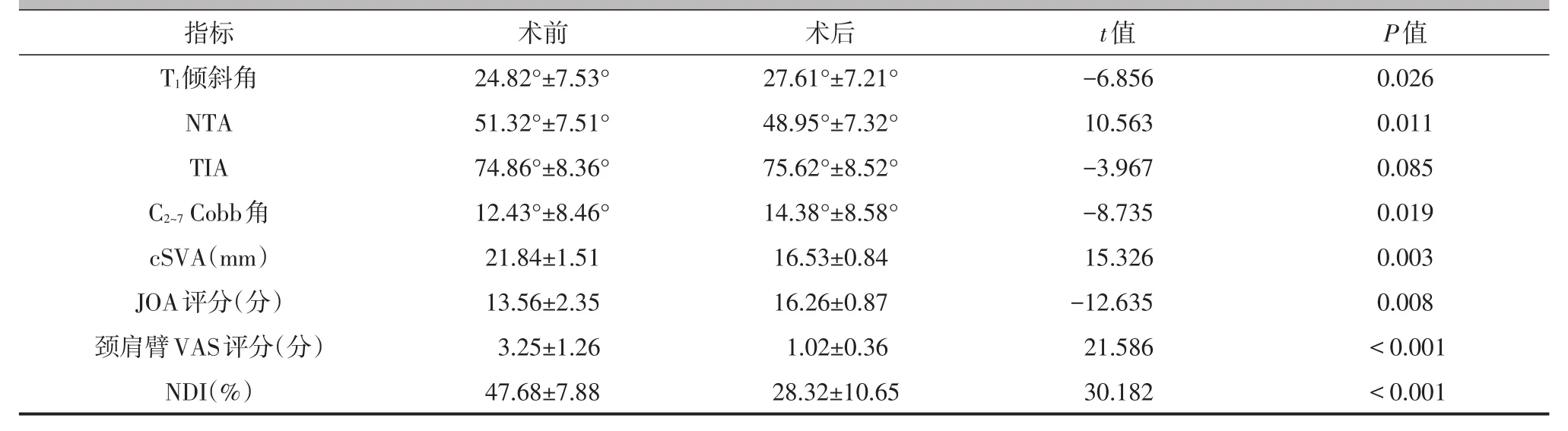
表1 98例病人手术前后的相关指标比较(±s)
指标T1倾斜角NTA TIA C2~7Cobb 角cSVA(mm)JOA评分(分)颈肩臂VAS评分(分)NDI(%)术前24.82°±7.53°51.32°±7.51°74.86°±8.36°12.43°±8.46°21.84±1.51 13.56±2.35 3.25±1.26 47.68±7.88术后27.61°±7.21°48.95°±7.32°75.62°±8.52°14.38°±8.58°16.53±0.84 16.26±0.87 1.02±0.36 28.32±10.65 t值-6.856 10.563-3.967-8.735 15.326-12.635 21.586 30.182 P值0.026 0.011 0.085 0.019 0.003 0.008<0.001<0.001
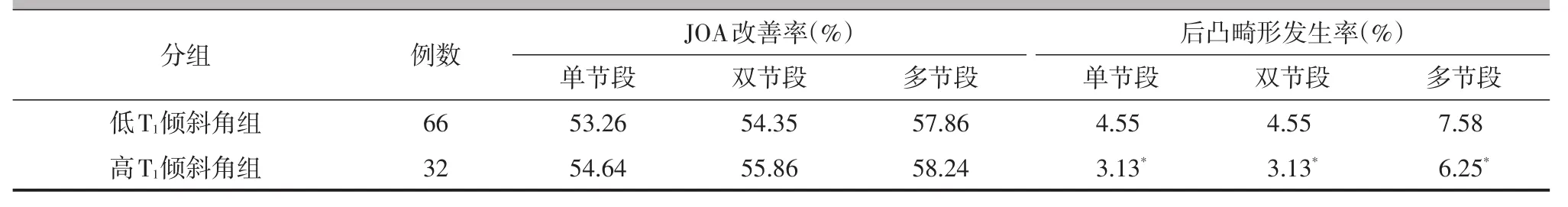
表2 高、低T1倾斜角组的临床疗效对比

图2 病人,女,71岁,因“双手麻木伴行走不稳4个月”入院,入院诊断为颈椎间盘突出症(C5/6),行ACDF治疗 a:术前颈椎侧位X线片提示颈椎生理曲度可;b:术前颈椎CT提示C5/6椎间盘突出并钙化;c:术前颈椎MRI提示C5/6椎间盘突出压迫脊髓并合并颈椎管狭窄;d:术后颈椎侧位X线片提示颈椎内固定位置良好,颈椎生理曲度可
对于接受颈后路椎管扩大成形术、术前T1倾斜角高的病人,术后可能有更大的后凸角度改变。ACDF与其相比,避免后方肌肉-韧带复合体的损伤,术中Caspar撑开器的应用、Cage融合器及钛板的固定可以更好地重建颈椎生理曲度和稳定性,恢复颈椎的生物力学及改善颈椎功能指数,从而可以使颈椎矢状位失平衡的发生率降到最低,进一步避免颈椎曲度变直、后凸畸形等严重并发症的发生。
本研究对比了术前T1倾斜角不同的病人在接受ACDF术后颈椎矢状位平衡的变化,发现所有病人均可获得良好的临床疗效,而T1倾斜角>30°的病人术后JOA治疗改善率明显较高,其轴性症状及后凸畸形发生率亦明显较低。根据98例病人术前及术后 1 年的矢状位参数变化,C2~7Cobb 角由 12.43°±8.46°增加到14.38°±8.58°,T1倾斜角由24.82°±7.53°增加到27.61°±7.21°,而NTA由51.32°±7.51°下降到48.95°±7.32°,因T1倾斜角与C2~7Cobb角两者之间的变化存在正相关性,同时术后颈椎曲度变化使NTA变小。T1倾斜角越小,C2~7Cobb越小,颈椎矢状位序列变“直”,导致C4/5相对应力集中,其轴性症状及其发生后凸畸形的概率就会变大;当T1倾斜角变大,C2~7Cobb角变大,颈椎矢状位序列变“弯”,颈椎应力逐渐被分散,因而其轴性症状及其发生后凸畸形的概率减小。
早在1958年,Cloward报道了颈前路椎间盘切除手术,随着手术技术不断的改进,以及颈椎椎间撑开器Caspar的应用,解决了椎间隙狭窄病人椎间盘和后纵韧带切除困难及椎体间后凸畸形无法矫形等问题[15]。同时,可以增大手术节段椎间孔的高度和面积,减轻神经根的压迫症状。杨永波等[16]认为ACDF与颈前路椎体次全切除减压融合术(ACCF)相比,对于术后颈椎生理曲度改变的影响较小,稳定性好、植骨融合率高,而且更易于维持椎体高度,手术时间短、出血量少,术后轴性症状的发生率低,对于治疗多节段颈椎病有明显的优势;在术后颈部疼痛VAS评分上,两种术式之间的差异无统计学意义,但ACDF组的VAS评分明显下降,ACCF组评分的改变并不明显。
本研究发现,ACDF能够以最小的创伤解除突出椎间盘对神经根及脊髓的压迫症状,临床疗效确切,显著改善病人的生活质量。术后JOA评分由(13.56±2.35)分增加至(16.26±0.87)分、颈肩臂疼痛VAS评分由(3.25±1.26)分下降至(1.02±0.36)分,说明ACDF治疗颈椎间盘突出症具有显著的临床疗效。不论高T1倾斜角组还是低T1倾斜角组都可以有效缓解病人症状,但高T1倾斜角组的JOA治疗改善率及后凸畸形发生率优于低T1倾斜角组,差异均有统计学意义(χ2=12.538,P=0.001;χ2=10.895,P=0.003)。
术后生物力学应力的增加可以增大手术节段椎间孔的高度和面积,进而减少上位相邻节段和下位相邻节段的椎间孔高度和面积,更为治疗神经根型颈椎病提供了依据[17]。然而相邻节段退行性变(ASD)通常会出现新发的神经根或脊髓的压迫症状[18]。据报道,症状性ASD的发病率每年高达2.9%[19]。由于手术会对颈椎曲度的重建造成损失,术后将会导致颈椎矢状位失平衡,进而引起颈椎反曲、后凸畸形等严重并发症,加快颈椎的退行性变,影响颈椎活动功能,降低病人生活质量[20]。因此,脊柱手术的主要目标之一是恢复或维持生理性全面矢状脊柱轮廓,而且脊柱矢状位平衡是提高健康相关生存质量(HRQOL)与有效改善NDI的重要保证。
综上所述,ACDF治疗颈椎间盘突出症的临床疗效明显。颈椎矢状位序列具有动态稳定性,颈椎矢状位参数C2~7Cobb角、T1倾斜角与临床疗效具有一定相关性,T1倾斜角>30°的病人的术后JOA治疗改善率较为明显,后凸畸形发生率较低。
