亚临床甲状腺功能减退国内外诊断标准的差异及与妊娠期代谢性疾病的关系
2018-02-28周庆调郑建琼胡雪艳陈凌翔许林敏张红萍
周庆调 郑建琼 胡雪艳 陈凌翔 许林敏 张红萍
妊娠期亚临床甲状腺功能减退的诊断仍为十分棘手的问题。我国2012年制定的《妊娠和产后甲状腺疾病诊治指南》指出,若以美国甲状腺学会(ATA)提出的早孕期促甲状腺激素(TSH)>2.5mU/L,中晚孕期TSH>3.0mU/L为标准[1],我国妊娠期亚临床甲状腺功能减退的患病率高达27.8%,这意味着我国1/3的妊娠妇女存在妊娠期亚临床甲状腺功能减退。但该指南又提示国民血清TSH值较其他国家高,如果采取我国的标准,亚临床甲状腺功能减退的患病率为4.0%[2]。因此,该指南认为ATA的诊断标准无法在我国实行[2]。为此,本研究采用不同的TSH诊断标准对妊娠期亚临床甲状腺功能减退孕妇进行筛查,旨在探讨不同TSH标准诊断的亚临床甲状腺功能减退与妊娠期高血压疾病(HDCP)、妊娠期糖尿病(GDM)、妊娠期代谢综合征(GMS)的关系,从而指导临床上对妊娠期亚临床甲状腺功能减退进行诊断,协助妊娠期并发症的预测及治疗。
1 对象和方法
1.1 对象 选择2015年1月至2016年12月在本院定期产检并住院分娩的甲状腺激素正常、甲状腺过氧化物酶抗体(TPO-Ab)阴性的孕妇911例。按ATA标准,以血清TSH水平>3.0mU/L的148例作为国外标准组,≤3.0mU/L的763例作为对照组。按照前述国内指南所建议各地区建立自己的孕妇TSH参考值,将上述148例中以本院TSH的95%上限即TSH>5.530mU/L的22例作为国内标准组,介于3.0~5.530mU/L的126例作为中间组。单纯HDCP 110例,单纯GDM 255例,GMS 65例(不包括HDCP和GDM),正常481例。排除标准:(1)使用影响甲状腺功能的药物史;(2)既往甲状腺疾病史及家族史;(3)TPO-Ab、甲状腺球蛋白抗体阳性;(4)可触及或B超可见的甲状腺肿;(5)孕前有血糖异常、高血压、血脂异常疾病史及治疗史。
1.2 方法 参照孕妇产检表,记录孕前体质量(妊娠前3~6个月的体质量)、身高、孕24~28周糖耐量试验(OGTT)及血压值。根据孕24~28周OGTT值及整个孕周产检血压值判断是否存在GDM及HDCP。身高及体质量测量以清晨空腹测量为准,测量时去除鞋袜及外衣,BMI=体质量(kg)/身高2(m2),BMI为GMS的诊断标准之一,有助于明确或排除GMS的诊断。同时记录孕妇晚孕期的TSH、游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)、TPO-Ab水平,以协助妊娠期亚临床甲状腺功能减退的诊断。
1.3 诊断标准
1.3.1 GMS诊断标准 参考2004年中华医学会糖尿病学分会的建议[3]及Wiznitzer等[4]的研究,本研究GMS的诊断标准:(1)孕前超重或肥胖,BMI≥25kg/m2;(2)GDM或糖尿病合并妊娠;(3)HDCP或慢性高血压合并妊娠;(4)脂代谢异常,TG≥3.23mmol/L。具备3项或4项者即可诊断为GMS。
1.3.2 GDM诊断标准 采用2011年第六届糖尿病合并妊娠国际会议上提出的75g糖耐量试验的正常值[5]:空腹及服糖后 1、2h的血糖值分别为 5.1、10.0和8.5mmol/L,其中任何一项血糖达到或超过上述标准即诊断为GDM。
1.4 统计学处理 采用SPSS 19.0统计软件。计量资料为非正态分布资料,以 M(P25,P75)表示,组间比较采用Mann-Whitney U检验;计数资料组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 国内标准组、国外标准组和中间组妊娠期亚临床甲状腺功能减退患病率比较 国内标准组患病率为2.4%(22/911),国外标准组患病率为 16.2%(148/911),中间组患病率为13.8%(126/911),各组间比较差异均有统计学意义(均P<0.05)。
2.2 国内标准组、国外标准组、中间组与对照组HDCP、GDM、GMS患病率的比较 国内标准组、国外标准组和中间组HDCP患病率均高于对照组,差异均有统计学意义(均P<0.01)。国内标准组与对照组GDM患病率比较,差异有统计学意义(P<0.01);国外标准组和中间组与对照组GDM患病率比较,差异均无统计学意义(均P>0.05)。国内标准组、国外标准组和中间组与对照组GMS患病率比较,差异均无统计学意义(均P>0.05),见表1。
2.3GDM、HDCP、GMS患者与正常者TSH值比较 GDM患者 TSH 值 M(P25,P75)为 1.82(1.35,2.40),HDCP 患者为 2.10(1.33,2.68),GMS 患者为 1.83(1.35,2.40),正常者为1.90(1.27,2.79)。GDM患者和GMS患者与正常者TSH值比较,差异均无统计学意义(Z=-0.008和-1.241,均P>0.05);HDCP患者TSH值高于正常者,差异有统计学意义(Z=-3.924,P<0.01)。
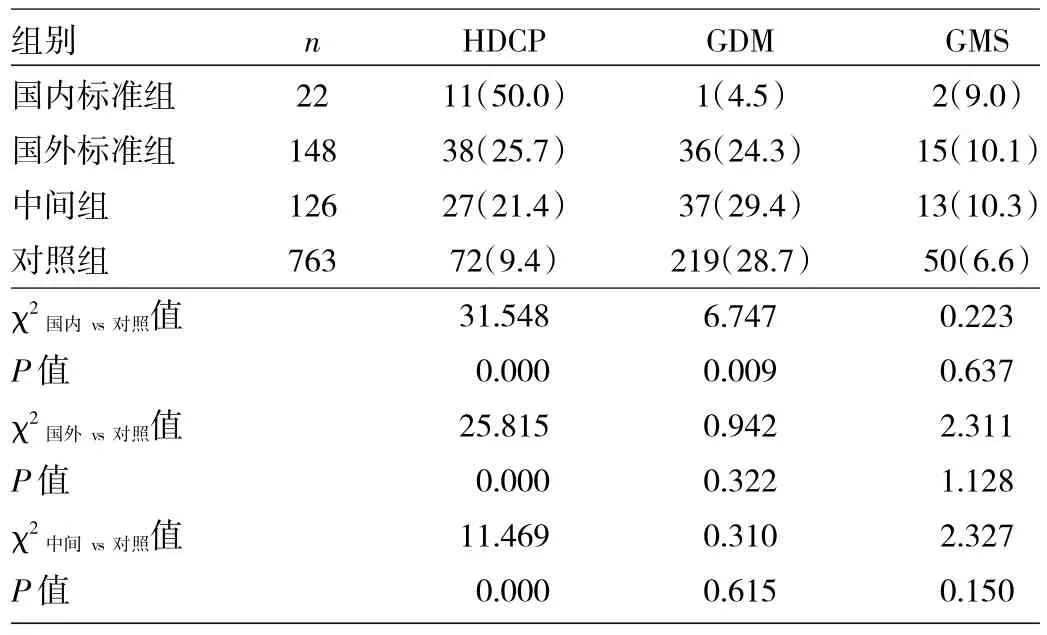
表1 国内标准组、国外标准组、中间组与对照组HDCP、GDM、GMS患病率的比较[例(%)]
3 讨论
目前妊娠期亚临床甲状腺功能减退与HDCP、GDM、早产及胎儿智力等关系的结论不一。贺译平等[6]根据ATA标准及国内标准,结果发现妊娠期亚临床甲状腺功能减退孕妇HDCP、早产等的发生率分别与对照组比较差异均有统计学意义;与本研究妊娠期亚临床甲状腺功能减退与HDCP患病率存在相关结果一致。目前妊娠期亚临床甲状腺功能减退与HDCP存在关联机制尚不明确。有研究表明下丘脑-垂体-甲状腺轴参与了血压的调节,亚临床甲状腺功能减退导致HDCP主要原因为心排量下降,外周血管阻力增加,继发引起肾上腺素能的应答及增加交感神经系统的活性[7-8]。亚临床甲状腺功能减退还可以出现钠的内稳态异常、GFR下降等改变。同时Taddei等[9]研究显示,亚临床甲状腺功能减退可导致内皮细胞功能障碍,其释放的舒张血管物质——一氧化氮减少,损伤血管舒张功能,这些因素均可能参与了HDCP的发病。
至于妊娠期亚临床甲状腺功能减退与GDM的关系,报道多样。汪露等[10]研究表明妊娠期亚临床甲状腺功能减退与GDM无明显关系。但Tudela等[11]研究提出TSH升高是GDM的一个危险因素,TSH是预测GDM的一个必不可少的指标。本研究国内标准组与对照组GDM患病率比较差异有统计学意义;而国外标准组与对照组GDM患病率比较差异无统计学意义,可能与国内标准组样本量太少及本研究未校正孕妇年龄、体质量、种族误差有关。因此,关于TSH与GDM的相互关系尚需进一步探讨。
至于妊娠期亚临床甲状腺功能减退与GMS的研究极少。GMS是一种独立的妊娠期并发症,包括肥胖超重、胰岛素抵抗、GDM、脂代谢异常、HDCP等,并具有远期糖尿病、心血管疾病、代谢综合征风险。虽然本研究提示妊娠期亚临床甲状腺功能减退与GMS患病无相关性,但与GMS的组分HDCP有一定关系,同时笔者的另一研究也表明妊娠期亚临床甲状腺功能减退与GMS的另一组分TG有关[12]。
本研究以ATA提出的晚孕期TSH>3.0mIU/L为标准[1],妊娠期亚临床甲状腺功能减退患病率高达16.2%;以本院TSH的95%上限即TSH>5.530mIU/L为标准,妊娠期亚临床甲状腺功能减退患病率为2.4%。这两种标准妊娠期亚临床甲状腺功能减退患病率比较差异有统计学意义。贺译平等[6]研究发现国外标准组妊娠期亚临床甲状腺功能减退患病率为19.57%,国内标准组患病率为2.16%,与本研究结果相似。本研究显示国内标准组及国外标准组HDCP患病率分别与对照组比较,差异均有统计学意义;而GMS则差异均无统计学意义。因此,在临床上不管采用国内标准还是国外标准,只要诊断为妊娠期亚临床甲状腺功能减退,HDCP患病率就会高于对照组,应该引起产科同仁的重视。
本研究还分析了TSH 3.0~5.530mIU/L这部分按国内标准被认为“甲状腺功能正常”的孕妇(即中间组),与对照组HDCP患病率比较差异有统计学意义。因此,按我国标准诊断妊娠期亚临床甲状腺功能减退,可能会有部分妊娠并发症漏诊的风险,但这也可能是样本量不够大引起的结果误差所致,需更多大样本的研究来指导临床。以ATA提出的国外标准,研究亚临床甲状腺功能减退的患病率可高达27.8%,这意味着我国1/3的妊娠妇女存在妊娠期亚临床甲状腺功能减退。因此临床医师应该关注妊娠期甲状腺功能以提高新生儿出生质量及减少妊娠并发症。关于妊娠期亚临床甲状腺功能减退是否该筛查的问题,医疗界还在不断探索中。但笔者认为由于妊娠期亚临床甲状腺功能减退发生率高,在孕期应尽量普及甲状腺功能特别是FT3、FT4、TSH的检查,及早对无症状的妊娠期亚临床甲状腺功能减退进行识别,以提高新生儿出生质量,减少妊娠并发症,同时也减少孕妇远期心血管并发症。另外若在妊娠期发现亚临床甲状腺功能减退,需引起重视,定期监测血压、血脂情况,及早发现HDCP等并发症,减少其对各器官及胎儿的影响。针对未正规产检的晚期发现的HDCP孕妇,也需检测FT3、FT4、TSH,以便更好地控制 HDCP。
[1] ATA.Guideline of ATA for the diagnosis anti managenlent of thyroid disease during pregnancy and poststpartum[J].Thyroid,2012,21:1081-1125.doi:10.1089/thy.2011.0087.
[2] 中华医学会内分泌学分会,中华医学会围产医学分会.妊娠和产后甲状腺疾病诊治指南[J].中华围产学杂志,2012,15:385-403.doi:1005-2194(2012)10-0761-03.
[3] 中华医学会糖尿病学分会代谢综合征研究协作组.中华医学会糖尿病学分会关于代谢综合征的建议[J].中华糖尿病杂志,2004,12(3):156-161.doi:10.3321/j.issn:1006-6187.2004.03.002.
[4] Wiznitzer A,Mayer A,Novack V,et al.Association of lipid levels during gestation with preeclampsia and gestational diabetes mellitus:a population-based study[J].Am J Obstet Gynecol,2009,201(5):482.e1-e8.doi:10.1016/j.ajog.2009.05.032.
[5] 魏玉梅,杨慧霞.“第六届糖尿病合并妊娠国际会议”纪要[J].中华围产医学杂志,2011,14(7):447-448.doi:10.3760/cma.j.issn.1007-9408.2011.07.015.
[6] 贺译平,贺同强,王艳霞,等.不同标准诊断的亚临床甲状腺功能减退症及甲状腺过氧化抗体阳性对妊娠的影响[J].中华妇产科杂志,2014,49(11):823-828.doi:10.3760/cma.j.issn.0529-567x.2014.11.005.
[7]Cai Y,Ren Y,Shi J.Blood pressure levels in patients with subclinical thyroid dysfunction:a meta analysis of cross-sectional data[J].Hypertens Res,2011,34(11):1098-1105.doi:10.1038/hr.2011.91.
[8] Marcia M,Patricia F,Vera A,et al.Ambulatory blood pressure monitoring in normotensive patients with subclinical hypothyroidism[J].Arq Bras Cardiol,2010,94(23):806-812.doi:org/10.1590/s0066-782x2010005000040.
[9]Taddei S,Caraecio N,Virdis A,et al.Impaired endotheliumdependent vasodilation in subclinical hypothyroidism:beneficial effect of levothyroxine therapy[J].J Clin Endocrinol Metab,2003,88(8):3731-3737.doi:10.1210/jc.2003-030039.
[10] 汪露,王志华.妊娠期亚甲状腺功能异常对妊娠结局的影响[J].浙江临床医学,2015,2(17):256-257.
[11] Tudela CM,Casey BM,McIntire DD,et al.Relationship of subclinical thyroid disease to the incidence of gestational diabetes[J].Obstetrics&Gynecology,2012,119(5):983-988.doi:10.1097/AOG.0b013e318250aeeb.
[12] 周庆调,郑小冬,李秀媚,等.促甲状腺激素水平与妊娠期代谢综合征的相关性分析[J].温州医科大学学报,2015,45(10):758-761.doi:10.3969/j.issn.2095-9400.2015.10.012.
