妊娠合并甲状腺功能减退症经激素替代治疗的随访研究
2017-02-28刘勇
刘勇
妊娠合并甲状腺功能减退症经激素替代治疗的随访研究
刘勇
目的探讨妊娠合并甲状腺功能减退症经激素替代治疗的价值。方法收集我院妊娠合并甲状腺功能减退症的患者为研究组。选择同期我院妊娠期甲状腺功能正常者作为对照组。对比两组妊娠并发症发生情况和新生儿结局。结果研究组和对照组妊娠并发症发生(妊娠高血压综合征、羊水过少、妊娠期糖尿病、胎膜早破、新生儿呼吸窘迫综合征、产后出血)比较,差异无统计学意义(P>0.05);两组新生儿结局(出生孕周、出生体质量、早产)比较,差异无统计学意义(P >0.05)。结论与健康孕妇相比,甲状腺功能减退症孕妇经过左旋甲状腺素替代治疗干预后,对改善新生儿结局及妊娠并发症有重要价值。
妊娠;甲状腺功能减退症;激素替代;随访
甲状腺功能减退症指低甲状腺激素血症引起的全身性疾病。妊娠期体内代谢需求旺盛,甲状腺处于应激状态,容易出现亚临床甲状腺功能减退症甚至临床甲状腺功能减退症[1]。妊娠合并甲状腺功能减退的患病率约为2.5%,近年发病有上升趋势,原因与自身免疫、放射性碘治疗、垂体功能减低等有关,且妊娠合并甲减会增加流产、贫血、妊娠高血压综合征、胎儿生长受限、呼吸窘迫综合征的发生[2]。甲状腺激素替代疗法为治疗妊娠合并甲减的重要方法。本文收集2011年3 月-2015年1月我院妊娠合并甲减的患者,分析甲状腺激素替代疗法的价值。
1 资料与方法
1.1 一般资料
收集2011年3月-2015年1月我院妊娠合并甲减的患者100例为研究组,选择同期我院妊娠期甲状腺功能正常者100例为对照组。研究组平均年龄(27.5±6.1)岁,孕次(2.1±1.4次);对照组平均年龄(28.1±5.6)岁,孕次(2.3±1.5)次,两组性别,孕次对比,P>0.05,差异无统计学意义。
1.2 入选标准
(1)研究组甲状腺刺激激素(TSH)>妊娠期参考值上限;游离甲状腺素4(FH4)<妊娠期参考值下限。(2)患者均知情同意。(4)妊娠合并甲状腺功能减退症符合美国内分泌协会制定标准[2]。
1.3 排除标准
(1)严重心肺、胃肠道及肝脏疾病。(2)自身免疫性疾病者。(3)慢性内外科疾病者。
1.4 治疗方法
左旋甲状腺素(注册证号 H20140052,德国默克),初始剂量50~100 μg进行治疗,每4周行甲状腺功能复查,使血清TSH达标(小于3 mU/L),维持正常后定期复查甲状腺功能。
1.5 观察指标
对比两组妊娠并发症发生情况和新生儿结局。
1.6 统计学方法
使用SPSS18.0中文版进行统计,计量资料采用t检验,计数资料采用χ2检验,P<0.05,差异有统计学意义。
2 结果
2.1 两组妊娠并发症发生情况
研究组和对照组妊娠并发症发生(妊娠高血压综合征、羊水过少、妊娠期糖尿病、胎膜早破、新生儿呼吸窘迫综合征、产后出血)比较,差异无统计学意义(P>0.05),见表1。
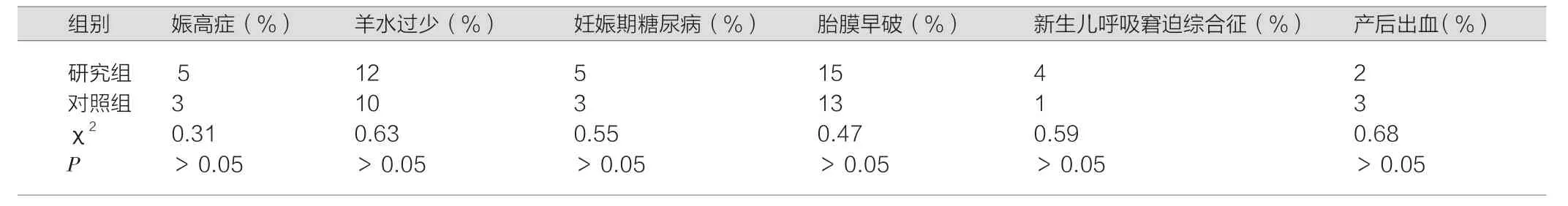
表1 两组妊娠并发症发生情况
2.2 两组新生儿结局
两组新生儿结局(出生孕周、出生体质量、早产)比较,差异无统计学意义(P>0.05),见表2。
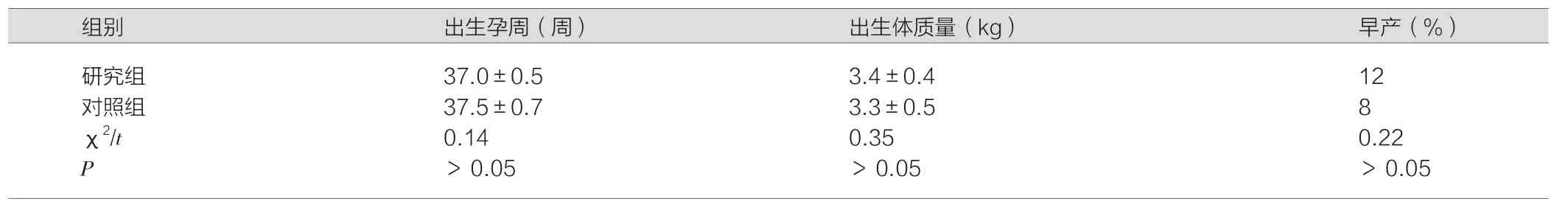
表2 两组新生儿结局
3 讨论
妊娠合并甲状腺功能减退症为妊娠常见的疾病,可引起嗜睡、精神怠倦、体力活动下降、记忆力减退、便秘等表现。若不积极治疗可造成产妇脂质代谢紊乱、骨骼肌损伤、恶性贫血、子痫前期、早剥、新生儿低出生体质量、智力低下等危害。如何治疗妊娠合并甲状腺功能减退症成为目前学术界研究的重点[3]。
有学者发现在未进行良好药物控制的妊娠合并甲状腺功能减退症孕妇中[4],子痫前期、胎儿神经精神发育的风险为正常产妇的2.6倍与3.7倍。还有学者[5]对16 019例孕妇进行筛查甲状腺功能,结果发现与正常组对比,亚临床甲减者发生34周前早产率增加2倍,可以看出妊娠合并甲减与不良妊娠结局密切相关。还有学者[6]指出低甲状腺素血症孕妇中妊娠期糖尿病的患病率会明显增高。本次研究中我们对妊娠合并甲状腺功能减退症患者采取激素替代治疗,结果发现研究组和对照组妊娠并发症及新生儿结局行比较,差异无统计学意义(P>0.05)。同样有学者对72例接受左旋甲状腺素药物治疗的妊娠合并甲状腺功能减退症孕妇进行随访,同时选取106例健康孕妇作为对比,结果发现两组孕妇在产后出血、早产发生率上无明显差异[7]。
综上所述,与健康孕妇相比,甲状腺功能减退症孕妇经过左旋甲状腺素替代治疗干预后,对改善新生儿结局及妊娠并发症有重要价值[8]。
[1]杨雪梅. 妊娠期甲状腺功能减退症与妊娠期高血压的关系研究[J]. 深圳中西医结合杂志,2015,25(5):121-122.
[2]刘芳芳. 妊娠期甲状腺功能减退症与妊娠期高血压疾病关系探讨[J]. 中国继续医学教育,2016,8(22):94-96.
[3]李力,颜耀华. 妊娠合并甲状腺功能减退症对妊娠结局影响[J].中国实用妇科与产科杂志,2013,29(6):423-425.
[4]董玥,王秀民. 甲状腺功能减退症对妊娠期糖尿病影响的研究[J].中国妇幼健康研究,2016,27(7):834-837.
[5]康苏娅,汪云. 妊娠期亚临床甲状腺功能减退症及TPOAb阳性孕妇治疗与否对妊娠期糖尿病发病率的影响[J]. 中国妇幼保健,2016,31(17):3464-3467.
[6]高劲松,边旭明. 妊振合并甲状腺功能减退症的研究进展[J]. 中华妇产科杂志,2012,47(9):697-700.
[7]谢秋娴,杨纯,谢昭雄,等. 妊娠合并甲状腺功能减退症经激素替代治疗的妊娠结局分析[J]. 河北医学,2016,22(1):89-92.
[8]蒋芳,高劲松,马良坤. 妊娠合并甲状腺功能减退症规范激素替代治疗后的妊娠结局[J]. 生殖医学杂志,2013,22(11):836-840.
Follow-up Study of Pregnancy With Hypothyroidism After Hormone Replacement Therapy
LIU Yong Department of Endocrinology, The People's Hospital of Huolinguole City, Huolinguole Inner Mongolia 029200, China
ObjectiveTo study the pregnancy with hypothyroidism by the value of hormone replacement therapy.MethodsCollected patients with pregnancy with hypothyroidism as group. Choose the same period in our normal gestational thyroid function as the control group. Two groups of pregnancy complications and neonatal outcome were compared.ResultsThe study group and the control group the pregnancy complications (edema-hypertension-proteinuria syndrome, oligohydramnios, gestational diabetes, premature rupture of membranes, neonatal respiratory distress syndrome, postpartum hemorrhage) was no difference (P>0.05). Two groups of neonatal outcome (gestational age, birth weight, premature birth) was no difference (P>0.05).ConclusionCompared with healthy pregnant women and hypothyroidism pregnant women after sinistral thyroid hormone replacement therapy intervention, to improve the neonatal outcome and pregnancy complications have important value.
pregnancy; hypothyroidism; hormone; follow-up
R714.1
A
1674-9308(2017)02-0155-02
10.3969/j.issn.1674-9308.2017.02.089
内蒙古霍林郭勒市人民医院内分泌科,内蒙古 霍林郭勒029200
