妊娠合并甲状腺功能减退症的临床分析
2016-01-22孙晓峰丘文君杨英迪麦子霞
孙晓峰,丘文君,杨英迪,麦子霞
(广州中医药大学第一附属医院产科,广东 广州 510000)
妊娠合并甲状腺功能减退症的临床分析
孙晓峰,丘文君,杨英迪,麦子霞
(广州中医药大学第一附属医院产科,广东广州510000)
[摘要]目的:探讨妊娠合并甲状腺功能减退症的患病率、妊娠合并症、妊娠结局及对新生儿的影响。方法:选取88例妊娠合并甲状腺功能减退患者,进行回顾性分析,根据终止妊娠前孕妇外周血促甲状腺素(TSH)的水平,以TSH<3.0 mIU/L为治疗目标,分为控制组,57例;未控制组,31例,随机抽取同期住院分娩的甲功正常者40例为对照组。另外,根据终止妊娠前4周孕妇口服左施甲状腺素片剂量的不同,再分为未治疗组,治疗1组(0~25 μg组),治疗2组(50 μg组),治疗3组(75 μg及以上组),观察新生儿出生后48 h内甲状腺激素水平的情况。结果:我院妊娠合并甲状腺功能减退症的发病率为11.1‰,且每年呈上升趋势,其并发妊娠期糖尿病(GDM)10例,发病率11.36%;胎膜早破7例,发病率7.95%;胎儿宫内生长受限(FGR)3例,发病率3.41%;早产5例,发病率5.68%;剖宫产27例,发病率30.68%。三组比较,未控制组在胎膜早破、胎儿宫内生长受限、早产及胎儿畸形的发生率,与甲状腺功能减退症的控制组及对照组间,差异均有统计学意义(P<0.05)。根据孕期口服左旋甲状腺素片剂量的不同,各组新生儿出生后48 h内甲状腺激素水平间比较,差异无统计学意义(P>0.05)。结论:妊娠合并甲状腺功能减退症的患病率呈上升趋势,孕期及时发现并给予治疗可改善妊娠结局,口服左旋甲状腺素片的剂量大小不影响新生儿甲状腺激素水平。
[关键词]甲状腺功能减低妊娠结局妊娠合并症新生儿甲状腺激素水平
[收稿日期:2015-01-09编校:李晓飞]
甲状腺疾病是常见的内分泌疾病,正常妊娠过程中出现的一系列激素与代谢变化可使孕妇甲状腺功能发生生理性的变化,若合并其他病理因素则可出现一系列的甲状腺功能障碍性疾病。正常甲状腺功能是胎儿神经-智力发育的重要保证。甲状腺功能异常则容易增加妊娠不良结局和并发症的发生。本文通过分析88例妊娠合并甲状腺功能减低孕妇的相关临床资料,以探讨妊娠合并甲状腺功能减退症的患病率、妊娠合并症、妊娠结局及对新生儿的影响。现报告如下。
1资料与方法
1.1一般资料:回顾性分析2011年10月~2014年10月期间在广州中医药大学第一附属医院产科系统产检并住院分娩的88例甲状腺功能减低患者,平均年龄29.51岁,其中高龄孕妇4例;平均分娩孕周37+6周。孕期产检发现甲状腺功能减退者59例;孕前已确诊甲状腺功能减退者29例,平均甲功异常病史6.8年。所有诊断为甲状腺功能减退症的孕妇均列入高危妊娠管理,并予左旋甲状腺素片治疗,定期监测甲状腺功能。
1.2诊断标准:2011年10月~2012年5月甲状腺功能减退症的诊断标准参照《内科学》第7版教材;2012年6月至今则参照《妊娠和产后甲状腺疾病诊治指南》。
1.3检测方法及分组采用全自动电化学发光免疫分析系统,定期检测妊娠期甲状腺功能减退症患者的血清促甲状腺激素(TSH)、游离三碘甲腺原氨酸(FT3)、游离甲状腺素(FT4)。新生儿出生后24 h内取静脉血检测血清促甲状腺激素(TSH)、游离三碘甲腺原氨酸(FT3)、游离甲状腺素(FT4)。根据指南推荐孕晚期外周血促甲状腺素TSH<3.0 mIU/L为治疗目标水平,患者在终止妊娠前抽血复查甲状腺功能,以TSH<3.0 mIU/L为界值,分为控制组,57例;未控制组,31例;并随机抽取同期住院分娩的40例甲状腺功能正常者为对照组,对比其妊娠结局。另外,根据终止妊娠前4周孕妇口服左施甲状腺素片剂量的不同,再分为未治疗组,治疗1组(0~25 μg组),治疗2组(50 μg组),治疗3组(75 μg及以上组),观察新生儿出生后48 h内甲状腺激素水平的情况。
1.4统计学处理:用SPSS16.0统计软件进行数据分析,计量资料用均数表示,两样本间比较采用t检验,多样本间比较采用方差分析,计数资料采用χ2检验,以P﹤0.05为差异有统计学意义。
2结果
2.1妊娠合并甲状腺功能减退症的发病率:2011年10月~2014年10月,广州中医药大学第一附属医院产科28周后住院分娩总数7 898例,其中妊娠合并甲状腺功能减低88例,患病率11.1‰。见表1。
表12011年10月至2014年10月妊娠合并甲减患病率
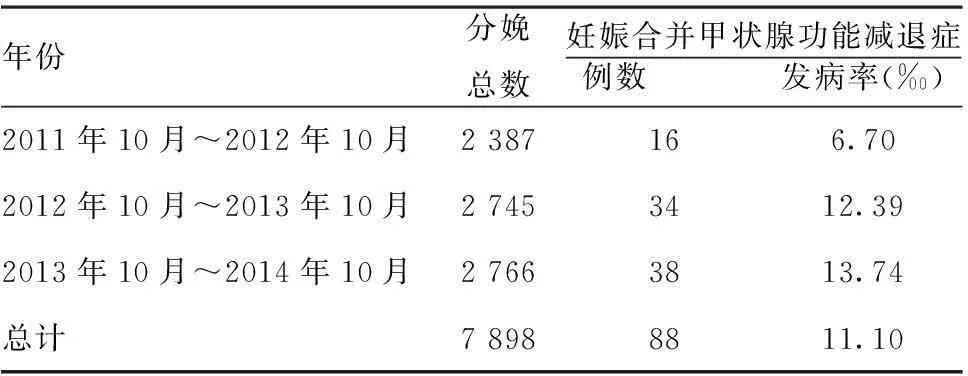
年份分娩总数妊娠合并甲状腺功能减退症例数 发病率(‰)2011年10月~2012年10月2387166.702012年10月~2013年10月27453412.392013年10月~2014年10月27663813.74总计78988811.10
2.2妊娠合并甲状腺功能减退症母儿并发症的比较:妊娠合并甲状腺功能减低症患者并发妊娠期糖尿病(GDM)10例,发病率11.36%;胎膜早破7例,发病率7.95%;胎儿宫内生长受限(FGR)3例,发病率3.41%;早产5例,发病率5.68%;剖宫产27例,发病率30.68%。三组比较,未控制组在胎膜早破、胎儿宫内生长受限、早产及胎儿畸形的发生率,与甲状腺功能减退症的控制组及对照组间,差异均有统计学意义(P<0.05)。见表2。
表2妊娠合并甲状腺功能减退症母儿并发症的比较[例(%)]
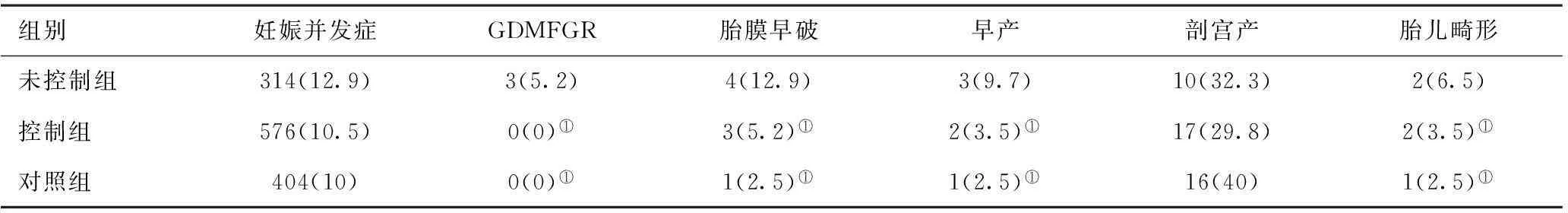
组别妊娠并发症GDMFGR胎膜早破早产剖宫产胎儿畸形未控制组314(12.9)3(5.2)4(12.9)3(9.7)10(32.3)2(6.5)控制组576(10.5)0(0)①3(5.2)①2(3.5)①17(29.8)2(3.5)①对照组404(10)0(0)①1(2.5)①1(2.5)①16(40)1(2.5)①
注:为未控制组与其他两组比较,①P<0.05
2.3妊娠合并甲状腺功能减退症对新生儿的影响:妊娠合并甲状腺功能减低组新生儿平均体重为3.045 kg,低出生体重儿3例,新生儿并发症方面,新生儿感染10例,发病率11.3%;心肌损害14例,发病率15.9%;病理性黄疸21例,发病率23.9%。不同剂量治疗组与未治疗组相比,新生儿出生后48 h内甲状腺激素水平均无明显统计学差异,(P>0.05)。见表3。
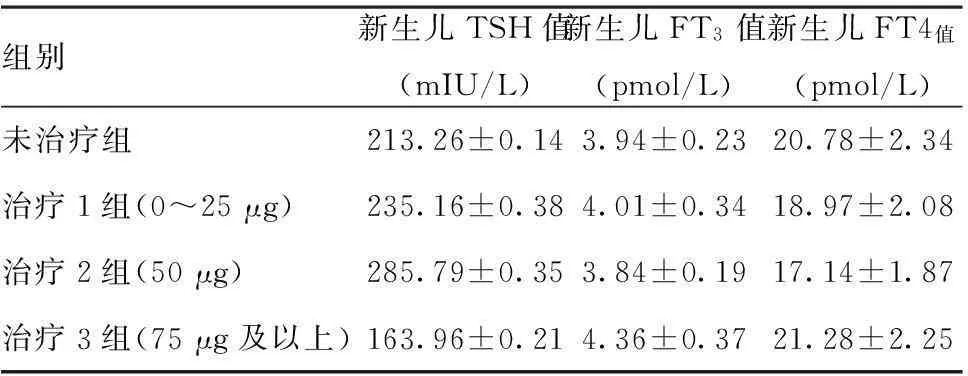
组别新生儿TSH值(mIU/L)新生儿FT3值(pmol/L)新生儿FT4值(pmol/L)未治疗组213.26±0.143.94±0.2320.78±2.34治疗1组(0~25μg)235.16±0.384.01±0.3418.97±2.08治疗2组(50μg)285.79±0.353.84±0.1917.14±1.87治疗3组(75μg及以上)163.96±0.214.36±0.3721.28±2.25
3讨论
妊娠与甲状腺功能的变化甲状腺功能是胎儿神经-智力发育的重要保证,而在妊娠过程中,母体甲状腺发生一系列的生理变化并达到一个新的平衡,若出现病理因素则可出现一系列甲状腺功能障碍性疾病[1]。其主要表现在:①甲状腺结合球蛋白水平升高,相对游离甲状腺激素下降,这种变化从妊娠6~10周开始并持续妊娠的全过程[2]。②随着绒毛膜促性腺激素增加,其对甲状腺细胞轻微的刺激作用使促甲状腺激素释放相对减少,反射性引起游离甲状腺激素增加。③妊娠晚期,胎盘组织中III型脱碘酶水平的增加使T4脱碘转化成为T3,胎儿出现低T4,高T3的特点[3]。④因妊娠肾排泄增加以及向胎盘转运增加可能导致母体碘的相对缺失,从而影响甲状腺素的合成[4]。所以,妊娠期出现甲状腺功能异常者,根据妊娠各阶段甲状腺功能的变化特点,定期监测血清甲状腺功能水平,从而定出合适的治疗方案,使孕妇的甲状腺功能稳定在一个新的平衡。
甲状腺功能减退对母体及胎儿的影响甲状腺功能减退容易造成流产及不孕,其早产、妊娠期高血压、肝内胆汁淤积症及妊娠期糖代谢异常发生几率均增高[5]。对胎儿的影响有新生儿甲亢、宫内生长迟缓、早产儿、死胎[6]等。在本研究中,妊娠合并甲状腺机能减退症患者并发妊娠期糖尿病10例,发病率11.36%;胎膜早破7例,发病率7.95%;胎儿宫内生长受限3例,发病率3.41%;早产5例,发病率5.68%。由于病例数偏少,统计尚未发现合并妊娠期高血压及肝内胆汁淤积症者。根据2012年指南推荐,将TSH<3.0 mIU/L定为疾病控制,通过本研究发现,妊娠合并甲状腺功能减退症未控制组在胎膜早破、胎儿宫内生长受限、早产及胎儿畸形的发生率,与控制组及对照组间,差异均有统计学意义(P<0.05),说明经药物治疗达标后,可改善相关妊娠结局。
孕期药物治疗对新生儿甲状腺的影响目前妊娠合并甲状腺功能减退症的治疗方法为口服左旋甲状腺素片,它是人工合成的四碘甲状腺原氨酸,纯度高,计量精确,血药浓度稳定,可使TSH快速降至正常。孕期左施甲状腺素片的治疗剂量,应根据孕妇血清甲状腺功能减退的程度进行调整,最终以血清TSH<3.0 mIU/L为治疗目标。在本研究中,发现孕妇口服不同剂量的左旋甲状腺素片,其新生儿体内甲状腺激素的水平并不受影响。可能是因为胎儿甲状腺功能完善,胎儿可自身调节体内激素水平,或者是与母体内结合型的甲状腺激素不能通过胎盘有关。
综上所述,妊娠甲状腺功能对母体及胎儿影响较大,易出现诸多并发症,以TSH<3.0 mIU/L为治疗目标,经治疗后可改善妊娠结局,避免相关并发症。
参考文献4
[1]曹泽毅.中华妇产科学[M].第2版.北京:人民卫生出版社,2004:588.
[2]Mandel SJ,Spencer CA,Hollowell JG.Are detection and treatment of thyroid insufficiency in pregnancy feasible? [J].Thyroid,2005,15(1):44.
[3]Shah MS,Davies TF,Stagnaro GA.The thyroid during pregnancy:a physiological and paghological stress test [J].Minerva Endocrimol,2003,28(3):233.
[4]时娟娟,蔺莉.妊娠合并甲状腺功能异常的相关问题研究[J].Chinese General Practice,2011,14(1B):113.
[5]董源芬,杨冬梅.妊娠合并甲状腺功能减退的研究进展[J].中国优生与遗传杂志,2014,22(2):134.
[6]单忠艳,滕卫平.甲状腺疾病与妊娠[J].国际内分泌代谢杂志,2006,26(5):295.
