某院1 683例妊娠妇女甲状腺功能结果分析
2015-03-18郭小楠彭旭兰西安市中心医院核医学科710003
郭小楠,王 琦,彭旭兰(西安市中心医院核医学科 710003)
·论 著·
某院1 683例妊娠妇女甲状腺功能结果分析
郭小楠,王 琦,彭旭兰
(西安市中心医院核医学科 710003)
目的 分析西安市中心医院妊娠妇女甲状腺功能及抗体异常的发生率和特点。方法 选取在妇产科门诊首次进行妊娠诊断和产前检查的妊娠妇女共1 683例为观察对象,其中1 326例无甲状腺疾病史或家族史,357例有甲状腺疾病史或家族史。应用电化学发光法测定血清游离甲状腺素(FT4)、游离三碘甲状腺原氨酸(FT3)、总甲状腺素(TT4)、总三碘甲状腺原氨酸(TT3)、促甲状腺激素(TSH)、甲状腺过氧化物酶抗体(TPO-Ab)、抗甲状腺球蛋白抗体(TgAb)。结果 (1)1 326例无甲状腺疾病史及家族史的妊娠妇女组中,亚临床甲状腺功能减退为25.9%(344例),甲减为8.3%(110例),甲亢为2.3%(31例);357例有甲状腺疾病史或家族史的妊娠妇女组中,亚临床甲减为36.7%(131例),甲减11.8%(42例),甲亢为2.8%(10例)。(2)有甲状腺疾病史或家族史的妊娠妇女,无论TPOAb和(或)TgAb抗体水平是否增高,甲状腺功能异常发生率明显高于无甲状腺疾病史或家族史的妊娠妇女(χ2=35.82,P<0.01)。(3)TPOAb或TgAb升高的妊娠妇女,无论有无甲状腺疾病史或家族史,甲状腺功能异常的发生率明显高于TPOAb或TgAb水平正常的妊娠妇女(χ2=78.94,P<0.01)。(4)妊娠T1、T2、T3期的妇女甲状腺功能异常发生率呈上升趋势,分别为33.8%、36.0%、43.0%。结论 应积极倡导对所有备孕及孕早期妇女进行甲状腺功能及甲状腺自身抗体的全面筛查,并参照ATA规定的妊娠期特异的血清TSH参考值,对有甲状腺疾病史及家族史、抗体水平增高的妊娠妇女要求定期复查。
甲状腺功能; 妊娠; 甲状腺自身抗体
甲状腺疾病是常见的内分泌疾病之一,而孕妇是该疾病的高发人群。近年的研究结果表明妊娠合并甲状腺功能异常是妊娠的高危因素,甲状腺功能异常、甲状腺自身抗体阳性将会增加流产、早产等妊娠不良结局的风险。因此,本文通过检测孕妇甲状腺激素水平和甲状腺过氧化物酶抗体(TPO-Ab)、抗甲状腺球蛋白抗体(TgAb)的水平,了解妊娠妇女甲状腺功能及抗体异常的发生率及特点。
1 资料与方法
1.1 一般资料 选取2013年8月至2014年8月在西安市中心医院妇产科门诊首次进行妊娠诊断和产前检查的妊娠妇女共1 683例为观察对象,其中T1期(孕周不超过12周)461例,平均年龄(24.8±3.1)岁;T2期(13~27周)995例,平均年龄(22.1±2.8)岁;T3期(孕周不低于28周)227例,平均年龄(23.4±2.9)岁。年龄小于30岁组1 262例和年龄不低于30岁组421例。按有无甲状腺疾病史或家族史将1 683例妊娠妇女分为两组,其中1 326例受检者无甲状腺疾病史或家族史,近半年内未服用雌激素、抗甲状腺药物或含碘药物;357例为既往有甲状腺疾病史或家族史(包括Graves′病、慢性淋巴细胞性甲状腺炎、亚急性甲状腺炎、临床或亚临床甲状腺功能减退症、结节性甲状腺肿、萎缩性甲状腺炎等)的妊娠妇女。
1.2 方法 所有受检者均采集清晨空腹静脉血3 mL,采用Roche公司提供的e-601型全自动电化学发光免疫分析仪测定血清游离甲状腺素(FT4)、游离三碘甲状腺原氨酸(FT3)、总甲状腺素(TT4)、总三碘甲状腺原氨酸(TT3)、促甲状腺激素(TSH)、TPO-Ab、TgAb,必要时加做TSH受体抗体(TRAb)。由专人负责标本收集、实验室检测和质量控制工作,各个项目均严格按照标准操作规程测定,均在室内质控在控状态下完成检测。
1.3 诊断标准 (1)甲状腺功能异常:根据2011年美国甲状腺学会(ATA) 编撰的《妊娠和产后甲状腺疾病诊断和处理:美国甲状腺学会指南》首次提出妊娠T1、T2、T3期特异的TSH参考值诊断标准如下。①甲状腺功能减退(甲减):在T1期TSH>2.5 mIU/L,T2期TSH>3.0 mIU/L,T3期TSH>3.0 mIU/L;FT4<12 pmol/L;TT4 <59 nmol/L。②亚临床甲状腺功能减退(亚甲减):在T1期TSH>2.5 mIU/L,T2期TSH>3.0 mIU/L,T3期TSH>3.0 mIU/L;FT4为12~22 pmol/L,TT4为59~154 nmol/L。③甲状腺功能亢进(甲亢):在T1期TSH<0.1 mIU/L,T2期TSH<0.2 mIU/L,T3期TSH<0.3 mIU/L和(或)FT4>22 pmol/L。(2)自身抗体阳性 TPOAb>34 IU/mL和(或)TgAb>115 IU/mL为异常。
1.4 统计学处理 数据采用SPSS13.0统计软件处理,计数资料以率表示,两组间率的比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 妊娠妇女甲状腺功能异常发生情况 共收集了1 683例妊娠妇女的甲状腺功能结果。既往无甲状腺疾病史及家族史的妊娠妇女组1 326例,其中甲状腺功能正常841例,占总例数的63.4%;亚临床甲减344例,占总例数的25.9%;甲减110例,占总例数的8.3%;甲亢31例(其中6例为妊娠甲亢,25例为Graves甲亢),占总例数的2.3%。既往有甲状腺疾病史或家族史的妊娠妇女357例,其中甲状腺功能正常174例,占总例数的48.7%;亚临床甲减131例,占总例数的36.7%;甲减42例,占总例数的11.8%;甲亢10例(其中2例为妊娠甲亢,8例为Graves甲亢),占总例数的2.8%。既往有甲状腺疾病史或家族史的妊娠妇女甲状腺功能异常的发生率为51.3%,明显高于既往无甲状腺疾病史或家族史的妊娠妇女甲状腺功能异常发生率(36.6%),差异有统计学意义(χ2=25.337,P<0.05);此外,两组间甲减、亚临床甲减、甲亢发生率比较差异无统计学意义(χ2=0.198,P>0.05)。两组甲状腺功能异常的妊娠妇女中,均是亚临床甲减的发生率最高。
2.2 甲状腺疾病史或家族史及抗体水平对甲状腺功能异常发生率的影响 见表1。结果显示,有甲状腺疾病史或家族史的妊娠妇女,无论TPOAb和(或)TgAb抗体水平是否增高,甲状腺功能异常发生率明显高于无甲状腺疾病史或家族史的妊娠妇女;无论有无甲状腺疾病史或家族史,单一TPOAb或TgAb水平增高,或TPOAb和TgAb同时升高的妊娠妇女甲状腺功能异常的发生率明显高于TPOAb或TgAb水平正常的妊娠妇女。
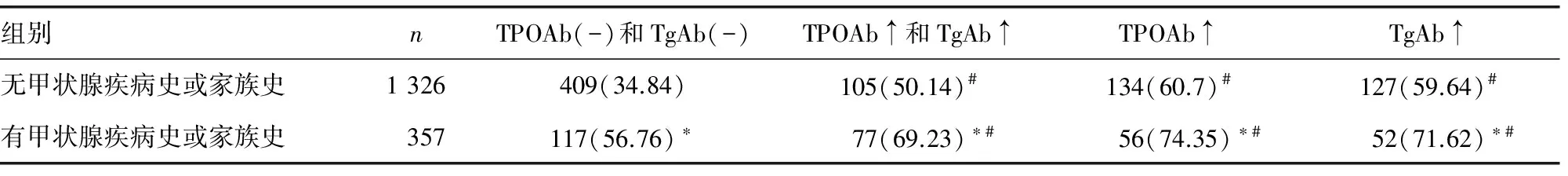
表1 甲状腺疾病史或家族史及抗体水平对妊娠妇女甲状腺功能异常发生情况
注:与无甲状腺疾病史或家族史组相比,*P<0.01;与同组内抗体(-)相比,#P<0.01。
2.3 不同孕期甲状腺功能异常发生率及抗体异常发生率的比较 妊娠T1、T2、T3三个时期甲状腺功能异常的发生率分别为33.8%、36.0%、43.0%,虽然妊娠三个时期甲状腺功能异常的发生率差异无统计学意义(χ2=0.577,P>0.05),但T3期甲状腺功能异常的发生率还是有所上升。妊娠三个时期单一TPOAb异常的发生率分别为9.9%、7.7%、4.0%(χ2=0.852,P>0.05),单一TgAb异常的发生率分别为11.3%、9.2%、8.0%。妊娠三期两种抗体异常的发生率差异无统计学意义(χ2=0.333,P>0.05),但均是T1期妊娠妇女抗体异常发生率高。
2.4 妊娠年龄对甲状腺功能异常发生率的影响 <30岁组、≥30岁组甲状腺功能异常的发生率分别为38.2%(482例)、46.7%(197例),两组比较差异无统计学意义(χ2=1.699,P>0.05),但年龄不低于30岁的妊娠妇女甲状腺功能异常的发生率有所增加。
3 讨 论
妊娠期妇女甲状腺功能异常发生率较高,甲状腺激素水平异常可导致妊娠期高血压、胎盘早剥、流产、早产等不良妊娠事件的发生,未经治疗的亚临床甲减孕妇的不良妊娠结局风险较治疗的妊娠妇女升高2~3倍,而且还影响胎儿神经系统和智力发育[1]。因此我国医学会内分泌学会和中华医学会围产医学分会于2012年共同制定了《妊娠和产后甲状腺疾病诊治指南》,主张国内有条件的医院和妇幼保健部门对妊娠早期妇女开展甲状腺疾病筛查,尤其是高危人群的筛查,筛查指标至少包括血清TSH、FT4和TPOAb的测定。
本文观察分析了本院1 683例不同妊娠期妇女的常规甲状腺功能7项检测结果,既往无甲状腺疾病史及家族史的妊娠妇女1 326例中甲减454例,甲亢31例;既往有甲状腺疾病史或家族史的妊娠妇女357例中甲减173例,甲亢10例。既往文献报道,妊娠妇女甲减的患病率是18.56%,本文无甲状腺疾病史或家族史的妊娠妇女甲减患病率和有甲状腺疾病史或家族史的妊娠妇女甲减患病率均较文献[2-3]报道高,考虑主要与诊断甲状腺功能异常的TSH标准不一致有关。本文采用的是妊娠三期特异的TSH参考值(T1期0.1~2.5 mIU/L,T2期0.2~3.0 mIU/L,T3期0.3~3.0 mIU/L)。由于妊娠期特殊的生理改变,其界值较一般人群的诊断标准的界值低。而以往妊娠妇女的甲状腺功能调查资料均是采用普通成人统一的TSH参考范围(TSH>4.2 mIU/L甚至更高时,才诊断为甲减或者亚临床甲减)。对于妊娠妇女3个孕期的特异TSH参考值的甲状腺功能研究资料国内报道有限,特别是缺乏大样本随机对照试验,我国《妊娠和产后甲状腺疾病诊治指南》以美国2011年ATA颁布的《妊娠和产后甲状腺疾病诊断和处理:美国甲状腺学会指南》为蓝本,所以本文采用2011年ATA指南提出妊娠三期特异的TSH参考值,能检出更多亚临床甲减和临床甲减的妊娠妇女。
我国《妊娠和产后甲状腺疾病诊治指南》强力推荐对高危人群进行筛查(推荐级别A),主张国内有条件的医院和妇幼保健部门对妊娠早期妇女开展甲状腺疾病筛查(推荐级别B)。本文结果显示有甲状腺疾病史或家族史的妊娠妇女甲状腺功能异常的发生率高达51.3%,而无甲状腺疾病史或家族史的妊娠妇女检测甲状腺功能异常的发生率为36.6%,差异有统计学意义。Vaidya等[4]报道如果只对高危妊娠人群筛查,将会使30%左右甲状腺功能异常、无明显临床症状的亚临床甲减妊娠妇女漏诊。既往研究表明甲状腺激素对胎儿大脑发育至关重要,尤其在孕周小于或等于20周,特别是在妊娠早期即12周前胎儿脑发育的第一快速发育期,此时胎儿脑发育所需的甲状腺激素主要来源于母体[5-6],即便轻度的TSH升高也会导致不良的妊娠结局。因此,如果孕前就能进行甲状腺功能检测将会有益于优生优育的原则。如果已有自身免疫性甲状腺疾病的妇女,妊娠可诱发临床或亚临床甲状腺功能减退。本文结果显示妊娠3个时期甲状腺功能异常的发生率分别为33.8%、36.0%、43.0%,虽然妊娠三期甲状腺功能异常的发生率差异无统计学意义(χ2=0.577,P>0.05),但T3期甲状腺功能异常的发生率还是有所上升。
TPOAb、TgAb是甲状腺自身免疫紊乱的标志,本文结果显示,无论有无甲状腺疾病史或家族史,TPOAb、TgAb水平同时增高或单一TPOAb、TgAb水平增高的妊娠妇女甲状腺功能异常发生率均明显高于TPOAb或TgAb正常的妊娠妇女,提示两种抗体水平增高是甲状腺功能异常(主要是甲减)的主要影响因素,与文献[7]报道一致。因为在妊娠期甲状腺激素需求增加的情况下,已经受到自身免疫损伤的甲状腺可以出现甲状腺功能异常,尤其是妊娠后期。Negro等[5]研究证实,在甲状腺功能正常而甲状腺自身抗体阳性妇女中,TSH水平随着妊娠进展而逐渐增高,在妊娠第12周平均增高1.7~3.5 mIU/L,仅有19%妇女在分娩时TSH水平正常。另外,仅自身抗体水平增高而甲状腺功能检测正常的妊娠妇女,其早产率、胎膜早破发生率明显升高,新生儿更易发生呼吸窘迫综合征,新生儿低体质量、围产期死亡率增高及对后代智力均有影响[8-9]。本文结果表明,随着孕期增加,两种抗体或单一抗体的异常有下降趋势,可能与母体的免疫抑制状态有关。为了保护胎儿,母体的免疫系统会出现适度的免疫抑制[10]。本文结果发现,仅TgAb水平异常的发生率也达到了11.3%,如果仅检测TPOAb,有可能使这部分具有潜在甲状腺功能异常可能性的妊娠妇女漏诊,因此最好是TPOAb与TgAb在初次检测甲状腺功能时同时检测,这样就可减少妊娠后期临床或亚临床甲减的漏诊。
本文结果显示,年龄小于30岁和不低于30岁年龄组甲状腺功能异常的发生率分别为38.2%和46.7%,差异无统计学意义(χ2=1.699,P>0.05),但不低于30岁的妊娠妇女甲状腺功能异常发生率有所上升。
综上所述,妊娠期妇女是甲状腺疾病的高发人群,应积极倡导对所有孕妇及备孕妇女进行甲状腺功能及甲状腺自身抗体的全面筛查,并参照TAT规定的妊娠期特异的血清TSH参考值,对30岁或30岁以上的妊娠妇女按要求定期复查,尤其是有甲状腺疾病史或家族史妊娠妇女。
[1]Negro R,Formoso G,Mangieri T,et al.Levothyroxine treatment in euthyroid pregnant women with autoimmune thyroid disease:effects on obstetrical complications[J].J Clin Endocrinol Metab,2006,91(7):2587-2591.
[2]战思恩,王晶,韩立灿,等.妊娠早期妇女甲状腺功能减退的筛查[J].标记免疫分析与临床,2014,21(1):71-73.
[3]赵晓玲.138例妊娠晚期妇女甲状腺功能变化的临床分析[J].现代诊断与治疗,2014,25(8):1839-1840.
[4]Vaidya B,Anthony S,Bilous M,et al.Detection of thyroid dysfunction in early pregnancy:universal screening or targeted high-tisk case finging?[J].J Clin Endocrinol Metab,2007,92:203-207.
[5]Negro R,Schwartz A,Gismondi R,et al.Increased pregnancy loss rate in thyroid antibody negative women with TSHlevels between 2.5 and 5.0 in the first trimester of pregnancy [J].J Clin Indocrinol Metab,2010,95(9):E44-E48.
[6]Casey BM,Dashe JS,Wells CE,et al.Subclinical hypothyroidism and pregnancy outcomes[J].Obstet Gynecol,2005,105(2):239-245.
[7]Casey BM,Dashe JS,Spong CY,et al.Perinatal Significance of isolated maternal hypothyroxinemia identified in the first half of pregnancy[J].Obstet Gyneced,2007,109(5):1129-1135.
[8]Staqnaro-Green A,Roman SH,Cobin RH,et al.Detection of at-risk pregnancy by means of highly sensitive assays for thyroid autoantibodies[J].JAMA,1990,264(11):1422-1425.
[9]刘海霞,单忠艳.甲状腺自身抗体对妊娠结局和后代的影响及干预[J].中华内分泌代谢杂志,2012,28(5):441-443.
[10]Muller AF,Drexhage HA,Berghou TA.Postpartum thyroiditis and autoimmune thyroiditis in women of childbearing age recent insights and consequences for antenatal and postnatal care[J].Endocr Rev,2001,22(5):605-630.
Analysis on results of thyroid function tests among 1686 pregnant women in a hospital
GUOXiao-nan,WANGQi,PENGXu-lan
(DepartmentofNuclearMedicine,Xi′anMunicipalCentralHospital,Xi′an,Shaanxi710003,China)
Objective To analyze the occurrence rate and characteristics of thyroid function and antibodies abnormalities among 1 686 pregnant women in our hospital.Methods 1 683 pregnant women with first pregnant diagnosis and prenatal examination in the obstetrics and gynecology outpatient department of our hospital were selected as the observation subjects,among them 1 326 cases had no the thyroid disease history or family history (group A) and 357 cases had thyroid disease history or family history (group B).Serum FT4,FT3,TT4,TT3,TSH,TPO-Ab and TgAb were measured with electrochemiluminescence(ECL).Results (1)In the group A,subclinical hypothyroidism accounted for 25.94%(344 cases),hypothyroidism for 8.3%(110 cases) and hyperthyroidism for 2.3%(31 cases);in the group B,subclinical hypothyroidism accounted for 36.7%(131 cases),hypothyroidism for 11.8%(42 cases) and hyperthyroidism for 2.8%(10 cases).(2)No matter TPOAb or/and TgAb antibody levels were increased or not,the incidence rate of abnormal thyroid function in the pregnant women with thyroid disease history or family history was significantly higher than that in the pregnant women without thyroid disease history or family history disease(χ2=35.82,P<0.01).(3) No matter with or without thyroid disease history or family history,the incidence rate of abnormal thyroid function in the pregnant women with TPOAb or TgAb level increase was significantly higher than that in the pregnant women with normal TPOAb or TgAb levels (χ2=78.94,P<0.01).(4)The incidence rate of abnormal thyroid function in the T1,T2,T3 trimesters of pregnant women showed the increasing trend,which were 33.8%,36.0% and 43.0% respectively.Conclusion It is actively advocated that the women preparing for pregnancy and early pregnancy women should perform the comprehensively examination of thyroid function and thyroid autoantibodies,the pregnant women with thyroid disease history,family history and high levels of thyroid antibodies are suggested to do regular re-examinations by referring to pregnant stage specific serum TSH reference value regulated by ATA.
thyroid function; pregnancy; thyroid autoantibodies
郭小楠,女,主治医师,硕士,主要从事甲状腺疾病的诊断与治疗。
10.3969/j.issn.1672-9455.2015.21.037
A
1672-9455(2015)21-3227-03
2015-03-25
2015-08-20)
