QCC模式对基层医院无痛胃镜麻醉不良事件发生率的影响研究
2020-10-22陈丽贞
陈丽贞
广东省佛山市南海经济开发区人民医院麻醉科,广东佛山 528200
随着医疗技术进步与发展,胃镜成为诊断和治疗各类消化道疾病的主要方式,传统胃镜检查,使患者痛苦难忍,部分患者甚至拒绝治疗[1]。自无痛胃镜出现后,以其诊断率高、安全无创、操作简单、用时短等优势,逐渐受到临床广大患者的青睐[2]。然而无痛胃镜的效果主要来源于麻醉质量的高低,对于基层医院而言,手术室外麻醉易受多种因素影响而产生风险意外事故,如血氧饱和度下降、心动过缓、躁动、吐口器动作、咬镜、术后低血糖等[3-4]。因此,如何在目前的医疗形势下,规避风险,提高手术室外麻醉的安全性,是基层医疗工作者不可回避的问题[5-6]。本研究于2019年8月~2020年1月,对本院接受无痛胃镜检查的640例患者实施品管圈活动,评价其临床优势,现报道如下。
1 资料与方法
1.1 一般资料
我院自2019年8月起正式将品管圈(quality control circle,QCC)对策应用于无痛胃镜麻醉中,期间共接收640例手术患者,其中男335例,女305例,患者年龄18~65岁,平均(41.5±6.8)岁,其中初次接受胃镜检查486例,复查154例;同期选取2019年1~5月实施传统管理模式的623例无痛胃镜检查患者进行对照研究,其中男358例,女265例,年龄17~63岁,平均(40.5±7.3)岁,初次接受胃镜检查524例,复查99例。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究实施前已获得医院伦理委员会批准。
1.1.1 纳入标准 (1)无痛胃镜诊疗禁忌证,胃镜治疗有效;(2)无本研究采用的麻醉药物禁忌证者;(3)怀疑上消化道病变者;(4)需进行无痛内镜下的相关治疗;(5)经我院伦理委员会讨论并认可,镇痛镇静前均签署相关知情同意书。
1.1.2 排除标准 (1)术前评估不宜进行静脉全麻的患者;(2)病情较重,预计生存期不足1个月者;(3)存在严重呼吸、循环、神经系统疾病;(4)处于妊娠期、分娩期、哺乳期者;(5)精神异常不能合作者;(6)临床资料不全;(7)未签署知情同意书者。
1.1.3 剔除标准 资料不全或有影响认知度判断者。
1.2 方法
对照组按照常规模式进行。告知患者饮食等方面注意事项,密切观察其生命体征变化等。
观察组实施QCC模式。(1)成立品管圈小组。品管圈小组成员共12名,成立于2019年6月,由麻醉医生担任圈长,内镜医生担任副圈长,另外有2名分别担任指导员与秘书,剩余课题组成员均担任圈员,圈长负责监督管理活动,副圈长与秘书负责组织成员活动,指导员负责分配成员任务,圈员负责收集相关知识、统计收集数据、采集相片、制作幻灯片等,根据圈员无记名投票方式确定品管圈小组名称为“胃麻圈”。(2)选定主题,拟定活动计划。所有圈员针对目前我科需解决的问题进行讨论并打分,综合评估后将“降低无痛胃镜麻醉不良事件发生率”确定为本次活动主题。(3)现状把握。分析2019年1~5月无痛胃镜病例623例,根据80/20原则和累计百份比计算,确定改善重点。我院无痛胃镜主要麻醉不良事件包括肢体不自主活动;躁动;血氧饱和度下降至<85%;吐口器;术后眩晕、嗜睡、头晕、站立不稳;取消麻醉[7]。(4)目标设定。品管圈实施前我院无痛胃镜麻醉不良事件发生率为47.8%,目标值=现状值-(现状值×改善重点×圈能力)=47.8%-(47.8%×83.3%×66.67%)=21.25%。改善 降 幅:(47.8%-21.25%)/47.8%=55.5%。(5)要因分析。①肢体不自主活动、躁动:术前紧张;麻醉深度不够;术前未充分开放静脉通道导致麻醉起效缓慢;术中未及时追加丙泊酚。②血氧饱和度下降至<85%:术前术中未常规吸氧;舌后坠;肥胖、老年人等(呼吸功能下降)。③吐口器:麻醉深度不够;术前紧张;口器未充分固定;口器质量差,不匹配。④术后眩晕、嗜睡、头晕、站立不稳:未设立恢复室;术后无监护;未配备相应人员看护;过早离院、过早进食,导致呕吐;⑤取消麻醉:首诊医生对麻醉禁忌症不了解;术前评估不足;患者隐瞒病史。(6)对策拟定与实施。针对要因,全体圈员通过头脑风暴法进行分析、探讨改善对策:①对于肢体不自主活动、躁动:首先改良麻醉用药方案[丙泊酚(广东嘉博制药有限公司,H20051842,规格:20mL∶200mg)2mg/kg+地佐辛(扬子江药业集团有限公司,规格:5mg/支,H20080329)5~10mg,术前先推注地佐辛5~10mg];加强术前心理干预,稳定患者的情绪,使其以良好的心理状态接受检查;术中必要时马上追加丙泊酚25~50mg(出现肢体活动时);术前常规开放静脉通道(同时以0.9%NS或乳酸林格液维持静滴)。②对于血氧饱和度下降至<85%时:入室常规高流量鼻导管吸氧,常规准备开放气道物品(鼻咽通,出现血氧下降可视情况使用);同时术中常规维持高流量鼻导管吸氧;术中根据患者血氧和呼吸情况进行对症处理(头后仰、托下颌、面罩加压给氧、加大氧流量、调整体位等);加强术前评估,尤其是老年患者心肺功能的评估;并严格执行禁食禁饮标准。③对于吐口器:除改良用药方案和加强术前心理疏导与麻醉前评估之外,也更换无带口圈,用胶布固定。④对于术后眩晕、嗜睡、头晕、站立不稳:设立恢复室(坠床防护、专人专责看护、常规术后心电监护、吸氧);术毕暂时保留静脉通道,以便必要时可使用药物对症治疗,合理使用止吐药;调整门诊无痛手术离院指标,即麻醉后恢复一般观察1~3h,采用改良Aldrete评分作为出室评估标准,必须达到12分且其中任何一项不得低于1分可允许出室。门诊患者向家属交代相关注意事项后离院;住院患者由当班护士妥善护送至所在科室后,详细交接。⑤对于取消麻醉:需要加强医师专业知识培训以及麻醉科与其他科室之间的沟通;设立内镜中心咨询室及导诊,内镜中心导诊人员进行二次把关,再次询问病情;加强对患者进行术前及麻醉前宣教。(7)每周质控,检查品管圈对策落实情况,及时调整操作流程和方案,组织实施,为未解决的问题输入下一个QCC周期,并继续改进计划以指导达到预期的效果。
1.3 观察指标及评价工具
(1)有形成果:统计QCC开展前后麻醉不良事件发生率,以此计算目标达成率=[(改善后数据-改善前数据)/(目标设定值-改善前数据)] ×100%;进步率=[(改善前数据-改善后数据)/改善前数据] ×100%;(2)无形成果:医护人员的责任与荣誉、工作热情、团队精神、个人表达能力、创造性思维等[8]。
1.4 统计学处理
统计分析采用SPSS20.0进行处理。基础指标(矫正因素)包括调查对象的年龄、性别、身高、体重、疾病情况、有无胃镜史、上消化道手术史、麻醉评估等情况。符合正态分布的计量资料采用两独立样本的t检验。不符合正态分布的计量资料采用秩和检验,计数资料分析采用χ2检验。所有统计分析以α=0.05作为检验水准。
2 结果
2.1 有形成果——QCC实施前后麻醉不良事件发生率比较
活动实施后,麻醉不良事件发生率较管理前明显降低,差异有统计学意义(P<0.05),根据进步率与目标达成率公式计算,降低无痛胃镜麻醉不良事件的目标达成率为106.48%,进步率为59.14%,见表1。
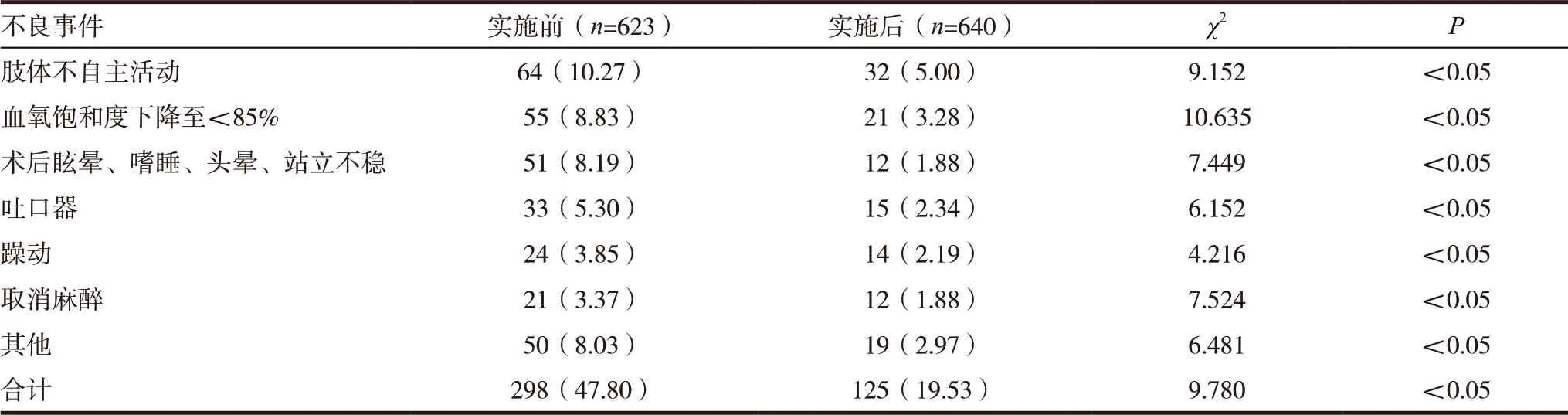
表1 QCC实施前后麻醉不良事件发生率比较[n(%)]
2.2 实施前后两组患者满意度比较
实施后,患者对麻醉检查的满意度评价较实施前有明显提高,差异有统计学意义(P<0.05),见表2。
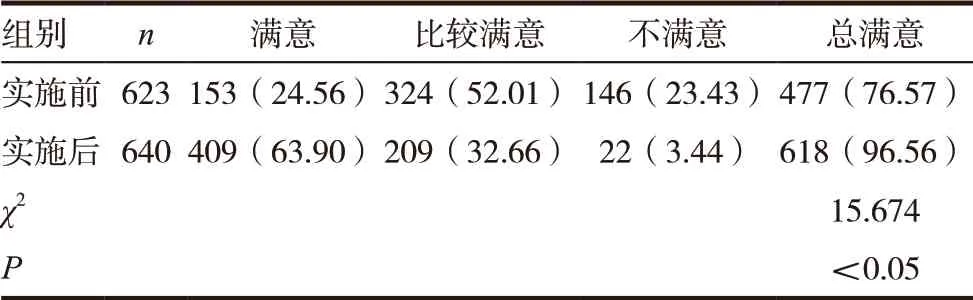
表2 实施前后两组患者满意度比较[n(%)]
2.3 无形成果
QCC模式实施后,医护人员的责任与荣誉、工作热情、团队精神、个人表达能力、创造性思维较前有明显提升,见图1。
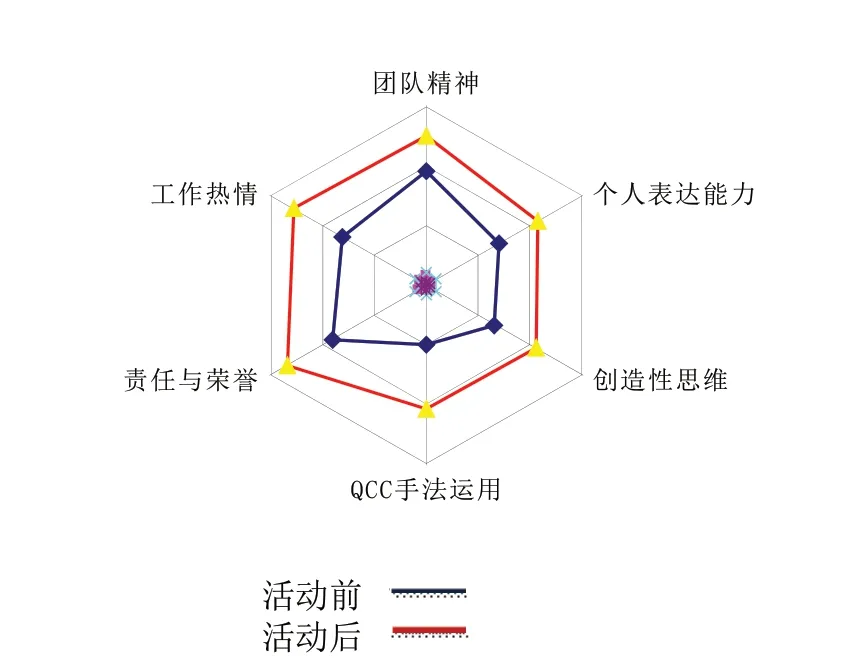
图1 QCC无形成果
3 讨论
胃镜是目前诊断消化系统疾病的主要方式,现已在临床受到广泛应用。但这类患者多为初次入院接受检查,往往存在不同程度的紧张及恐惧心理。一项调查发现[9],半数以上已经接受普通胃镜检查和治疗的患者,对这种方式表示抵触和恐惧。而我国早期胃癌的检出率较其他发达国家更低也可能与人们惧怕并抵触胃镜检查有关。近年来随着医疗微创与麻醉技术的不断发展与完善以及人们生活水平的提高,就医人群越来越关注医疗的舒适性,无痛胃镜则应运而生,简单而言,无痛胃镜是通过静脉给予适量的短效麻醉药,使患者在无知觉、睡眠的状态下完成胃镜检查,并在检查完毕后迅速苏醒,既能解除患者胃镜插入体内时的痛苦,也不会对身体造成过大伤害,这项技术现已在国内外受到广大患者的青睐[10]。无痛胃镜检查起源于国外,国内虽然起步较晚,但在近几年也得到了迅速发展。无痛胃镜的麻醉方式多以单纯丙泊酚或丙泊酚复合其他静脉麻醉药行静脉全麻[11]。但在麻醉过程中可出现一系列不良事件,如丙泊酚注射部位痛,术中血氧饱和度下降,呼吸抑制,呛咳,躁动,吐口器动作,心律失常,术后眩晕、嗜睡等[12]。对于基层医院而言,受硬件、设备、配置及医护人员不足等限制;以及部分门诊首诊医生对无痛胃镜禁忌症不熟悉、病史询问不细致;部分麻醉医生对不良事件处理经验欠缺等因素,导致无痛胃镜麻醉不良事件发生率较高,以致影响医疗质量,甚至产生医疗纠纷[13]。因此,采取有效的干预措施提高无痛胃镜麻醉质量,降低不良事件发生率意义重大[14]。
品管圈活动是指同一工作现场、工作性质相类似的基层人员,自动自发地进行质量管理活动而组成的团队即为品管圈。团队在自我启发、相互启发下,活用各种科学统计工具及手法、全员参加,对团队自己的工作场所不断进行改善与维持。目前,品管圈活动已在日本、新加坡、澳大利亚等多个国家展开,国内最早出现在台湾地区,近几年也日益受到临床重视,其在提升医疗质量,改善医疗工作环境,降低医疗管理成本,增强医务人员工作士气,提高医疗服务效率等方面效果显著。基于以上背景,为降低无痛胃镜麻醉过程中不良事件的发生率及提高无痛胃镜麻醉质量,我科于2019年6月开始实施品管圈活动,并成立胃麻圈小组,组内成员明确分工,各司其职,针对无痛胃镜麻醉过程中不良事件发生原因展开头脑风暴,并拟定相关对策,结果显示:活动实施后,麻醉不良事件发生率较管理前明显降低(P<0.05),根据进步率与目标达成率公式计算,降低无痛胃镜麻醉不良事件的目标达成率为106.48%,进步率为59.14%;患者对麻醉检查的满意度评价较实施前有明显提高(P<0.05);说明品管圈活动的开展,使麻醉管理质量明显提高,规范了麻醉流程,提高医护人员的专业性与责任心,为患者提供优质的医疗服务,有效降低麻醉不良事件发生率[9]。且QCC模式实施后,医护人员的责任与荣誉,工作热情,团队精神,个人表达能力,创造性思维较前有明显提升。可见品管圈活动促使医护工作具有计划性、规范性,促进医护之间的协作与配合,提高医护人员的工作效率,增加科室与医院的经济效益和社会效益[15]。
综上所述,实施QCC模式管理可进一步规范无痛胃镜麻醉在基层医院的应用,降低麻醉不良事件的发生,提高无痛胃镜的医疗质量,提高患者在基层医院就医的满意度,确保患者安全,减少麻醉并发症的发生,防范麻醉风险,将医疗风险降到最低,进一步促进无痛胃镜麻醉的规范化实施。
