甲状腺乳头状癌原发灶CT值联合形态学预测中央组淋巴结转移的价值
2020-04-09闵蕊韩丹赵雯李浚利蔡雅倩刘顼
闵蕊,韩丹,赵雯,李浚利,蔡雅倩,刘顼
昆明医科大学第一附属医院医学影像科,云南昆明 650032; *通讯作者 韩丹 kmhandan@sina.com
近年来,由于甲状腺乳头状癌(papillary thyroid carcinoma,PTC)的高发,甲状腺癌的发病率迅速上升[1]。PTC易伴发颈淋巴结转移,其转移率平均为60%[1],中央组淋巴结(central lymph node,CLN)作为转移的第一站淋巴结,是局部复发的重要风险因素[2]。然而,是否对cN0期PTC患者行CLN清扫术目前尚未达成共识。预防性CLN清扫可引起一系列严重并发症,甚至造成永久性甲状旁腺激素减低[3]。因此,提高中央组淋巴结转移(central lymph node metastasis,CLNM)的诊断准确性,对手术方式的制订及患者的预后评估非常重要。超声作为评估淋巴结转移情况的主要检查方法,因受气管、骨质伪影等的影响,对CLNM的诊断准确性较低,其敏感度仅为33%[4]。目前已有PTC原发灶增强后强化程度与CLNM相关的研究[5],但原发灶CT值与CLNM的关系鲜有报道。因此,本研究拟探讨原发灶增强CT值与CLNM的关系,并评估增强CT值结合原发灶影像形态学特征联合预测CLNM的价值。
1 资料与方法
1.1 研究对象 收集2016年1月—2018年12月昆明医科大学第一附属医院经手术病理证实为单发PTC且行CLN清扫术的340例患者,其中CLNM组178例,男33例,女91例;年龄24~64岁,平均(52.09±7.88)岁。未转移组162例,男67例,女149例;年龄18~75岁,平均(47.52±10.31)岁。纳入标准:术前行CT颈部平扫及双期增强扫描,患者甲状腺无其他肿瘤性病变,术前未行任何相关治疗。为保证CT值测量的准确性,选取病例原发灶直径均≥0.5 cm,共340个原发灶。
1.2 仪器与方法 均采用西门子炫速双源CT行颈部平扫及双期增强扫描。平扫模式:开启CARE Dose 4D,管电压100 kV;增强扫描采取双能量模式:开启CARE Dose 4D,双能融合系数0.5,A球管电压80 kV,B球管电压Sn 140 kV,螺距0.7,重建层厚1 mm,间隔0.7 mm。对比剂采用碘普罗胺(370 mgI/ml),用量1.0 ml/kg,流速3.0 ml/s。扫描范围为颅底至主动脉弓,足向头方向。检测层面为主动脉弓层面,当CT值达100 Hu时自动触发扫描,延迟5 s开始扫描动脉期,动脉期后延迟25 s开始扫描静脉期。观察窗口:窗宽260 Hu,窗位50 Hu。
1.3 原发灶CT值测量 原发灶CT值由一名研究生在混合能量图像上进行测量,连续选取病灶3个较典型层面测量CT值,取平均值。ROI尽量选取肿瘤较大且质地较均匀的层面,测定肿瘤实性部分各期CT值,尽量避开出血、钙化、坏死囊变、伪影较大区,测量面积大于实性部分的70%。分别在平扫期、动脉期、静脉期测量原发灶CT值,并根据公式(1)计算净增CT值;为减少个体差异,利用同时相同层面颈动脉作参照,根据公式(2)计算标准化CT值(NCT)。

1.4 原发灶形态学特征评价 由1名具有5年以上头颈部影像诊断经验的副主任医师和1名工作5年的主治医师完成,意见不一致时共同商议决定,形态学评价均在静脉期进行。以术后病理结果为标准诊断CLNM情况。
1.5 统计学方法 采用SPSS 20.0软件,计量资料以表示,CLN转移组与未转移组原发灶各期CT值、净增CT值及NCT值比较采用独立样本t检验。绘制受试者工作特征(ROC)曲线,计算曲线下面积(AUC),选取最佳敏感度及特异度的临界值;采用χ2检验比较CLN转移组与未转移组在各类影像形态学特点特征的分布差异;CT值参数联合联合影像形态学特征预测采用并联模式,计算联合预测效能,采用Kappa检验诊断结果的一致性。P<0.05表示差异有统计学意义。
2 结果
2.1 原发灶各期CT值及其对CLN转移的诊断效能大部分原发灶的强化规律为动脉期明显强化,静脉期强化程度较动脉期有所减退。CLN转移组原发灶动脉期CT值均高于未转移组,但差异无统计学意义(P>0.05)。两组原发灶静脉期CT值、净增CT值、NCT值差异均有统计学意义(P<0.05),其AUC分别为0.744、0.698、0.752,临界值为107.5 Hu、53 Hu、0.761,敏感度分别为71.4%、76.2%、71.4%,特异度分别为81.8%、59.1%、72.7%,见表1及图1。
表1 CLN转移组和未转移组PTC原发灶各期CT值、净增CT值、NCT值比较(±s)

表1 CLN转移组和未转移组PTC原发灶各期CT值、净增CT值、NCT值比较(±s)
分组 平扫期 动脉期 静脉期 CT值 CT值 净增CT值 NCT值 CT值 净增CT值 NCT值 CLN转移组 53.67±10.98 136.29±26.17 82.62±17.79 0.50±0.09 112.62±14.11 58.95±12.09 0.67±0.25 CLNM未转移组 53.00±10.07 133.36±31.13 80.36±20.28 0.46±0.18 103.59±9.68 50.59±13.81 0.52±0.23 t值 0.5845 0.9422 1.0945 2.6262 6.8152 5.9508 5.7396 P值 0.559 0.347 0.275 0.094 <0.001 <0.001 <0.001

图1 PTC原发灶静脉期CT值、净增CT值、NCT值诊断CLNM的ROC曲线
2.2 PTC原发灶常规影像形态学特征与CLNM的关系 CLNM与原发灶直径及甲状腺包膜接触范围有关(P<0.05),而与有无钙化和原发灶位置无关(P>0.05)。直径>2 cm组的特异度最高(86.4%),包膜接触范围≥1/2组的特异度最高(81.5%),其余各组敏感性均较低。见表2~4。
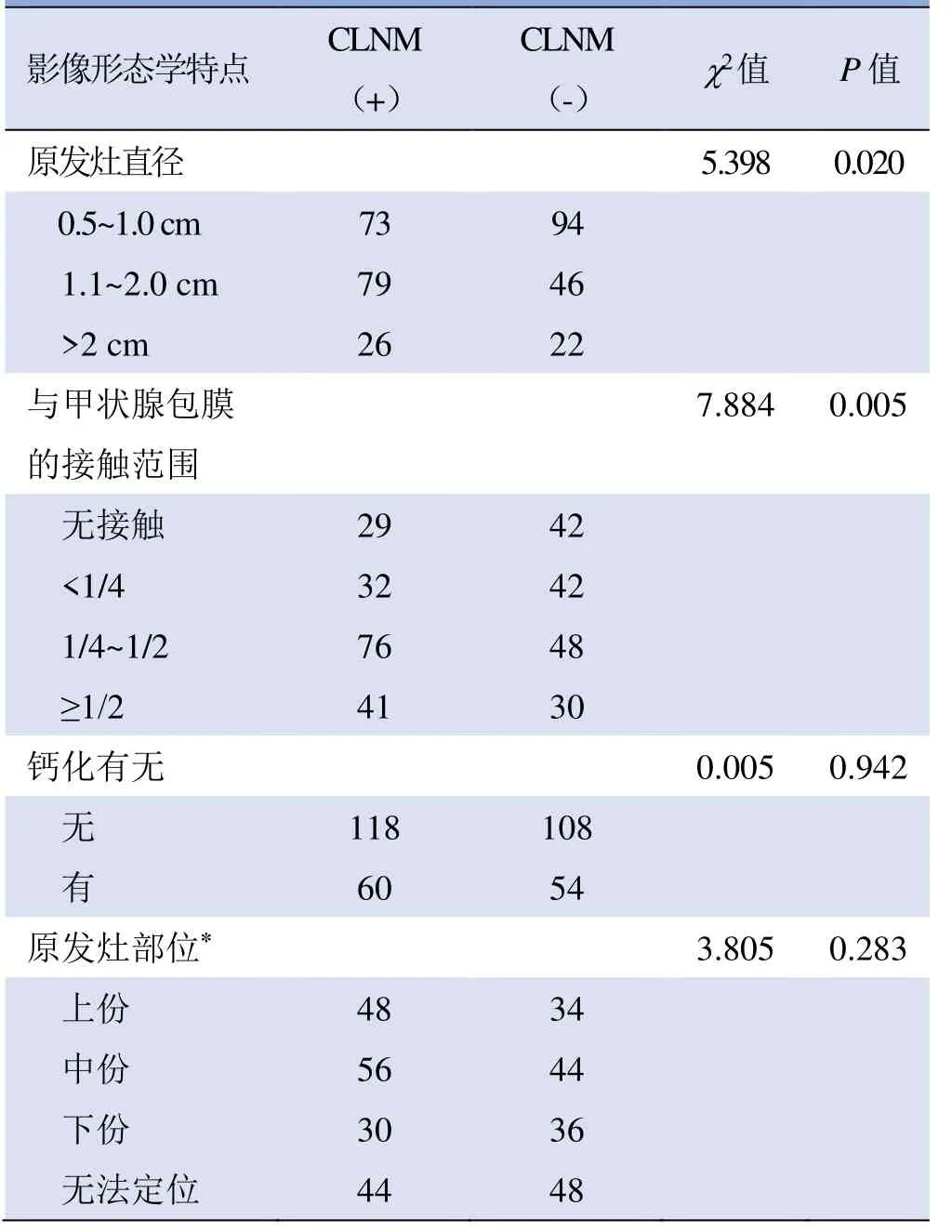
表2 CLNM阳性和阴性在PTC原发灶各形态学特征组中的分布(例)

表3 PTC原发灶直径对CLNM的预测效能

表4 PTC原发灶与包膜接触范围对CLNM的预测效能
2.3 PTC原发灶CT值参数联合影像形态学特征预测CLNM的效能 静脉期CT值参数NCT联合影像形态学预测CLNM的结果与病理诊断结果一致性较好(Kappa=0.618),其预测敏感度为72.5%,特异度为81.5%。静脉期CT值参数选取NCT值(其AUC最大),影像形态学特征分别为原发灶直径>2 cm、包膜接触范围≥1/2,满足其中1个或多个条件均视为伴CLNM(图2、3)。
3 讨论
PTC患者CLNM情况对于其预后好坏和是否复发有很大影响,Cheng等[6]研究认为PTC手术患者的颈部CLNM数量越多,颈部侧区淋巴结转移的风险越高,表明CLNM情况对判断其颈侧淋巴结是否转移具有一定的作用,可帮助临床优化手术方案,因此准确掌握PTC患者的CLNM情况十分重要。CLN因其常位置较深、体积较小,超声探查难度较大,而CT具有空间分辨率较高、可行多平面重组等特点,目前在PTC术前颈部淋巴结转移评估中有较明显的优势。影像科医师多以淋巴结自身形态学,如短径/长径是否大于1/2、密度是否均匀、强化是否明显、有无钙化或囊变等判断其是否为转移性淋巴结,但尚无公认的统一标准,较依靠个人经验,且CLN体积常较小,CT对其观察不够清晰,诊断准确性亦欠佳。因此,考虑从原发灶角度出发,通过原发灶CT值预测CLNM情况。
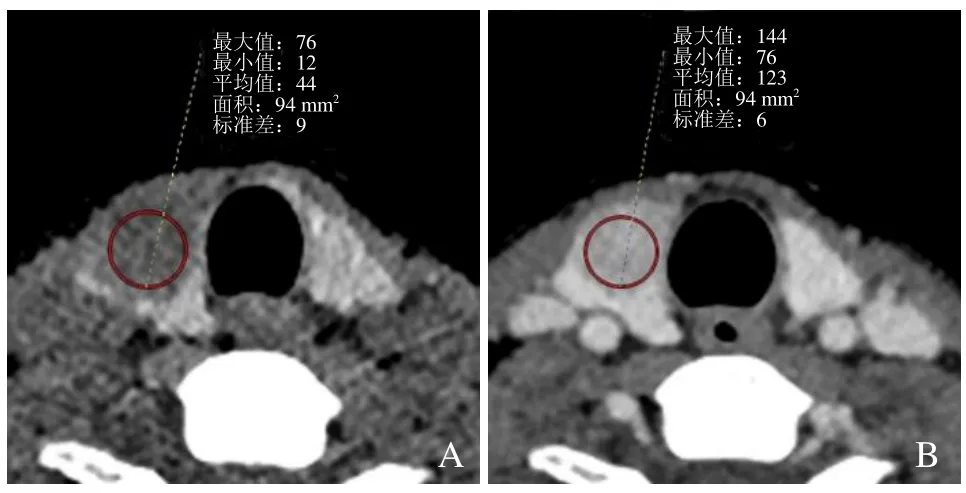
图2 女,65岁,PTC伴CLNM。A为平扫期,B为静脉期,原发灶静脉期平均CT值为122 Hu,净增CT值为79 Hu,NCT值为0.81,直径为1.5 cm,与甲状腺包膜接触范围>1/2

图3 女,24岁,PTC不伴CLNM。A为平扫期,B为静脉期,原发灶静脉期平均CT值为100 Hu,净增CT值为52 Hu,NCT值为0.67,直径为0.9 cm,与甲状腺包膜接触范围<1/4
目前已有较多关于PTC原发灶血供情况与其淋巴结转移相关的报道,赵博等[7]研究发现,原发灶的丰富血供在PTC患者颈部淋巴结转移中起重要作用。Du等[8]发现转移组较未转移组原发灶血流分数更高。肿瘤的恶性程度及转移情况与其血管生成有关,血管生长因子可以通过促进原发灶微血管及微淋巴管生成增加其淋巴结转移的几率;增强CT可反映原发灶的血供情况,间接反映其血管丰富程度[9-10]。目前已有PTC原发灶增强后强化程度与CLNM相关的研究[5],但未进一步细化研究各期相的具体相关性。本研究结果表明,仅静脉期PTC原发灶CT值可有效预测CLNM,当原发灶静脉期CT值>107.5 Hu或净增CT值>53 Hu或NCT值>0.761时,CLNM可能性大。肖新建[11]研究认为,肿瘤淋巴管-静脉连接的数量与其内血管生呈正相关,因此更多微转移细胞团可以自静脉进入淋巴系统,这就解释了为何仅PTC原发灶静脉期CT值与其CLNM有较强的相关性。本研究与张夏等[12]的研究结果一致,静脉期甲状腺癌结节与转移淋巴结有较高的相关性。
原发灶影像形态学特征方面,本研究发现CLNM与原发灶直径及原发灶与甲状腺包膜接触范围有关,与既往研究[13-15]结果一致,甲状腺包膜上富含淋巴网,因此原发灶直径越大、与甲状腺包膜接触范围越广,越易伴发CLNM。而本研究中有无钙化与CLNM无明确相关性,其原因可能是病灶生长过快,其内血管分布不平衡、不均匀时缺乏血供的区域局部发生坏死,在损伤与修复时发生钙化[16],钙化的形成仅能表明病灶局部缺血,不能反映其实质部分血供是否丰富。原发灶部位与CLNM是否相关目前尚未得到统一结论,Zhang等[17]研究发现原发灶位于甲状腺右侧叶是PTC患者淋巴结转移的重要因素,但位于甲状腺右侧叶的上中下极与CLNM无关,而Yuan等[18]认为PTC原发灶部位与其淋巴结转移无相关性。
总之,原发灶静脉期CT值参数联合影像形态学特征可预测CLNM,为临床术前判断CLNM情况提供了新的有用信息,有利于临床医师为患者制订更加合适的手术方案。本研究的局限性:①为保证CT值测量的可靠性,舍弃了部分微小病灶,可能影响结果的准确性;②未充分利用双能量CT后处理工作站测量病灶碘浓度的功能,后续会增加碘浓度等参数以获得更高的联合预测效能。
