不同体重指数多囊卵巢综合征对围产结局的影响
2019-09-29李慧敏
李慧敏
【摘要】 目的:分析不同體重指数(BMI)多囊卵巢综合征(PCOS)对围产结局的影响。方法:选取2016年4月-2018年1月在本院进行系统产前检查并分娩的PCOS病史孕妇126例,根据BMI将PCOS病史孕妇分为肥胖组(BMI≥24 kg/m2)及非肥胖组(BMI<24 kg/m2),各63例,另选取同期60例健康孕妇为对照组。在妊娠中期产检时,检测所有孕妇的血清空腹血糖(FPG)、口服75 g葡萄糖后1、
2 h血糖、空腹胰岛素(FINS),计算胰岛素抵抗指数(HOMA-IR),定期随访,记录妊娠、分娩及新生儿情况。结果:肥胖组与非肥胖组的FPG及服糖后1、2 h血糖水平、FINS、HOMA-IR均高于对照组,且肥胖组上述指标均高于非肥胖组,差异均有统计学意义(P<0.05);肥胖组与非肥胖组的阴道顺产率均低于对照组、剖宫产率均高于对照组,且肥胖组阴道顺产率低于非肥胖组、剖宫产率高于非肥胖组,差异均有统计学意义(P<0.05);肥胖组与非肥胖组妊娠并发症发生率、巨大儿发生率均高于对照组,且肥胖组均高于非肥胖组,差异均有统计学意义(P<0.05)。结论:超重PCOS者的围产结局较差,胰岛素抵抗程度严重,临床对于此类孕妇应重视控制体重,积极预防并发症,提高人口质量。
【关键词】 体重指数; 多囊卵巢综合征; 胰岛素抵抗; 围产结局
Effect of Different Body Mass Index Polycystic Ovary Syndrome on Perinatal Outcomes/LI Huimin.//Medical Innovation of China,2019,16(18):-117
【Abstract】 Objective:To analyze the effect of different body mass index(BMI)polycystic ovary syndrome(PCOS)on perinatal outcomes.Method:A total of 126 pregnant women with history of PCOS who underwent systematic prenatal examination and delivered in our hospital from April 2016 to January 2018 were selected,according to BMI,pregnant women with history of PCOS were divided into obese group(BMI≥24 kg/m2)
and non-obese group(BMI<24 kg/m2),63 cases in each group,and 60 healthy pregnant women in the same period were selected as control group.During the second trimester of pregnancy,the serum fasting blood glucose(FPG),fasting insulin(FINS)and blood glucose at 1 and 2 hours after oral administration of 75 g of glucose were measured in all pregnant women,the insulin resistance index(HOMA-IR)was calculated,followed up regularly,and the pregnancy,delivery and neonatal status were recorded.Result:The levels of FPG,blood glucose at 1 and 2 hours after oral glucose,FINS and HOMA-IR in obese and non-obese groups were higher than those of control group,and the above indexes in obese group were higher than those of non-obese group,the differences were statistically significant(P<0.05).The vaginal spontaneous rate in obese and non-obese groups were lower than those of control group,the cesarean section rate were higher than those of control group,and the vaginal spontaneous rate in obese group was lower than that of non-obese group and cesarean section rate was higher than that of non-obese group,the differences were statistically significant(P<0.05).The incidence of pregnancy complications and macrosomia in obesity and non-obesity groups were higher than those of control group,and obesity group were higher than those of non-obesity group,the differences were statistically significant(P<0.05).Conclusion:The obese PCOS patients have the poor perinatal outcomes and serious insulin resistance,therefore,the PCOS patients shall attach importance to the body weight control to actively prevent the gestational complications and improve the population quality.
【Key words】 Body mass index; Polycystic ovary syndrome; Insulin resistance; Perinatal outcomes
First-authors address:Taishan Peoples Hospital,Taishan 529200,China
doi:10.3969/j.issn.1674-4985.2019.18.030
多囊卵巢综合征(PCOS)是女性常见的内分泌疾病之一。据统计,PCOS患病率约占所有育龄女性的5%~10%,且近年来发病率呈现逐年升高的趋势,严重影响新生儿质量[1-2]。调查显示,大部分PCOS患者存在超重或肥胖的困扰,尽管肥胖本身并不是导致疾病发生的原因,然而,过多的脂肪与患者的生殖情况和代谢异常密切相关[3-4]。本研究通过分析不同体重指数(BMI)PCOS患者妊娠中期的代谢特征,探讨其对围产结局的影响,为临床个体化治疗提供依据,尽早进行综合干预治疗,从而降低不良围产结局的风险,提高产科质量,减轻家庭和社会的负担。现报道如下。
1 资料与方法
1.1 一般资料 选取2016年4月-2018年1月在本院进行系统产前检查并分娩的PCOS病史孕妇126例,根据BMI将PCOS病史孕妇分为肥胖组(BMI≥24 kg/m2)及非肥胖组(BMI<24 kg/m2),各63例,另选取同期60例健康孕妇为对照组。
(1)PCOS诊断标准为以下3项标准中符合2项:①月经稀发或闭经;②高雄激素血症或雄激素水平升高的临床表现,例如痤疮、脱发、多毛等;③超声检查示直径2~9 mm的卵泡超过12个或双侧卵巢体积>10 mL[5]。(2)纳入标准:符合PCOS诊断标准;单胎。(3)排除标准:既往有高血压、糖尿病、高血脂、甲状腺功能异常、心脏病、肾脏病等慢性疾病的孕妇。孕妇均自愿参与,并签署知情同意书,本研究已经院伦理委员会审核批准。
1.2 方法 在妊娠中期产检时,检测所有孕妇的血清空腹血糖(FPG)、口服75 g葡萄糖后1、2 h血糖、空腹胰岛素(FINS),采用稳态模式评估法计算胰岛素抵抗指数(HOMA-IR),HOMA-IR=
FPG(mmol/L)×FINS(mIU/L)/22.5[6-7],评价胰岛素抵抗程度,并定期随访,记录妊娠、分娩及新生儿情况。
1.3 统计学处理 使用SPSS 19.0软件对所得数据进行统计分析,计量资料用(x±s)表示,多组间对比采用F检验,两组间比较采用t检验;计数资料以率(%)表示,比较采用字2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 三组基线资料比较 肥胖组年龄23~36岁,平均(29.51±3.28)岁;孕次1~3次,平均(2.0±0.5)次;孕27~38周,平均(32.16±2.04)周。非肥胖组年龄22~38岁,平均(30.05±3.14)岁;孕次1~4次,平均(2.5±0.4)次;孕27~39周,平均(32.58±2.17)周。对照组年龄21~36岁,平均(29.45±3.26)岁;孕次1~3次,平均(2.0±0.5)次;孕26~40周,平均(33.45±2.27)周。三组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
2.2 三组产妇检查指标比较 三组FPG及服糖后1、2 h血糖水平、FINS、HOMA-IR比较,差异均有统计学意义(P<0.05);其中肥胖组与非肥胖组的FPG及服糖后1、2 h血糖水平、FINS、HOMA-IR
均高于对照组,且肥胖组上述指标均高于非肥胖组,差异均有统计学意义(P<0.05),见表1。
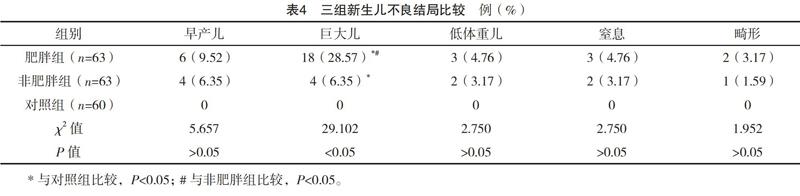
2.3 三组分娩方式比较 三组阴道顺产率、阴道助产率及剖宫产率比较,差异均有统计学意义(P<0.05),其中肥胖组与非肥胖组的阴道顺产率均低于对照组、剖宫产率均高于对照组,且肥胖组阴道顺产率低于非肥胖组、剖宫产率高于非肥胖组,差异均有统计学意义(P<0.05),见表2。
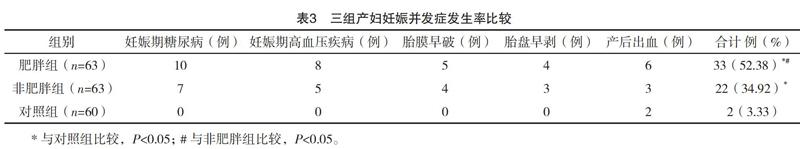
2.4 三组妊娠并发症比较 三组妊娠并发症发生率比较,差异有统计学意义(字2=35.711,P<0.05),其中肥胖组与非肥胖组妊娠并发症发生率均高于对照组,且肥胖组妊娠并发症发生率高于非肥胖组,差异均有统计学意义(P<0.05),见表3。
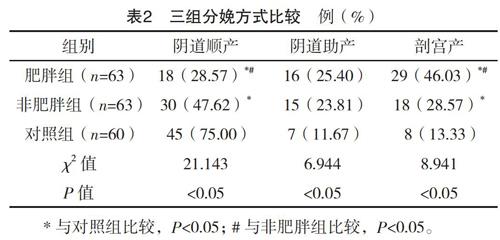
2.5 三组新生儿不良结局比较 三组早产儿、低体重儿、窒息、畸形发生率比较,差异均无统计学意义(P>0.05);三组巨大儿发生率比较,差异有统计学意义(P<0.05),其中肥胖组与非肥胖组巨大儿发生率均高于对照组,且肥胖组巨大儿发生率高于非肥胖组,差异均有统计学意义(P<0.05)。见表4。
3 讨论
PCOS是指育龄妇女的代谢紊乱和内分泌紊乱,临床发病率为4%~8%,其病理生理特征为高雄激素血症、高胰岛素血症、胰岛素抵抗和卵巢多囊性改变[8-9]。主要临床表现为多毛、不孕、月经稀疏、肥胖等症状,其中肥胖是PCOS最常见的特征[10]。肥胖是一个威胁当今人类健康的全球性问题,越来越多的研究显示肥胖对疾病的治疗将造成严重阻碍[11-12]。
本研究对不同BMI的PCOS患者的胰岛素抵抗程度进行调查,探讨其对围产结局的影响,为临床制定干预策略提供参考依據,更好地改善母婴结局。结果显示,肥胖组与非肥胖组的FPG及服糖后1、2 h血糖水平、FINS、HOMA-IR均高于对照组,且肥胖组上述指标均高于非肥胖组,差异均有统计学意义(P<0.05),表明PCOS患者胰岛素抵抗普遍存在,而肥胖PCOS患者的胰岛素抵抗相对严重。主要原因在于肥胖患者脂肪细胞内脂肪动员的限速酶-激素敏感性甘油三酯脂肪酶活性增加,使胰岛素效能下降,合成甘油三酯增加,进而产生严重的胰岛素抵抗[13-15],这也提示需要对肥胖患者进行血脂方面的干预[16]。本研究结果显示,肥胖组与非肥胖组的阴道顺产率均低于对照组、剖宫产率均高于对照组,且肥胖组阴道顺产率低于非肥胖组、剖宫产率高于非肥胖组,差异均有统计学意义(P<0.05);肥胖组与非肥胖组妊娠并发症发生率、巨大儿发生率均高于对照组,且肥胖组均高于非肥胖组,差异均有统计学意义(P<0.05)。结果提示,超重会对围生期结局产生不利影响,并且BMI过高的患者脂肪增加会导致患者乳酸、游离脂肪酸等相关代谢产物增加,从而引起患者的胰岛素抵抗,增加外周血管压力,导致妊娠并发症,影响新生儿的健康[17-19]。
综上所述,PCOS患者孕期随着BMI的增加,对其胰岛素水平及围产结局都将造成不利影响,体重越高其妊娠风险越大,建议临床针对PCOS孕妇应从控制体重方面着手,尽可能保障母婴安全。
参考文献
[1]谢艳妮,王娈,马瑞欣.多囊卵巢综合征伴或不伴亚临床甲状腺功能减退症患者内分泌代谢指标差异研究[J].中华内分泌代谢杂志,2014,30(3):187-191.
[2]王慧春,习艳霞,刘慧文,等.体重指数对多囊卵巢综合征患者妊娠结局的影响[J].医学研究杂志,2016,45(7):150-152.
[3]余蓉,赵军招,林金菊,等.体重指数与多囊卵巢综合征对体外受精-胚胎移植治疗结局的影响[J].浙江医学,2011,33(12):1750-1752.
[4]洪宇,刘雯,赵晓苗,等.多囊卵巢综合征患者的血脂代谢异常及与胰岛素抵抗的关系分析[J].实用妇产科杂志,2012,28(3):230-233.
[5]王玮,滑天.体重指数对多囊卵巢综合征患者体外受精-胚胎移植妊娠结局的影响[J].中国妇幼保健,2014,29(22):3626-3628.
[6]吴良燕,刘玲娇,王珊,等.二甲双胍马来酸罗格列酮改善肥胖及非肥胖多囊卵巢综合征患者胰岛素抵抗及高雄激素血症[J].中华内分泌代谢杂志,2014,30(12):1092-1096.
[7]牛志宏,吴丹丹,谷瑞环,等.多囊卵巢综合征患者体重指数与卵泡液氧化应激指标的相关研究[J].中华内分泌代谢杂志,2012,28(8):627-630.
[8] Xiao-ming PAN,Zhong LIN,Nan LI,et al.Effects of body mass index on the outcomes of in vitro fertilization in Chinese patients with polycystic ovary syndrome:a retrospective cohort study[J].Journal of Zhejiang University-Science B(Biomedicine & Biotechnology),2018,19(6):490-496.
[9]何冰,萬里凯,谭卫红,等.不孕症非肥胖型与肥胖型多囊卵巢综合征肥胖指标对比研究[J].实用妇产科杂志,2013,29(10):781-784.
[10]陶弢,刘伟,赵爱民,等.不同表型多囊卵巢综合征患者代谢综合征患病特点及风险研究[J].中华内分泌代谢杂志,2013,29(3):200-205.
[11]王哲蔚,徐韶华,孙莉,等.成年妇女体重增加速度与多囊卵巢综合征发病关系的研究[J].生殖医学杂志,2017,26(11):1136-1141.
[12]陈素珠,吴春红.多囊卵巢综合征患者相关指标与体重的相关性分析[J].中国医刊,2015,50(6):82-84.
[13]彭真,张全,王丽娥,等.控制体重对肥胖型多囊卵巢综合征患者的疗效观察[J].生殖医学杂志,2016,25(11):992-997.
[14]张荔,戴咏梅.多囊卵巢综合征患者孕早中期体重增加与妊娠期糖尿病的关系[J].江苏医药,2017,43(14):1044-1045.
[15]李萍,李玉华,李莹莹,等.多囊卵巢综合征患者诊治过程中的膳食调控及体重管理[J].中国妇幼保健,2015,30(21):3633-3636.
[16]李昱川.多囊卵巢综合征患者脂代谢紊乱与体重、胰岛素抵抗和雄激素水平的关系[J].中国妇幼保健,2014,29(3):354-356.
[17]夏舟岚,马英英,陆月红,等.不同体重的多囊卵巢综合征者伴发代谢综合征的相关因素和预测指标[J].中华全科医学,2015,13(2):230-231,249,341.
[18]刘盼,赵敏英,郭丽娜,等.评估减重对多囊卵巢综合征患者宫腔内人工授精成功率的影响[J].国际生殖健康/计划生育杂志,2018,37(4):273-276,296.
[19]王亚平,陈蓉,林守清,等.不同年龄段和不同体重指数的PCOS患者特征分析[J].生殖医学杂志,2015,24(3):208-213.
