院前急救中连续胸外按压与间断胸外按压临床效果与生存预后的比较
2018-09-06丰建胜楼炳恒
丰建胜,楼炳恒,陈 毓
衢州市人民医院急诊科,浙江衢州 324000
在标准心肺复苏(cardiopulmonary resuscitation,CPR)中[1],连续胸外心脏按压(continuous chest compressions,CCP)维持血流量,人工通气维持氧气供给,直至患者自主循环恢复(recovery of spontaneous circulation,ROSC)。实际院前抢救时,胸外按压的连续性常被人工通气、除颤等频繁打断[2]。有研究认为,与间断胸外按压 (interrupt chest compressions,ICP)的患者相比较,CCP的患者有更高的生存率[3- 4]。对心脏骤停模型进行ICP,与CCP患者相比较,生存率下降[5]。2015年美国心脏学会(American Heart Association,AHA)指南中重申,建议施救者尽可能减少胸外按压中断的时间和次数[6]。2015年,有报道与ICP患者相比,CCP患者尽管有更高的胸外按压比例,但并未取得更高的存活率[7]。这项结果与2015年AHA指南及先前的研究结果相悖。因此,对于院外心跳骤停患者,人工胸外按压是否最好方式的选择,需要进一步研究证实。本研究主要探讨院外心跳骤停患者行ICP与CCP的临床效果与生存预后。
资料和方法
一般资料采用回顾性研究,选取本院2014年1月至2017年1月院前急救中需急诊医师心肺复苏的非外伤性心跳骤停患者114例。将进行CCP的患者纳入CCP组,将进行ICP的患者纳入ICP组。本研究经本院医学伦理委员会批准。
患者的入选与排除标准入选标准:在院前急救中,纳入年龄>18岁,需急诊医师心肺复苏的非外伤性心跳骤停患者。排除标准:外伤性心跳骤停;窒息性心跳骤停;大出血患者;CPR前行机械胸外按压患者;怀孕患者。
CPR模式CCP组患者被接受连续性胸外按压及非同步正压通气,按压频率>100次/min,通气频率约10次/min。ICP组患者被接受间断按压及人工通气,频率为30次胸外按压:2次通气,按压后5 s内需给予通气。
观察指标随访两组患者的临床结果:包括转移到医院的人数、住院人数、ROSC人数、ROSC时间、复苏成功率、出院存活人数。次要观察结果包括神经功能恢复情况。同时记录两组患者的治疗经过,包括到达急救点至CPR启动时间、CPR持续时间、电除颤次数、送往医院前气道建立人数、气管插管时间、胸外按压分数(chest compression fraction,CCF)、每分钟按压停顿次数、每分钟按压频率、各种急救药物的使用情况。神经功能预后情况通常采用改良Rankin量表(modified Rankin scale,mRS)评分,mRS评分总分7分,从0分(无症状)到6分(死亡)。评分≤3分代表神经功能预后较好,轻度残障;4~5分代表重度残障;6分代表死亡;ROSC标准:非按压情况下,可以触及患者大动脉搏动,不论心律等其他条件如何。CCF:指复苏时心脏按压占用的时间与其他抢救内容所占时间的比值。
实施CPR医师的胜任力和均质性培训实施CPR 的医护人员均拥有《心肺复苏合格证》、《急诊上岗从业人员培训证书》,并熟练掌握 CPR 技术。
资料采集体格检查、医嘱的下达、病情的观察、处置结果等各项患者信息均人工输入。数据从原材料中提取,包括出诊派出单、医护人员的出诊记录、院前现场心肺复苏者的急救资料记录、患者的护理记录、院内记录。心电图的保存:心电图上注明患者姓名、性别、年龄、血压等,回到急救中心后对心电图进行扫描,且与电子病历一起保存,以便以后随时查对。
质量监控两种CPR的轮替方式都需要1名护士马上对心肺复苏的数据进行分析记录,研究现场的协调员审核数据的准确性及CRP操作的规范性,操作不规范、数据不准确不被纳入本研究。这个步骤遵照美国2015年AHA急救指南。
统计学处理采用SPSS 19.0统计软件对数据进行分析,均数±标准差表示正态分布资料,t检验计算计量资料,χ2检验计算计数资料;中位数及四分位间距表示偏态分布的资料,并采用秩合检验。P<0.05为差异有统计学意义。
结 果
一般情况纳入134例患者,排除20例(11例为外伤性心跳骤停患者、6例为窒息性心跳骤停患者、1例怀孕者、1例大出血、1例CPR前行机械胸外按压)。最终纳入114例心跳骤停患者,其中男性73例、女性41例,CCP组70例、ICP组44例,2组基线资料均衡,具有可比性(表1)。
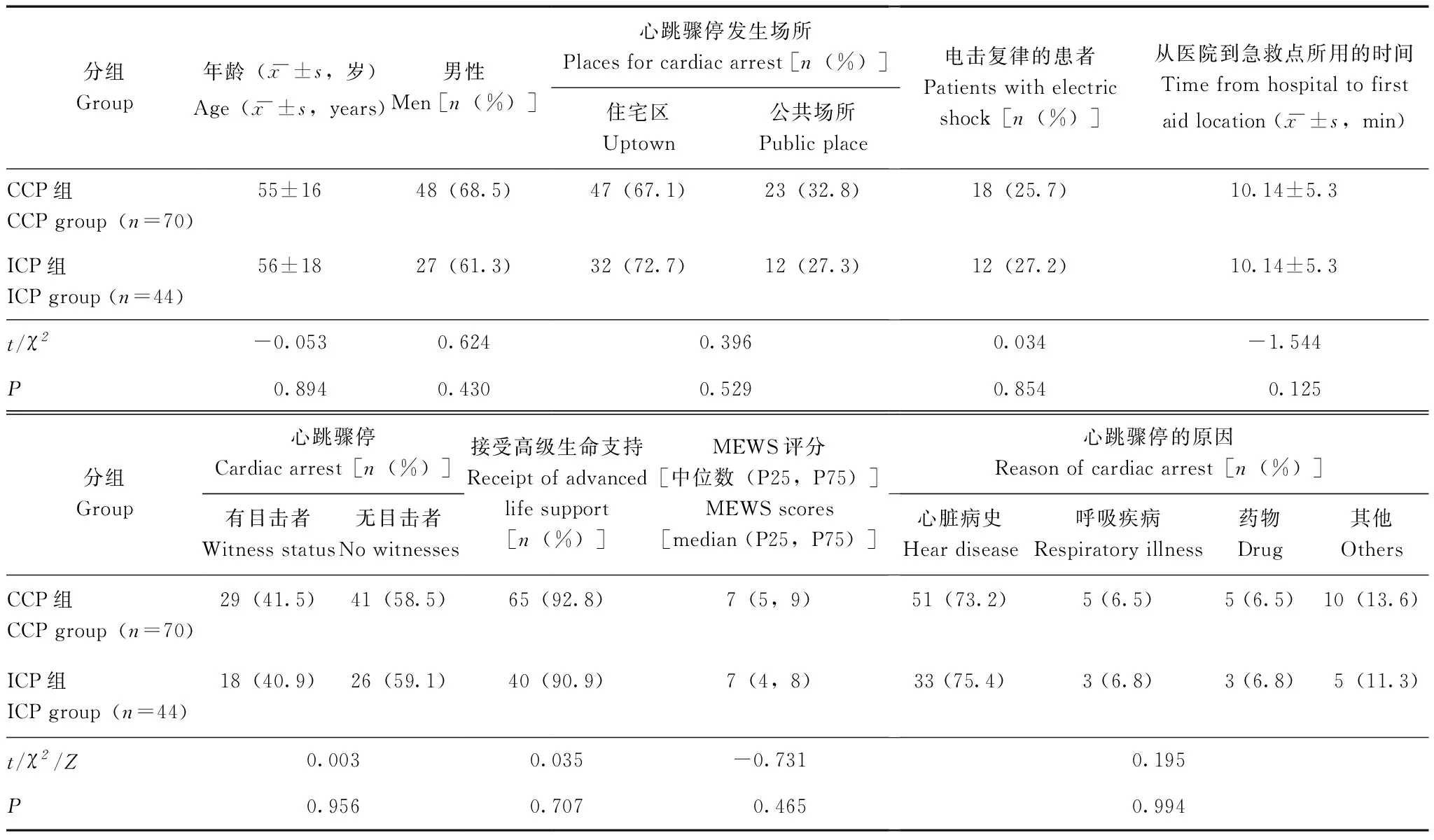
表 1 CCP组与 ICP组的一般基线特征Table 1 General baseline characteristics of CCP group and ICP group
CCP:连续胸外按压;ICP:间断胸外按压;MEWS:改良早期预警评分
CCP:continuous chest compressions;ICP:interrupt chest compressions;MEWS:modified early warning score
治疗经过CCP组患者的CCF较 ICP组高(t=9.868,P=0.000),CCP组每分钟按压停顿次数较ICP组少(t=-10.669,P=0.000)。两组患者到达急救点至CPR启动时间、CPR持续时间、电除颤次数、送往医院前气道建立人数、气管插管时间、每分钟按压频率、各种急救药物的使用情况等差异无统计学意义(P均>0.05)(表2)。
临床结果相比ICP组,CCP组转移到医院的患者更少(χ2=0.198,P=0.032);自主循环的恢复患者更少(χ2=0.191,P=0.038);复苏成功率更低(χ2=4.470,P=0.029),出院存活人数更少(χ2=0.487,P=0.034)。两组患者ROSC时间、1个月存活人数、半年存活人数、神经功能预后情况差异无统计学意义(P均>0.05)(表3)。存活的患者中,2例为ST段抬高性心肌梗死患者、1例为风湿性心脏病患者、2例为非ST段抬高性心肌梗死、1例为扩张性心肌病患者。
多因素COX回归分析以在出院后180 d内死亡为因变量(存活为0、死亡为1),以患者最初体温(按连续变量)、年龄(按连续变量)、心跳骤停至施行CPR间隔的时间(按连续变量)、从施行CPR至自主循环恢复间隔的时间(按连续变量)、是否使用肾上腺素(0=否,1=是)、是否有角膜及瞳孔反射(0=无,1=有)、是否有咳嗽反射(0=无,1=有)、是否有自主呼吸(0=无,1=有)、血乳酸水平(按连续变量)、血pH值(按连续变量)、是否ST段抬高性心肌梗死(0=否,1=是)、是否格拉斯哥评分(Glasgow Coma Scale,GCS)等于1分(0=超过1分,1=等于1分)为自变量,出院后180 d内是否死亡为因变量(0=存活,1=死亡)作多因素Cox回归分析。结果显示从心跳骤停到CPR时间每增加1 min,患者出院后180 d内死亡风险增加4.7%(HR=1.047,95%CI=1.003 ~1.093,P=0.034),从CPR到ROSC间隔的时间每增加1 min,患者出院后180 d内死亡风险增加2.1%(HR=1.021,95%CI=1.003~1.038,P=0.020),GCS等于1分的患者比GCS大于1分的患者出院后180 d内死亡风险增加55.1%(HR=1.551,95%CI=1.022~2.355,P=0.039),表明从心跳骤停到CPR的时间越长,从CPR到自主循环恢复时间越长,GCS 1分是患者出院后180 d内死亡的独立危险因素(表4)。
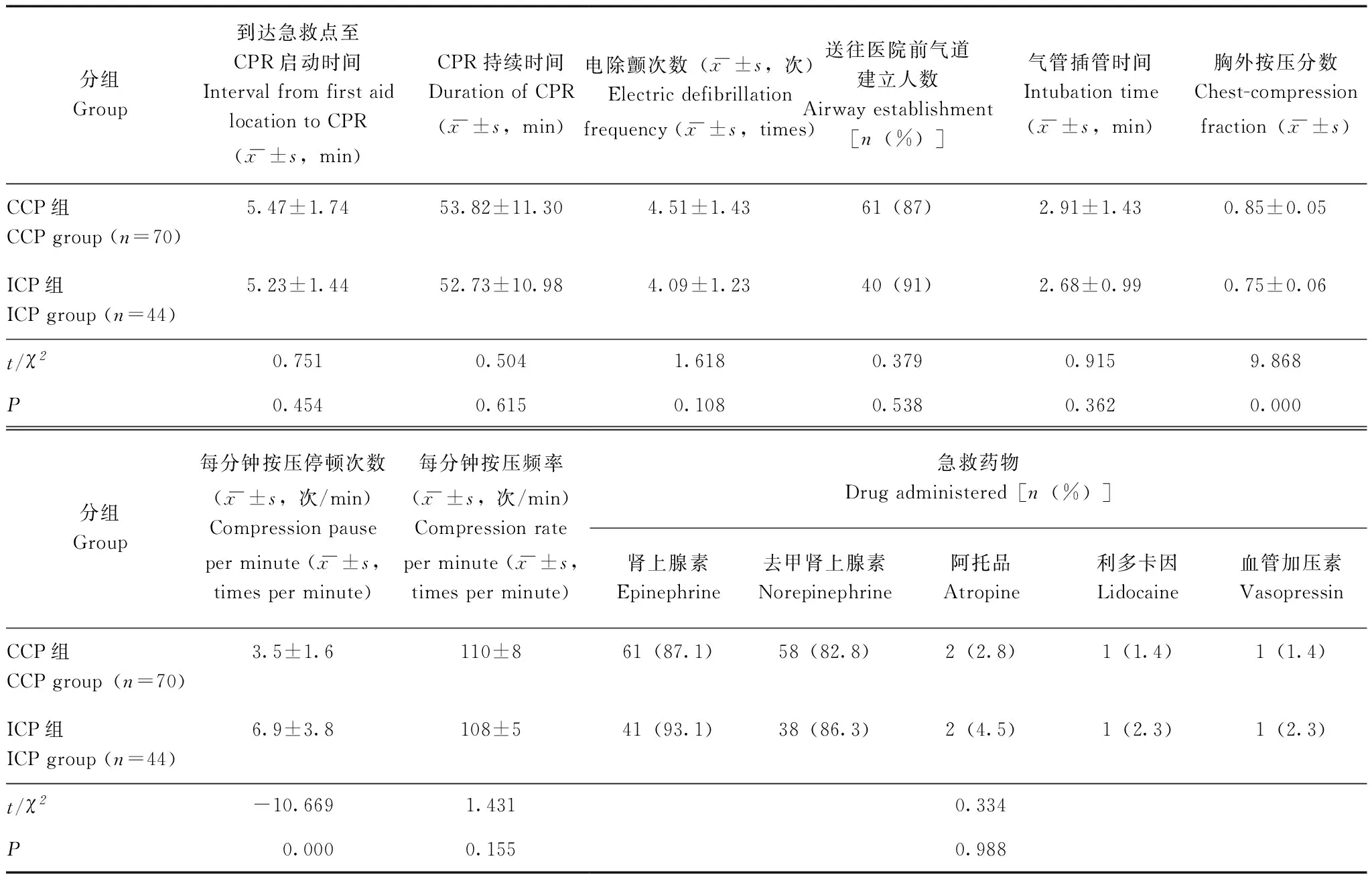
表 2 CCP组与 ICP组治疗经过比较Table 2 Comparison of treatments between CCP group and ICP group
CPR:心肺复苏术
CPR:cardiopulmonary resuscitation
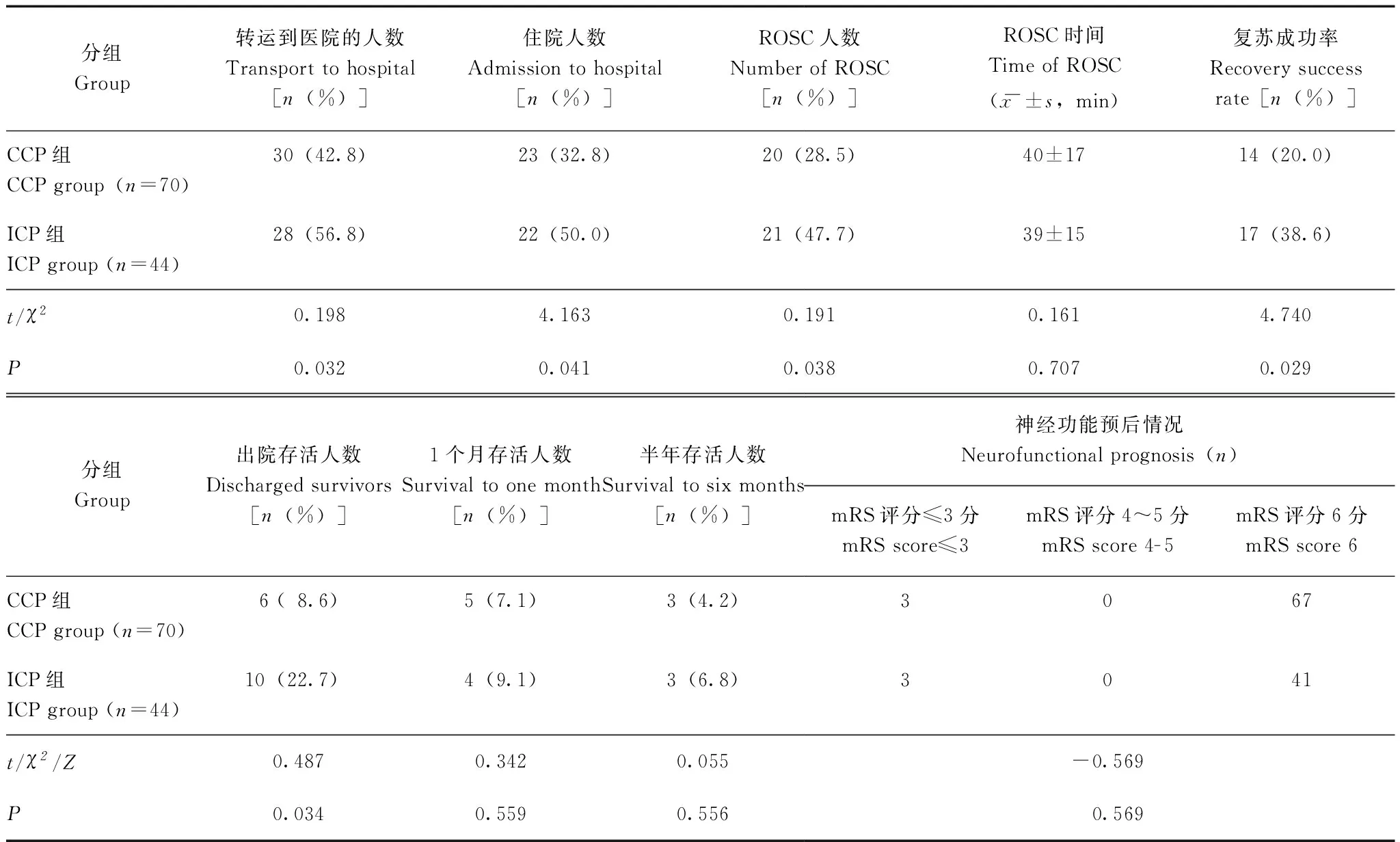
表 3 CCP组与 ICP组临床结果比较Table 3 Comparison of clinical results between CCP group and ICP group
ROSC:自主循环恢复;mRS:改良Rankin量表
ROSC:recovery of spontaneous circulation;mRS:modified Rankin scale
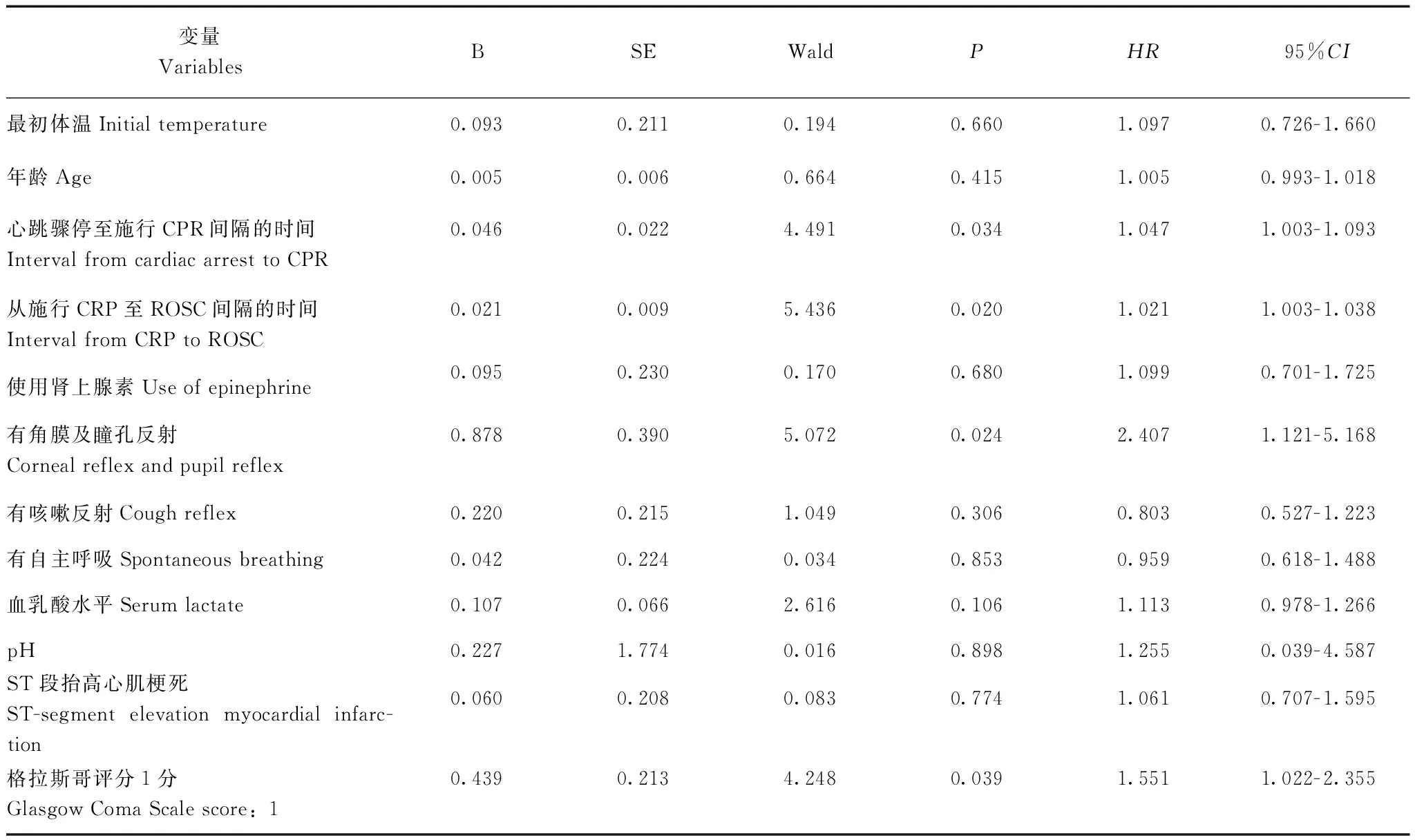
表 4 院外心跳骤停患者预后多因素Cox比例风险回归危险因素分析Table 4 Multivariate Cox proportional hazard regression analysis of independent prognostic factors for out-of-hospital cardiac arrest
讨 论
本研究显示相对于进行ICP的患者,进行CCP的患者 CCF更多、每分钟按压停顿次数、转移到医院人数、ROSC人数、复苏成功率、出院存活人数更少,而两组患者到达急救点至CPR启动时间、CPR持续时间、电除颤次数、送往医院前气道建立人数、气管插管时间、各种急救药物的使用情况、ROSC时间、1月存活人数、半年存活人数、神经功能预后之间差异均无统计学意义。可见CCP对院前急救患者的临床生存预后可能并不优于ICP。因此,本研究结果与先前大多数研究结果相悖。例如,先前研究认为,与进行ICP的患者相比,对心跳骤停患者进行CCP后,生存率更高[8- 9],而且2015年AHA指南提出,建议急诊医师尽可能减少胸外按压中断的次数。
从病理生理学理论上讲,频繁中断胸外按压,会减少冠脉灌注,减少心跳骤停患者的生存率,而CCP能够增加ROSC[3,10- 11]。然而,事实上,并未得出进行CCP患者的生存率会比进行ICP患者更高。经过深入分析,从CPR本身角度来讲,是否CCP在目前的研究中实施有效?因为急诊医师对患者实行CCP后,如果出现疲劳情况,也会导致患者死亡率增加[12- 13]。本研究两组胸外按压的频率似乎看上去都符合指南的要求。但是,急诊医师的疲劳可能出现在200个连续胸外按压以上,特别在胸外按压的末期。因此,更多胸外按压在细节上的数据需要记录,评估急诊医师是否疲劳;也有研究认为,相对于30∶2的ICP患者,非同步正压通气和CCP可能导致肺泡损害[3];考虑救护机构实施CPR时,每名急诊医师操作时差异较多,例如,早期肾上腺素的注射方法不一、正压通气方法不一、气管插管时间不一或者能减少房颤的次数不一,这些都可能对患者的生存结果造成干扰,形成混杂因素,因此,行连续胸外心脏按压的患者结局上的改善,是由于CPR各个程序上的改善,例如按压频率和深度、医疗体系的改善或者霍桑效应(意识到被观察而行为改变),而不是仅仅ICP导致患者结局上的改善[14- 16]。尽管混杂变量的影响,本研究最公平的解释为,可能CPR自身是罪魁祸首。
本研究为回顾性研究,有说法认为CCP组患者本身疾病可能更危重,致使120救护人员实行ICP。本研究认为,两组均只有质量合格的CPR才能纳入本研究,因此实施CPR的方式不会影响患者的生存预后;急救中心调度员会指派急救人员实施哪种类型CPR,因此更危重的患者不一定实施CCP;最后,临床上改良早期预警评分广泛用于病情严重程度的评估,本研究两组的改良早期预警评分比较无统计学意义,可以认为两组患者的病情严重程度相似,具有可比性。
本研究患者信息的获取及急救资料的保存大部分为手工书写,仍较落后。而在国外部分发达国家,院前急救采用信息化的运作已形成一套相对完善的模式。国内近两年对院前急救中的病例管理提出过一些比较先进的构想,例如,某武警部队设计一套管理系统,涵盖信息采集与录入、信息平台、呼叫系统、急救数据等几部分[17],这样就明显地提高了救援工作效率及救治成功率。因此,将来院前急救电子病历信息化是大势所趋。
有研究认为,年龄、自主循环恢复时间等与患者生存预后独立相关[18- 23]。本研究表明,从心跳骤停到CPR的时间间隔越长、从CPR到ROSC的时间间隔越长、GCS评分1分是患者长期预后的危险因素。肾上腺素在复苏中的作用存在争议,然而目前最新的Meta分析指出,没有发现它在复苏中的好处[24],本研究结论与Meta结论一致,因此,抢救时不仅需争分夺秒紧急复苏,而且院前急救的生存预后与多种因素具有相关性,临床医师需对这些相关因素给予高度重视和干预,以提高院前急救的质量和最终生存预后。
本研究显示ST段抬高型心肌梗死与心跳骤停患者半年预后无相关性。另有研究对心跳骤停患者30 d、1年的生存预后进行生存分析,纳入48 748例ST段抬高性心肌梗死患者,调整协变量后,发现对于超过30 d的心跳骤停患者,ST段抬高型心肌梗死和患者的死亡率无相关性(HR=0.95,95%CI=0.79~1.14,P=0.596),最后,作者认为,ST段抬高型心肌梗死病史对心跳骤停患者的长期预后没有影响[25],与本研究结论相一致。
本研究有一些局限性。CCF值的差异、目标体温管理、早期冠脉造影术,都可能和院外的心跳骤停的结局相关。笔者对这些数据都没有跟踪随访,这些数据也可能影响两组患者的生存率。到目前为止,仍没有一个大样本、随机对照研究探讨胸外按压是最好方式,因此,保持开放的心态、使用新的方法策略探讨胸外按压是当务之急。
