全胸腔镜肺叶切除术对早期非小细胞肺癌患者miR-25、miR-29A、miR-126及T淋巴细胞亚群的影响
2024-02-23韩凯丽张玉珠
赵 芳 韩凯丽 张玉珠
作者单位:450000 郑州大学第一附属医院
非小细胞肺癌(NSCLC)占肺癌的75%~80%,具有发病率高及病死率高等特点,临床因技术予以有效的治疗。现阶段,临床对于早期NSCLC多主张进行手术治疗,开胸手术是治疗NSCLC的传统方法,可有效将癌灶清除,稳定患者病情,但手术创伤较大,对患者术后恢复不利[1]。胸腔镜具有微创性,可有效减轻机体的应激反应,降低出血量,减少术后并发症的发生[2]。相关研究发现,全胸腔镜肺叶切除术(VATS)在NSCLC患者的治疗中可获得与开胸手术相同的效果[3]。但关于全胸腔镜手术对NSCLC患者血浆微小核糖核(miR)指标的报道相对较少,还有待进一步研究。基于此,本研究对胸腔镜肺叶切除术在NSCL治疗中的具体效果进行探讨。现报告如下。
1 资料与方法
1.1 一般资料
采用随机数字表法将2020年1月至2021年1月医院收治的NSCLC患者80例分为2组,各40例。研究经医院医学伦理委员会批准。观察组中男性28例,女性12例;年龄38~65岁,平均年龄(53.45±5.69)岁;鳞癌12例,腺癌22例,其他6例;左侧23例,右侧17例;临床分期:ⅠA期17例,ⅠB期23例;体重指数18.7~27.7 kg/m2,平均体重指数(23.33±1.57)kg/m2。对照组中男性25例,女性15例;年龄37~66岁,平均年龄(53.57±5.73)岁;鳞癌13例,腺癌23例,其他4例;左侧26例,右侧14例;临床分期:ⅠA期15例,ⅠB期25例;体重指数18.6~27.7 kg/m2,平均体重指数(23.29±1.60)kg/m2。比较两组一般资料(P>0.05),研究有可比性。患者及家属均知晓本研究方案,并签署知情同意书。
1.2 入选标准
(1)纳入标准:符合《中华医学会肺癌临床诊疗指南(2018版)》[4]NSCLC的诊断标准,且经病理检查确诊;具有手术指征;预计生存期>3个月。(2)排除标准:合并严重脏器功能原发疾病;妊娠期哺乳期妇女;合并其他部位恶性肿瘤;凝血功能障碍;有既往精神疾病史;既往胸腹部手术史;合并心血管疾病;存在急慢性感染。
1.3 方法
对照组采用开胸手术:患者取健侧卧位,气管插管静脉复合麻醉后,作切口(15~20 cm)在患者的第5或6肋间,对组织进行钝性分离,仔细对病灶范围、大小及周围情况进行探查,对支气管、肺静脉、动脉分支进行游离,常规处理肺动静脉分支及不全肺裂,闭合器闭合支气管,将肺叶的病变组织切除,彻底清除肺门及纵膈淋巴结,常规止血,放置引流管,缝合。观察组采用VATS:气管插管静脉复合麻醉后,患者取健侧卧位,作切口(1.0~1.5 cm)在腋中线第7或8肋间,作为观察孔,在锁骨中线与腋前线第4或5肋间作切口(3~4 cm),作为主操作孔,作切口(1~2 cm)在腋后线第7肋间,作为副操作孔,置入胸腔镜及相关器械,探查胸腔情况,分离胸腔粘连及不全叶裂,游离肺静脉、支气管及肺动脉,采用内镜直线切开器将癌变的组织切除,经标本袋取出切除组织,左肺对第5、6、7、8、9、10、11组淋巴结进行清扫,右肺对第2、3A、4、7、8、9、10、11组淋巴结清扫,对胸腔进行冲洗,并进行止血操作,确认无出血及漏气后,放置引流管,关闭切口。
1.4 观察指标
(1)围术期指标:统计两组手术时间、淋巴结清扫数目、术中出血量、术后引流量及住院时间。(2)血浆miR相关指标:术前及术后1 d时,采集患者的空腹静脉血5 mL,分离获得血细胞后,采用美国ABI公司生产的ABI 7500实时荧光定量PCR仪测定miR-25、miR-29A及miR-126相对表达量。(3)免疫功能:术前及术后1 d时,采用美国贝克曼库尔特公司生产的流式细胞仪测定CD3+、CD4+、CD8+、CD4+/CD8+水平。(4)预后:术后每1个月对患者进行随访,6个月后每3个月对患者随访1次,以月为单位记录两组无进展生存期及总生存情况。
1.5 统计学方法
2 结果
2.1 围术期指标
观察组住院时间短于对照组,术后引流量及术中出血量均少于对照组,有统计学差异(P<0.05);两组淋巴结清扫数目、手术时间比较,无统计学差异(P>0.05),见表1。

表1 两组围术期指标比较
2.2 血浆miR相关指标
术前两组miR-25、miR-29A、miR-126水平比较,无统计学差异(P>0.05);两组术后miR-25、miR-29A、miR-126水平均较术前升高,且观察组高于对照组,有统计学差异(P<0.05),见表2。

表2 两组血浆miR相关指标比较
2.3 免疫功能
术前两组CD3+、CD4+、CD8+、CD4+/CD8+水平比较,无统计学差异(P>0.05);两组术后CD3+、CD4+、CD4+/CD8+水平均较术前降低,但观察组高于对照组,两组CD8+水平均较术前升高,但观察组低于对照组,有统计学差异(P<0.05),见表3。

表3 两组免疫功能比较
2.4 预后情况
随访1年 两组无进展生存期及总生存期比较,无统计学差异(P>0.05),见表4。两组无进展生存期及总生存期的生存函数见图1、2。
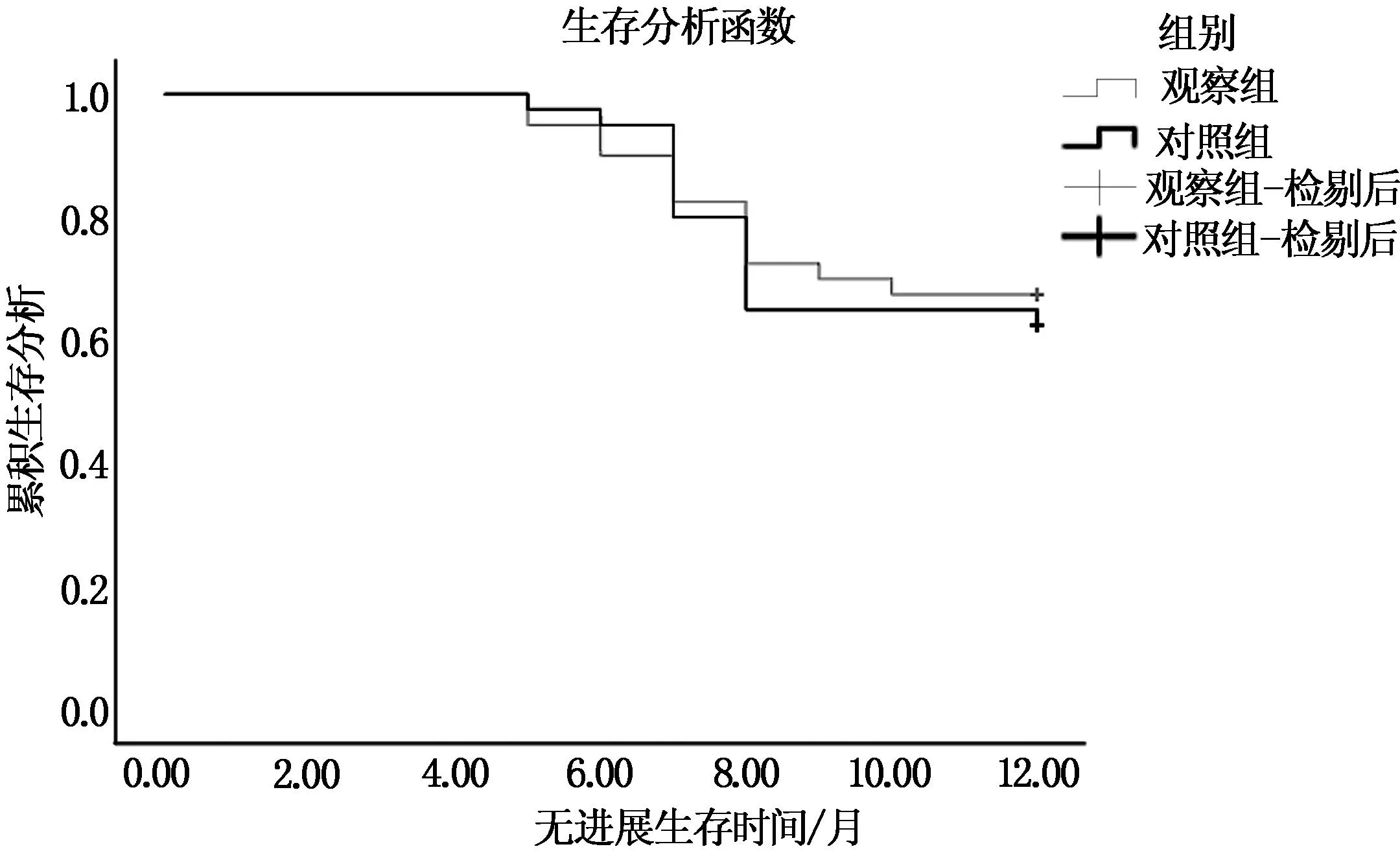
图1 两组无进展生存期的Kaplan-Meier曲线比较
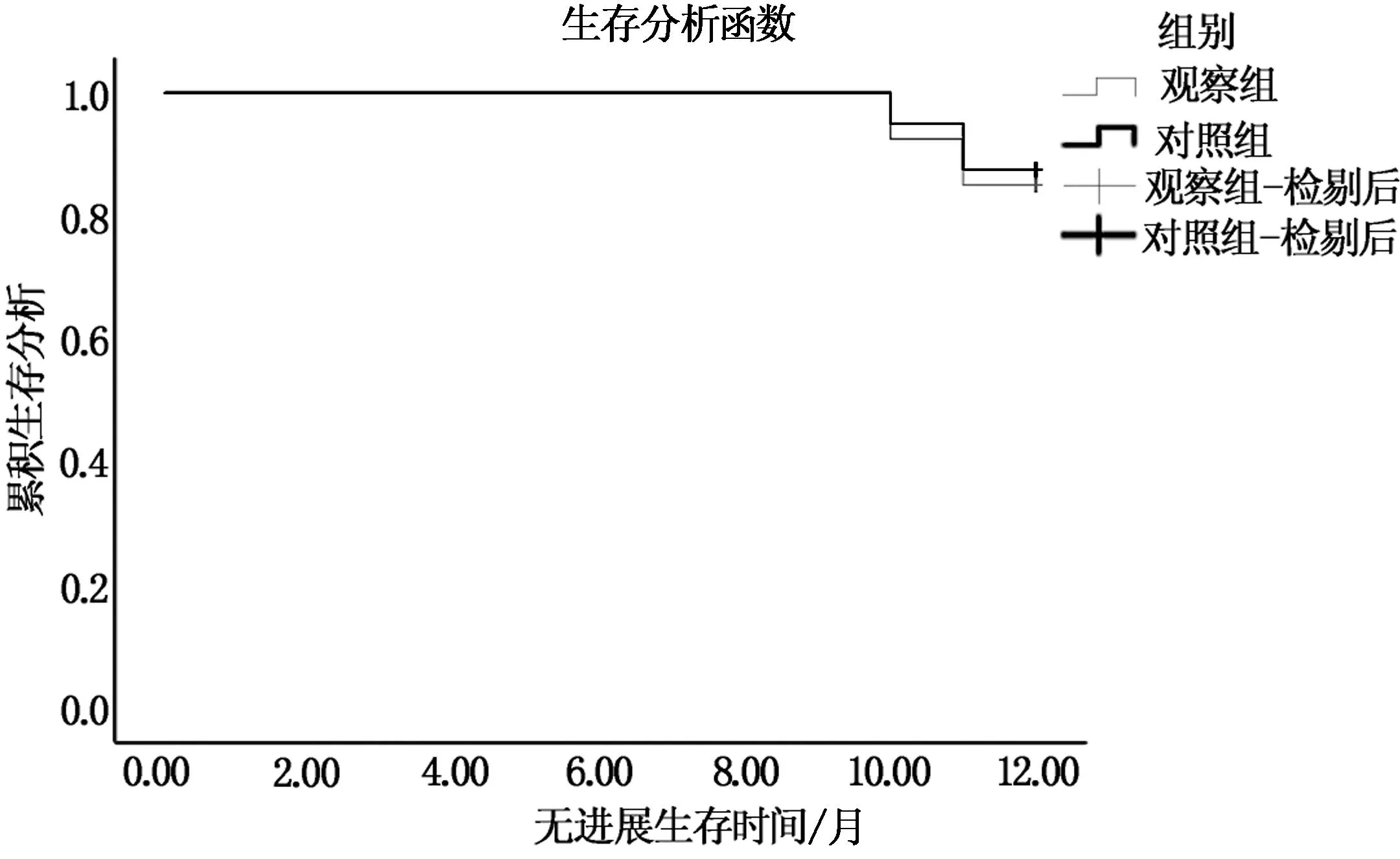
图2 两组总生存期的Kaplan-Meier曲线比较

表4 两组无进展生存期及总生存期比较月)
3 讨论
NSCLC的恶性程度较高,且易通过侵犯胸膜进行转移,且转移速度较快,严重威胁患者的生命安全[5]。现阶段,临床治疗早期NSCLC的原则是尽量将癌灶清除,彻底的对纵膈淋巴结进行清扫,并最大限度保留健康的肺部组织[6]。开胸手术是既往临床治疗NSCLC的常用方法,可有效将癌灶清除,并进行淋巴结清扫。但开胸手术的切口大,术中广泛性剥离对患者的损伤较为严重,并发症多,不利于患者术后恢复[7]。
随着微创技术的发展,胸腔镜手术在肺癌治疗中得到广泛应用。本研究结果显示,观察组住院时间均短于对照组,术后引流量及术中出血量均少于对照组,术后CD3+、CD4+、CD4+/CD8+水平低于对照组,CD8+水平高于对照组,而两组手术时间、淋巴结清扫数目、总生存期及无进展生存期比较无统计学差异,说明在早期NSCLC患者行VATS治疗可获得与开胸手术相当的效果,并具有出血量少、术后恢复快、对免疫功能影响小等优势。其原因为VATS在胸腔镜下进行手术操作,可有效将手术视野放大,在无死角情况下进行手术操作,对正常肺组织造成的损伤较小。同时胸腔镜可对胸腔内的情况进行观察,提高术中操作精细化,减少术中损伤,且胸腔镜手术切口较小,操作简单,无需将肋骨切断,可降低术后并发症发生风险,有利于患者术后恢复,缩短住院时间[8-9]。全胸腔镜下手术操作精准性更高,可充分进行淋巴结组织清扫,并可尽可能保留肺组织,减少手术创伤,故对患者免疫功能影响较小[10]。
NSCLC的发病机制复杂,涉及一些列抑癌基因和癌基因的缺失表达或过表达,而miR参与这一过程。其中miR-25可作为抑癌基因,在肺癌的发生发展中起到重要作用;miR-126通过参与磷酸化修饰、蛋白合成、发育等途径调控NSCLC;而miR-29A在多数肿瘤患者中异常表达,与不同类型的肺癌的发生及发展相关[11-12]。本研究结果显示,观察组术后miR-25、miR-29A、miR-126水平均高于对照组,说明VATS可有效调节早期NSCLC患者的血浆miR-25、miR-29A、miR-126水平。相关研究指出,手术将肿瘤组织切除后,可促使癌细胞溶解、死亡,而癌细胞内的miR可释放至周围微环境,导致血浆miR表达水平升高[13]。VATS造成的围术期创伤应激反应较小,残余癌细胞溶解、死亡较为彻底,故血浆miR-25、miR-29A、miR-126的表达水平更高[14]。
综上所述,VATS治疗早期NSCLC获得的疗效及生存情况与开胸手术相当,可有效调节血浆miR相关指标水平,且具有出血量少、对免疫功能影响小、术后恢复快等优势。
