甲状腺恶性结节包膜接触面积与颈部淋巴结转移的相关性研究
2022-11-28范颖升孙希希蒋孝鸣柴佳园
范颖升 姚 蓝 孙希希 蒋孝鸣 柴佳园 黄 斌
1.海盐县人民医院超声医学科,浙江海盐 314300;2.浙江大学医学院附属浙江医院超声医学科,浙江杭州 310013
近年来随着超声仪器设备分辨率和诊断技术的不断提高及甲状腺超声引导下针吸活检技术的开展,甲状腺恶性结节的检出率逐年增高[1]。目前临床甲状腺恶性结节发病率高达5%~10%[2-4]。大部分甲状腺恶性结节预后良好,但临床上对其手术治疗方案仍存在争议[5]。超声是甲状腺恶性结节的首选检查,但其对颈部淋巴结转移的检出率不高[6],特别是Ⅵ区淋巴结,存在较高的假阴性率。文献报道常规术前超声检查中央区淋巴结的漏诊率达50%以上[7],部分甲状腺恶性结节术前超声未发现颈部淋巴结转移,但术后病理发现存在颈部淋巴结转移。颈部淋巴结转移是甲状腺癌恶性复发的独立危险因素[8],也是术前分期的重要标准之一。术前了解颈部淋巴结转移情况,对临床手术方案的制定及预后判断有重要临床价值。研究表明,肿瘤大小、有无包膜侵犯与中央区淋巴结转移相关[9]。本研究通过回顾性分析甲状腺恶性结节术前超声影像资料,探讨结节不同包膜接触面积与颈部淋巴结转移的相关性,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2020 年5 月至2022 年3 月于浙江大学医学院附属浙江医院行甲状腺恶性结节手术的115 例患者的临床资料。纳入标准:术前患者均行甲状腺常规超声检查,仅发现单个结节且甲状腺影像报告和数据系统(thyroid imaging reporting and data system,TI-RADS)分类4a 及以上,术后病理证实只有单个恶性结节。排除标准:术后病理证实患者甲状腺恶性结节数量>1 个。其中男29 例,女86 例;年龄21~75 岁,平均(41±11)岁;术后病理:甲状腺乳头状癌113 例,髓样癌2 例,滤泡癌0 例。本研究经浙江大学医学院附属浙江医院医学伦理委员会批准[批件号:2022 临审第(97K)号]。
1.2 仪器与方法
采用GE Logiq E9、Philips IU 22、迈瑞及开立等型号的超声诊断仪,线阵高频探头,频率7~15MHz。患者取仰卧位,头后仰,充分暴露颈部,对甲状腺行横切面及纵切面连续扫查,对结节重点扫查,测量结节大小,准确描述结节位置,对颈部各区淋巴结重点扫查,观察可疑淋巴结的形态与特征,结节与包膜的关系,通过影像归档和通信系统(picture archiving and communication systems,PACS)计算结节与包膜的接触面积。每例患者均由主治及以上的超声科医生检查,然后由2 名主治及以上的超声科医生分析得出结论。最后以手术病理结果作为判定颈部淋巴结转移的金标准。
1.3 分组标准
依据结节与相邻甲状腺包膜间有无正常甲状腺组织判定结节与包膜间的关系,结节与包膜间无正常甲状腺组织判定为与包膜有接触,相邻包膜连续性中断为破坏甲状腺包膜,在结节与包膜接触的最大切面判断与包膜的接触面积。通过PACS 分别测量结节最大径、结节与甲状腺包膜接触面最大径并计算结节与包膜接触面积[10]。根据结节与包膜的接触面积,将患者分为5 组:A 组,结节未接触甲状腺包膜;B 组,结节与相邻的甲状腺包膜密切接触面积<25%;C 组,结节与相邻的甲状腺包膜密切接触面积≥25%但<50%;D 组,结节与相邻的甲状腺包膜密切接触面积≥50%,但未破坏相邻的甲状腺包膜;E 组,结节破坏相邻的甲状腺包膜,见图1。

图1 甲状腺结节与包膜接触面积的关系
1.4 统计学方法
采用SPSS 21.0 软件对数据进行统计分析。计数资料以例数(百分率)[n(%)]表示,组间比较采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 甲状腺恶性结节包膜接触与颈部淋巴结转移的关系
115 例患者中,甲状腺恶性结节与包膜接触93例;甲状腺恶性结节与包膜接触患者的颈部淋巴结转移率显著高于结节未与包膜接触者(P<0.001),见表1。

表1 甲状腺恶性结节包膜接触与颈部淋巴结转移的关系[n(%)]
2.2 甲状腺恶性结节不同包膜接触面积与颈部淋巴结转移的关系
甲状腺恶性结节不同包膜接触面积的患者颈部淋巴结转移率比较差异有统计学意义(P<0.001),见表2。
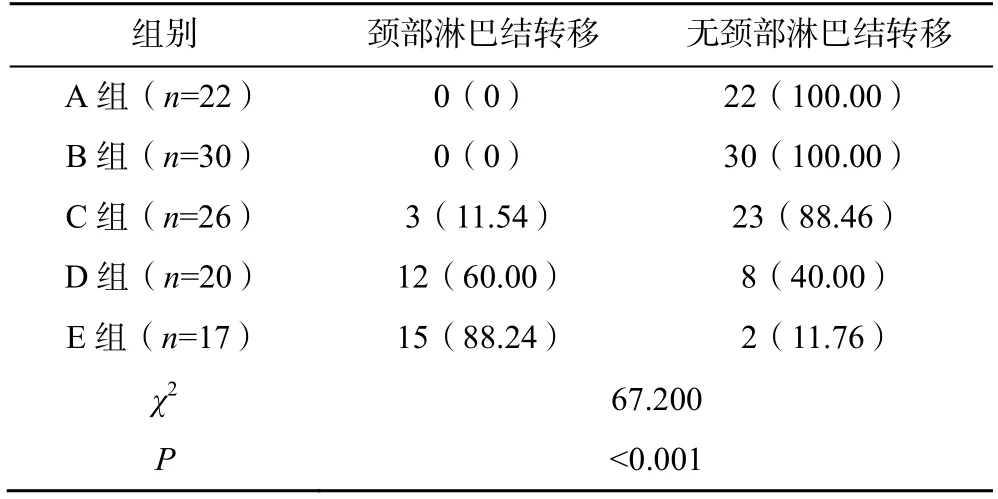
表2 甲状腺恶性结节不同包膜接触面积与颈部淋巴结转移的关系分析[n(%)]
2.3 与包膜接触的甲状腺恶性结节的临床特征与颈部淋巴结转移的关系
颈部淋巴结转移患者结节最大径>1cm 的比例显著高于无颈部淋巴结转移者(P<0.05);不同位置与包膜接触的甲状腺恶性结节的颈部淋巴结转移率比较,差异无统计学意义(P>0.05),见表3。

表3 与包膜接触的甲状腺恶性结节的临床特征与颈部淋巴结转移的关系[n(%)]
3 讨论
随着近年来超声技术的提高及人们保健意识的增强,甲状腺癌的检出率越来越高。甲状腺癌以年轻女性为主,50%以上为甲状腺乳头状癌[5]。甲状腺癌是一种恶性程度较低的肿瘤,预后大多良好。但出现包膜侵犯及颈部淋巴结转移的患者,预后较差,复发及远处转移的概率明显高于其他患者[11]。因此,术前预测颈部淋巴结转移风险的高低,对外科医生选择治疗方案具有重要的临床意义。姚金鹏等[10]研究显示,超声诊断颈部淋巴结转移的敏感度低,特异性高,其中超声诊断中央区淋巴结转移的敏感度显著低于颈侧部淋巴结转移。有文献报道,甲状腺恶性结节颈部淋巴结转移,Ⅵ区高达51.2%,其次为Ⅲ区和Ⅳ区[12]。目前对甲状腺恶性结节大小、纵横比、钙化类型、病理类型、包膜破坏等因素与颈部淋巴结转移相关性的研究较多,但结节包膜接触面积与颈部淋巴结转移的相关性研究较少。随着超声技术的不断改进,图像分辨率得到极大提高,使得清晰测量结节与包膜的接触面积成为可能。本研究通过回顾性分析115 例经手术病理证实的甲状腺恶性结节患者的术前超声影像资料,分析甲状腺恶性结节不同包膜接触面积与颈部淋巴结转移的相关性,为外科医生术前甲状腺癌分期及手术方案的选择提供参考。
张立等[9]认为有无包膜侵犯是影响颈部淋巴结转移的首要因素。本研究发现结节与包膜接触,则发生颈部淋巴结转移的概率显著升高,证实甲状腺恶性结节有无包膜接触,与颈部淋巴结的转移具有相关性。本研究对照病理结果发现,甲状腺恶性结节包膜接触面积越大,发生颈部淋巴结转移的概率越高。同时本研究发现甲状腺恶性结节越大,结节包膜接触后,发生颈部淋巴结转移的概率越高,但结节所在部位与发生颈部淋巴结转移无相关性,与Wada 等[13]研究结果一致。
综上所述,甲状腺恶性结节包膜接触面积与颈部淋巴结转移具有相关性,包膜接触面积越大,发生颈部淋巴结转移的概率越高;甲状腺恶性结节越大,结节包膜接触后发生颈部淋巴结转移的概率越高。甲状腺恶性结节颈部淋巴结转移受多种因素影响,本研究纳入病例数较少,病理类型主要以甲状腺乳头状癌为主,且为单中心研究,今后将扩大样本量、增加病理类型,联合多中心研究进一步验证研究结论。
