血浆髓样细胞触发受体2联合终末期肝病模型评分对乙型肝炎病毒相关慢加急性肝衰竭患者近期预后的预测价值
2022-04-08柳梅亓敏丁雷郇娟韩永峰
柳梅 亓敏 丁雷 郇娟 韩永峰
山东第一医科大学附属济南人民医院感染科(济南 271100)
慢加急性肝衰竭是指肝功能在慢性肝疾病基础上短期内急性或亚急性失代偿,肝炎病毒尤其是乙型肝炎病毒为我国肝衰竭主要病因[1]。乙型肝炎病毒相关慢加急性肝衰竭(hepatitis B virus⁃acute⁃on⁃chronic liver failure,HBV⁃ACLF)占所有肝衰竭>70%,可在短期内导致多器官功能衰竭,早期评估其预后对指导临床治疗意义重大[2]。终末期肝病模型(model of end⁃stage liver disease,MELD)是肝病短期预后常用评估系统,但MELD 评分是基于酒精性肝病人群数据建立,关于其对HBV⁃ACLF 短期预后的评估价值尚存争议[3-4]。肝脏炎症损伤是肝衰竭发生发展重要机制之一[5]。髓样细胞触发受体2(triggering receptor expressed on myeloid cell 2,TREM⁃2)是一种跨膜糖蛋白,可负向调控免疫应答和炎症反应,在炎症反应过程中发挥重要作用[6]。PERUGORRIA 等[7]研究报道,TREM⁃2 在小鼠和人类肝损伤过程中上调,增加TREM⁃2 表达有助于抑制肝脏炎症损伤。但关于TREM⁃2 与HBV⁃ACLF 短期预后的关系尚无研究报道。本研究拟探讨血浆TREM⁃2联合MELD 评分对HBV⁃ACLF 患者近期预后的预测价值,以指导临床早期判断患者死亡风险,选择合适治疗手段。
1 资料与方法
1.1 一般资料选取2019年1月至2021年1月我院收治的142 例HBV⁃ACLF 患者为HBV⁃ACLF 组,男109 例,女33 例;年龄27~76(53.37±11.85)岁。纳入标准:(1)乙型肝炎病毒表面抗原和(或)乙型肝炎病毒脱氧核糖核酸阳性>6个月;(2)符合《肝衰竭诊治指南(2018年版)》[8]ACLF 诊断标准;(3)年龄≥18 岁;(4)临床资料完整者;(5)患者及家属均知情研究。排除标准:(1)恶性肿瘤者;(2)血液系统疾病者;(3)严重心脑血管疾病者;(4)慢性、亚急性、急性肝衰竭者;(5)合并人类免疫缺陷病毒、巨细胞病毒、其他肝炎病毒感染者;(6)寄生虫性、中毒性、酒精性、药物性、自身免疫性等其他病因导致的ACLF;(7)妊娠或哺乳期妇女;(8)入组前接受抗病毒治疗者。另选取同期58 例体检健康者为对照组,男45 例,女13 例;年龄18~78(53.24±11.72)岁。两组一般资料比较差异无统计学意义(P>0.05)。本研究经医院伦理委员会批准。
1.2 方法
1.2.1 基础资料收集HBV⁃ACLF 患者基础资料,包括性别、年龄、并发症和入院24 h内血小板计数、白细胞计数、红细胞计数、中性粒细胞比值、总胆红素、血肌酐、谷丙转氨酶、谷草转氨酶、碱性磷酸酶、谷氨酰转移酶、国际标准化比值[(患者凝血酶原时间/正常凝血酶原时间)/国际敏感指数]。
1.2.2 血浆指标检测和MELD 评分计算采集HBV⁃ACLF 患者入院后次日清晨和对照组体检时空腹肘静脉血,枸橼酸钠抗凝,3 000 r/min 离心10 min(半径8 cm),取血浆ELISA 检测IL⁃6、IL⁃8、TREM⁃2 水平,试剂盒购自上海瓦兰生物科技有限公司。HBV⁃ACLF 患者入院后计算MELD 评分=3.78×In 总胆红素(mg/dL)+11.2×In 国际标准化比值+9.57×In 血肌酐(mg/dL)+6.43×病因(酒精性或淤胆性=0,其他=1)[3]。
1.3 病情和预后评估患者入院后24 h内参考《肝衰竭诊治指南(2018年版)》[8]进行抗病毒、保肝、退黄、调节免疫、促肝细胞生长等综合治疗,以入院时为起点,将90 d 内死亡或病情恶化濒临死亡者纳入死亡组(n=52),病情稳定或好转出院纳入存活组(n=90)。
1.4 统计学方法选用SPSS 26.0 统计学软件,计数资料以例(%)表示,χ2检验;正态分布计量资料以均数±标准差表示,两组间t检验,多组间单因素方差分析,组间两两比较Bonferroni 校正;偏态分布计量资料以M(P25,P75)表示,两组间Z检验;相关性采用Pearson/Spearman 相关系数分析;影响因素采用多因素logistic 回归分析;预测价值采用ROC 曲线分析,曲线下面积(area under the curve,AUC)采用Z检验;P<0.05 为差异有统计学意义。
2 结果
2.1 HBV⁃ACLF 组与对照组血浆IL⁃6、IL⁃8、TREM⁃2水平比较及相关性分析HBV⁃ACLF组血浆IL⁃6、IL⁃8、TREM⁃2 水平高于对照组(P<0.05)。Pearson/Spearman相关系数显示,HBV⁃ACLF患者血浆TREM⁃2 与IL⁃6、IL⁃8 水平呈正相关(r/rs=0.762、0.857,均P<0.001)。见表1、图1。

图1 HBV⁃ACLF 患者血浆TREM⁃2 与IL⁃6、IL⁃8 水平的相关性Fig.1 Correlation between plasma TREM⁃2,IL⁃6 and IL⁃8 levels in patients with HBV⁃ACLF
表1 HBV⁃ACLF 组与对照组血浆IL⁃6、IL⁃8、TREM⁃2 水平比较Tab.1 Comparison of plasma IL⁃6,IL⁃8 and TREM⁃2 levels between HBV⁃ACLF group and control group ±s

表1 HBV⁃ACLF 组与对照组血浆IL⁃6、IL⁃8、TREM⁃2 水平比较Tab.1 Comparison of plasma IL⁃6,IL⁃8 and TREM⁃2 levels between HBV⁃ACLF group and control group ±s
组别HBV⁃ACLF组对照组t/Z值P值例数142 58 IL⁃6(pg/mL)40.73±15.61 2.36±1.33 29.026<0.001 IL⁃8[M(P25,P75),pg/mL]105.51(71.88,134.36)9.08(4.68,14.61)-10.979<0.001 TREM⁃2(ng/mL)3.09±1.26 1.31±0.35 15.387<0.001
2.2 死亡组与存活组基础资料和血浆TREM⁃2 水平比较死亡组白细胞计数、中性粒细胞比值、总胆红素、血肌酐、国际标准化比值、MELD 评分、IL⁃6、IL⁃8、TREM⁃2水平高于存活组(P<0.05)。见表2。
表2 死亡组与存活组基础资料和血浆TREM⁃2 水平比较Tab.2 Comparison of basic data and plasma TREM⁃2 levels between death group and survival group ±s
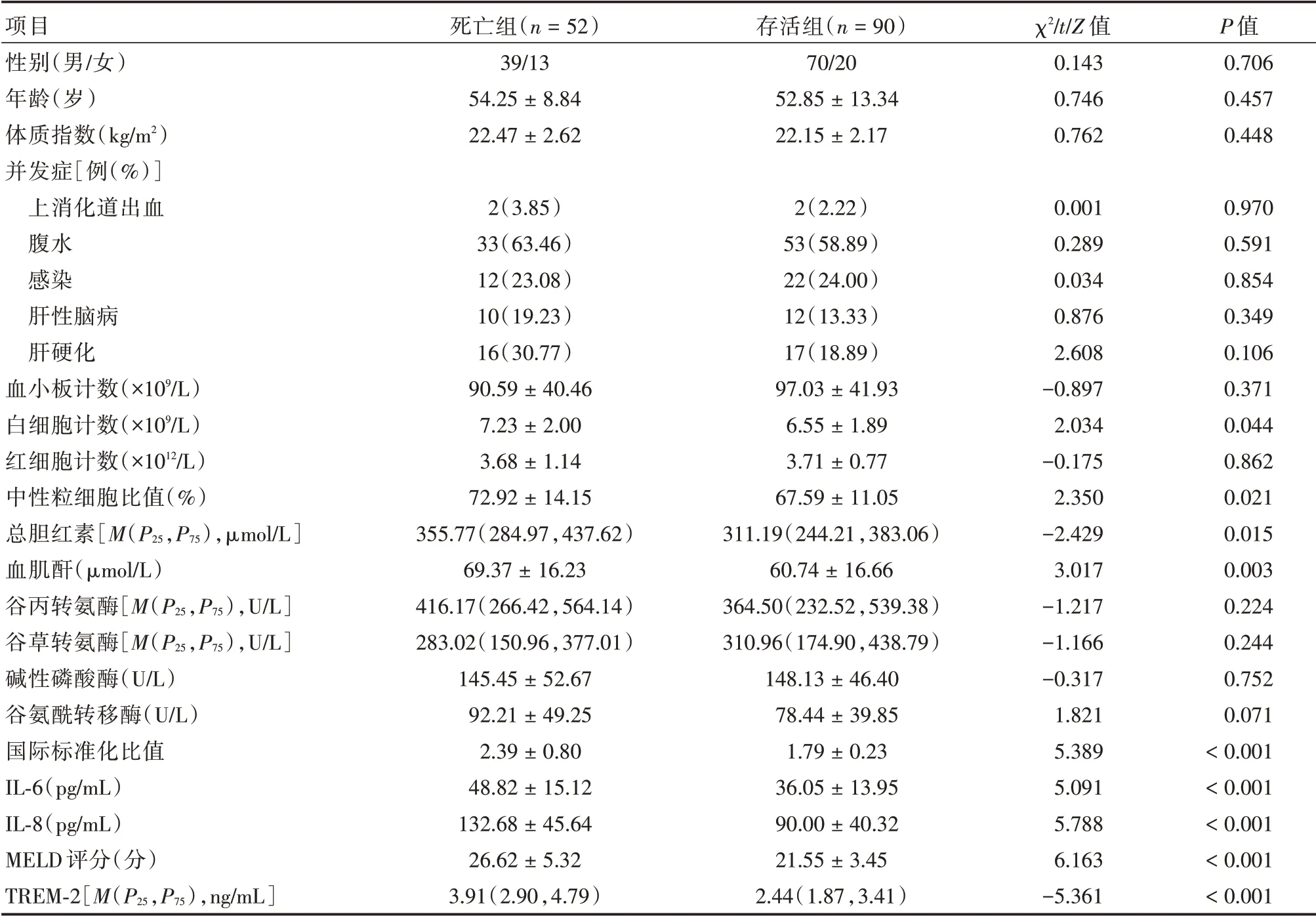
表2 死亡组与存活组基础资料和血浆TREM⁃2 水平比较Tab.2 Comparison of basic data and plasma TREM⁃2 levels between death group and survival group ±s
项目性别(男/女)年龄(岁)体质指数(kg/m2)并发症[例(%)]上消化道出血腹水感染肝性脑病肝硬化血小板计数(×109/L)白细胞计数(×109/L)红细胞计数(×1012/L)中性粒细胞比值(%)总胆红素[M(P25,P75),μmol/L]血肌酐(μmol/L)谷丙转氨酶[M(P25,P75),U/L]谷草转氨酶[M(P25,P75),U/L]碱性磷酸酶(U/L)谷氨酰转移酶(U/L)国际标准化比值IL⁃6(pg/mL)IL⁃8(pg/mL)MELD 评分(分)TREM⁃2[M(P25,P75),ng/mL]死亡组(n=52)39/13 54.25±8.84 22.47±2.62存活组(n=90)70/20 52.85±13.34 22.15±2.17 χ2/t/Z 值0.143 0.746 0.762 P 值0.706 0.457 0.448 2(3.85)33(63.46)12(23.08)10(19.23)16(30.77)90.59±40.46 7.23±2.00 3.68±1.14 72.92±14.15 355.77(284.97,437.62)69.37±16.23 416.17(266.42,564.14)283.02(150.96,377.01)145.45±52.67 92.21±49.25 2.39±0.80 48.82±15.12 132.68±45.64 26.62±5.32 3.91(2.90,4.79)2(2.22)53(58.89)22(24.00)12(13.33)17(18.89)97.03±41.93 6.55±1.89 3.71±0.77 67.59±11.05 311.19(244.21,383.06)60.74±16.66 364.50(232.52,539.38)310.96(174.90,438.79)148.13±46.40 78.44±39.85 1.79±0.23 36.05±13.95 90.00±40.32 21.55±3.45 2.44(1.87,3.41)0.001 0.289 0.034 0.876 2.608-0.897 2.034-0.175 2.350-2.429 3.017-1.217-1.166-0.317 1.821 5.389 5.091 5.788 6.163-5.361 0.970 0.591 0.854 0.349 0.106 0.371 0.044 0.862 0.021 0.015 0.003 0.224 0.244 0.752 0.071<0.001<0.001<0.001<0.001<0.001
2.3 HBV⁃ACLF 患者近期预后不良影响因素的多因素logistics 回归分析以白细胞计数、中性粒细胞比值、总胆红素、血肌酐、国际标准化比值、MELD 评分、IL⁃6、IL⁃8、TREM⁃2 为自变量,预后(死亡=1,存活=0)为因变量,多因素logistic 回归分析显示,中性粒细胞比值、总胆红素、血肌酐、国际标准化比值、MELD 评分、IL⁃6、IL⁃8、TREM⁃2 为HBV⁃ACLF患者近期预后不良的独立危险因素(P<0.05)。见表3。

表3 HBV⁃ACLF 患者近期预后不良影响因素的多因素Logistics 回归分析Tab.3 Multivariate logistic regression analysis of influencing factors of short⁃term poor prognosis in patients with HBV⁃ACLF
2.4 血浆TREM⁃2 水平联合MELD 评分对HBV⁃ACLF 患者近期预后的预测价值ROC 曲线显示,TREM⁃2 + MELD 评分预测HBV⁃ACLF 患者近期预后的AUC 大于TREM⁃2,MELD 评分单独预测(Z=2.160、2.458,P=0.031、0.014)。见表4、图2。

图2 血浆TREM⁃2 水平联合MELD 评分预测HBV⁃ACLF患者近期预后的ROC 曲线Fig.2 ROC curve of plasma TREM⁃2 level combined with MELD score in predicting the short⁃term prognosis of HBV⁃ACLF patients

表4 血浆TREM⁃2 水平联合MELD 评分对HBV⁃ACLF 患者近期预后的预测价值Tab.4 Value of plasma TREM⁃2 level combined with MELD score in predicting short⁃term prognosis of HBV⁃ACLF
3 讨论
HBV⁃ACLF 为乙型肝炎病毒大量复制和(或)病毒突变诱导机体产生免疫反应,通过多种免疫细胞活化诱导产生多种细胞因子引起的一种全身炎症反应[9]。目前尚不完全明确HBV⁃ACLF 的发病机制,也缺乏特效治疗药物,肝移植仍然是最有效治疗手段之一,但受限于肝源和价格,大部分HBV⁃ACLF 患者会随着进展最终引起多系统器官衰竭,早期采取干预措施可逆转患者部分肝功能损伤,促使疾病进入稳定平台期或缓解,降低患者病死率,因此及时评估患者短期预后意义重大。
2001年KAMATH等[3]为解决Child⁃Turcotte⁃Pugh评分在肝移植器官分配优先权中的不足,通过风险比例回归模型确定总胆红素、血肌酐、国际化标准比值三个实验室指标和肝病病因,以此创建了MELD。后续研究证实,MELD 不仅能指导肝移植,还能判断慢加急性肝衰竭患者短期预后[10]。本研究也显示,高MELD 评分为HBV⁃ACLF 患者短期预后独立危险因素,预测HBV⁃ACLF 患者90 d预后的AUC 为0.795,与国内刘翠平等[11]报道的0.775 和张文佳等[12]报道的0.836 相接近,可能与各研究病例选择差异有关,但总体而言MELD 评分预测HBV⁃ACLF 患者短期预后的价值并非十分理想。考虑与MELD 评分是基于欧洲国家患者建立存在种族差异有关,且MELD 评分主要适用于失代偿期肝硬化,而HBV⁃ACLF 可伴或不伴肝硬化慢性肝病,其不同发病机制也可能影响预后转归。针对MELD 评分的不足,近年来出现了基于MELD 改良的评分系统,如整合终末期肝病模型和含血钠的终末期肝病模型等[13-14]。
目前研究认为,过度免疫反应导致炎症因子增加是HBV⁃ACLF 发生的重要机制之一,且随着乙肝病毒激活,更多促炎分子或损伤相关分子模式从坏死的肝细胞中释放出来,加重肝脏系统性炎症,导致患者多器官衰竭及死亡[9]。TREM⁃2 为新近发现的免疫球蛋白超家族一员,与TREM⁃1 一样在机体原有免疫和获得性免疫应答过程中发挥着重要作用,但不同于TREM⁃1 协同Toll 样受体直接或间接放大炎症反应作用,TREM⁃2 能负向调节Toll 样受体介导的炎症反应[15]。近年多项研究均报道,TREM⁃2 具有抗炎作用,如WANG 等[16]研究显示,TREM⁃2 过表达能减轻脂多糖诱导的炎症反应,抑制神经元炎症损伤。CHEN 等[17]研究显示,内源性增加TREM⁃2 表达能通过激活磷脂酰肌醇3 激酶/蛋白激酶B 信号通路减轻脑出血神经炎症。这些研究均表明,TREM⁃2 可能是调节炎症反应的重要靶分子,在炎症反应过程中发挥负性调节作用。肝脏损伤过程中Toll 样受体驱动的IL⁃6,IL⁃8 等炎症细胞因子在其中发挥重要作用[18]。本研究发现,HBV⁃ACLF 患者血浆IL⁃6、IL⁃8、TREM⁃2水平升高,血浆IL⁃6、IL⁃8水平升高说明HBV⁃ACLF患者存在明显炎症反应,但TREM⁃2 水平升高与既往研究报道的TREM⁃2 具有负性调节炎症反应的理论相悖。同时相关性分析也显示,HBV⁃ACLF 患者血浆TREM⁃2 水平与IL⁃6、IL⁃8 水平呈正相关。由此本研究推测TREM⁃2 高表达可能是机体的一种保护性反应,在肝损伤中通过Toll 样受体信号途径抑制炎症反应[7,19]。WILSON 等[20]研究表明,TREM⁃2 在帕金森病患者脑脊液和血浆中表达上调,且浓度与帕金森病病情严重程度正相关,也与既往研究报道的TREM⁃2能减轻神经元损伤理论也存在差异[16-17]。且近期PERUGORRIA 等[7]报道TREM⁃2 在肝损伤过程中上调,进一步佐证了本研究结果。本研究结果还显示,预后不良的HBV⁃ACLF 患者血浆TREM⁃2 水平升高,是近期预后不良独立危险因素,考虑是作为负性调节炎症反应因子,TREM⁃2 表达升高也是机体的一种保护性反应,高表达反映肝炎症损伤严重,因此预后更差。最后我们通过绘制ROC 曲线发现,血浆TREM⁃2水平亦可作为HBV⁃ACLF 患者近期预后不良的预测指标,且TREM⁃2+MELD 评分预测HBV⁃ACLF 患者近期预后的AUC 大于TREM⁃2、MELD 评分单独预测,说明血浆TREM⁃2 联合MELD 评分能提升HBV⁃ACLF 患者近期预后不良预测价值。
综上所述,血浆TREM⁃2 水平和MELD 评分升高为HBV⁃ACLF 患者近期预后不良独立危险因素,血浆TREM⁃2 联合MELD 评分能提升HBV⁃ACLF 患者近期预后不良预测价值。但本研究样本量较小,且未检测HBV⁃ACLF 患者治疗后不同时间点血浆TREM⁃2 水平变化及不同预后患者不同时间点血浆TREM⁃2 水平变化,关于TREM⁃2 在HBV⁃ACLF 发生发展中的病理生理机制有待进一步研究。
