完全性肺静脉异位引流纠治术后肺静脉梗阻患者危险因素分析
2021-11-22胡根源胡英超马佳佳张海永
胡根源 丁 力 张 峰 胡英超 马佳佳 张海永
完全性肺静脉异位引流(total anomalous pulmonary venous connection,TAPVC)是一种少见的复杂性紫绀型先天性心脏病,该病发生率约占先天性心脏病的3%。由于TAPVC患儿的自然预后不理想,均需接受手术治疗,常规手术方法是经心上途径或房间隔入路将左心房与肺静脉总汇(common pulmonary vein,CPV)进行缝合;无缝线技术(Sutureless术)则指不在CPV与左心房切口间进行直接缝合,而是将左心房边缘缝至CPV周围心包上达到切口处无缝线。但是,无论是使用常规手术方式或Sutureless术对TAPVC患儿进行矫正治疗,患儿术后均有发生进展性肺静脉梗阻(pulmonary venous obstruction, PVO)的风险。PVO的发生不仅会严重影响TAPVC手术治疗效果,同时也是患儿进行二次手术及晚期死亡的主要因素,对临床实践提出了极大的挑战。本研究通过对TAPVC矫治术后患儿病例资料及随访数据进行分析,探究术后PVO发生的危险因素,并分析比较不同手术方式特点及PVO的发生情况,为临床防治PVO发生提供借鉴。
1 资料与方法
1.1 一般资料 从医院病历系统中调取2008年8月至2020年8月在安徽医科大学附属省儿童医院心胸外科住院诊断为TAPVC并行一期根治术的患儿信息,根据纳入排除标准,确定纳入分析的研究对象共94例,根据患儿手术方式不同分为常规手术组(56例)和Sutureless术式组(38例)。
1.2 纳入与排除标准 纳入标准:①术前经心脏大血管增强CT(computed tomography angiography ,CTA)、心脏彩超等检查诊断为TAPVC;②肺静脉血流速度>1.8 m/s或合并<3 mm房间隔缺损诊断为术前肺静脉狭窄;③法定监护人在充分了解患儿病情后,愿意接受手术。排除标准:①二期手术患儿;②合并功能性单心室患儿;③合并其他严重疾病不能耐受手术;④拒绝手术治疗。
1.3 手术方法 所有患儿在术中采取正中胸骨切口,通过游离主动脉及上下腔静脉建立常规体外循环,随后将心脏翻起,打开右侧胸腔并以冰盐水纱布覆盖心脏。常规手术组:平行CPV长轴切开CPV及部分垂直静脉前壁,沿左心房长轴剖开左心房后壁,用6-0聚丙烯(prolene)线将肺静脉总汇前壁切口边缘侧侧吻合于左心房后壁切口边缘;Sutureless术组:经平行肺静脉总汇及左房长轴分别切开前壁和后壁,使用6-0 prolene线将左心房边缘缝于CPV周围的心包和紧靠膈神经下方的心包返折处,两切口间不直接缝合。
评估两组患儿心功能情况并对垂直静脉完全或部分结扎,检查缝合处无渗血,予心脏复位。同期依据房间隔缺损大小及对患儿病情评估,行自体心包片修补或直接缝闭房间隔缺损35例,其中常规手术组(20例)、Sutureless术式组(15例);结扎动脉导管3例,其中常规手术组(2例)、Sutureless术式组(1例)。
1.4 观察指标 记录患者入院时的一般资料及2种术式的围术期情况,包括年龄、性别、体质量、限制性房间隔缺损情况、术前肺静脉狭窄/梗阻情况、主动脉阻断时间、体外循环时间、延迟关胸情况、机械通气时间、术后肺静脉狭窄发生率等。术后患儿行定期(术后1个月、3个月、6个月、1年、2年,此后每年1次固定时间点)门诊随访及不定时电话随访,常规复查胸片、心电图、 超声心动图、心脏大血管CTA,必要时给予心导管及造影检查,及时记录两组患儿PVO发生与否及从接受手术治疗到出现PVO的时间。

2 结果
2.1 两组患儿一般情况及临床特征比较 常规手术组和Sutureless术式组患儿在年龄、性别、体质量等人口学指标方面比较,差异均无统计学意义(P
>0.05),具有较好的可比性;而在体外循环时间,主动脉阻断时间以及呼吸机辅助机械通气时间方面,Sutureless术式组均低于常规手术组,差异有统计学意义(P
<0.05)。两组患儿因心功能不全而延迟关胸的发生比例差异无统计学意义(P
>0.05)。见表1。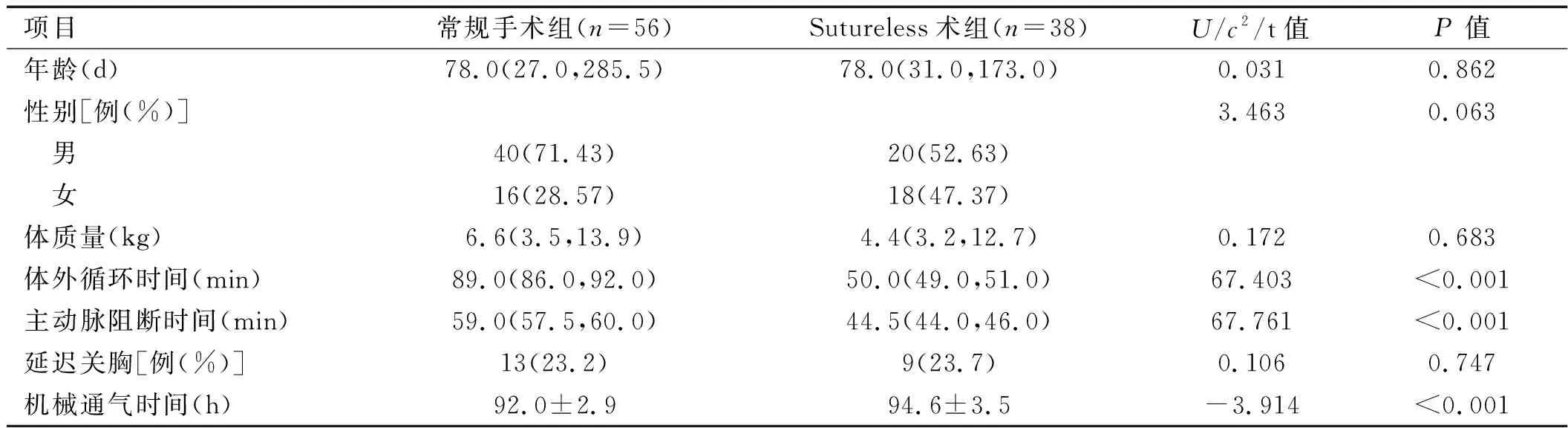
表1 不同手术组受试者一般情况及临床特征比较
2.2 两组患儿围术期及随访情况 本研究共计完成了94例患儿的随访,随访时间12~4 260 d(0.4~142个月),中位随访时间1 470 d(49个月)。围术期和随访期间共计发生PVO9例,发生率为9.57%(9/94)。其中常规手术组围术期有1例患儿因发生低心排综合征院内死亡,随访6个月和7~9个月期间新发PVO的例数分别为4例和3例,2例符合再手术指征,入院二次手术,PVO发生率为14.29%(8/56);而Sutureless术组则仅在随访6个月时出现1例PVO且无再手术指征,发生率为2.63%(1/38)。
2.3 Sutureless术式的效果及PVO影响因素分析 与常规手术比较,Sutureless术式可降低术后PVO的发生风险。单因素Cox回归(HR
: 0.212,95%CI: 0.133~0.322,P
=0.027)结果显示,Sutureless术与常规手术组相比术后PVO的发病风险下降及78.8%。多元Cox比例风险模型(HR
: 0.171,95%CI: 0.112~0.291,P
=0.015)分析结果均显示,Sutureless术式可减少术后PVO的发生风险。进一步分析显示,术前PVO、主动脉阻断时间长均可增加术后PVO的发生风险,为PVO的独立危险因素。见图1、表2。
图1不同术式受试者生存曲线比较
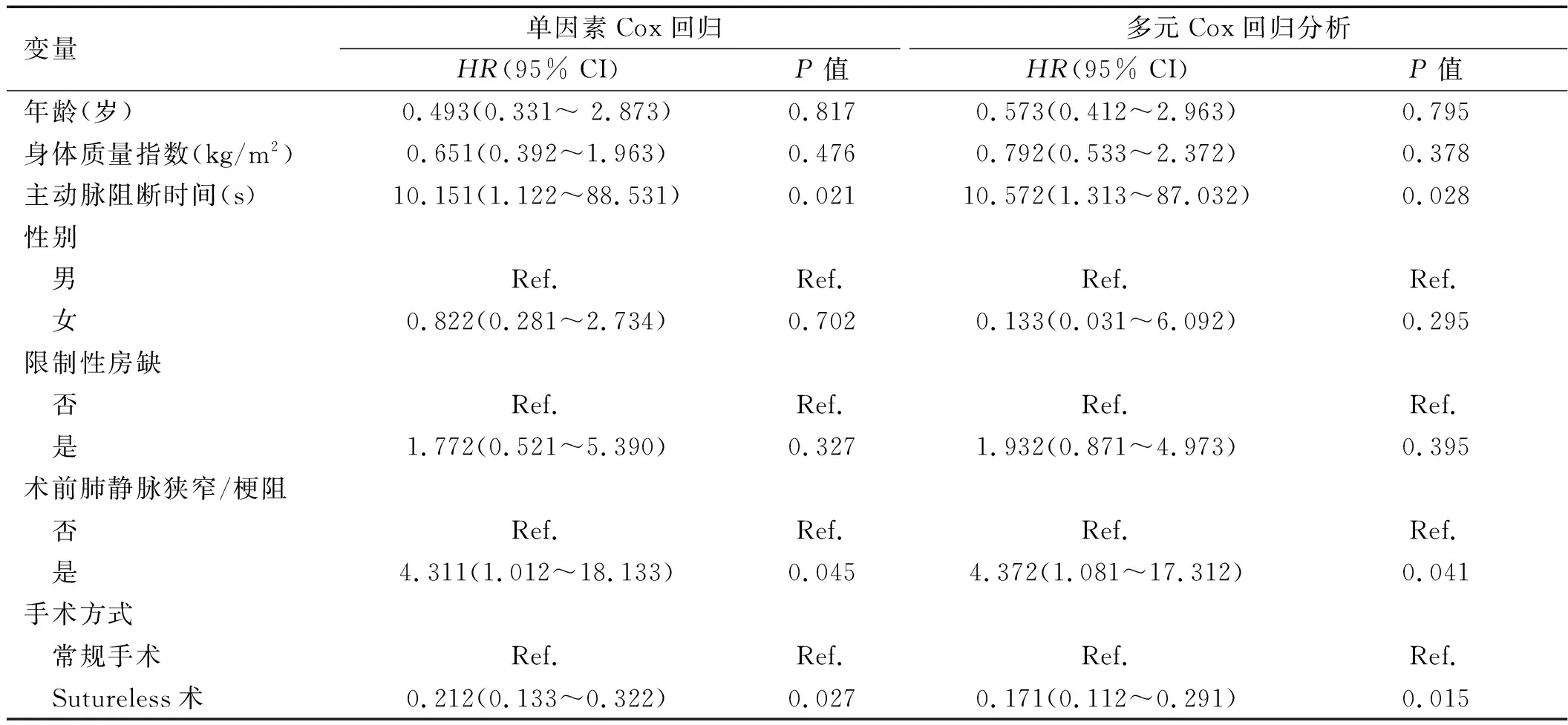
表2 Sutureless术式的效果及TAPVC术后PVO的影响因素分析
3 讨论
TAPVC是一种少见的复杂性紫绀型先天性心脏病,其病理生理表现为左心房缺血,右心房则接纳来自肺静脉与体静脉混合血致右心系统容量超负荷,患儿可能会死于缺氧、心力衰竭,需要及早手术干预。但手术也伴随一些近中远期并发症的发生,其中PVO是TAPVC矫治术的常见并发症和死亡原因,其发生率一般为10%~20%,部位多发生在左心房与CPV间吻合口,其次为肺静脉。分析术后PVO发生因素,选择合适手术方式,对减少术后PVO具有重要意义。
常规手术治疗TAPVC的路径有经斜窦、房间隔和心上3种途径。为了降低并防止吻合口扭曲和狭窄,术中需充分暴露游离肺静脉总汇和左心房,使吻合口足够大,但可能会损伤房室沟影响房室壁或窦房结的供血;也可能损害房间隔后壁脂肪垫处的自主神经节致心律失常;还要保留足够用于吻合的切口边缘。这些均限制了吻合口大小。而吻合口处的CPV与左心房组织在收缩性及厚度方面存在的差异也可能是部分TAPVC病例术后发生PVO的因素。此外,术中行针及术后缝线也可能刺激相关肺静脉内膜,出现内膜增生和切口纤维化,也是导致PVO发生的原因之一。
Sutureless术式是沿着CPV、左心房的长轴切开肺静脉总汇的前壁和左心房的后壁,作为新的肺静脉血回流至左心房的通道,将左心房的边缘吻合于肺静脉总汇切口周围的心包上,不对两切口直接吻合。这样可以保证切口足够大、防止吻合口狭窄和扭曲,还可以有效避免吻合口狭窄或潜在的肺静脉扭曲,降低了术后PVO的发生概率,明显降低患者的死亡比例和术后PVO发生风险。该术式缝线不接触肺静脉和左心房内膜,从而降低了内膜增生的可能性。
本研究发现,在接受2种手术的TAPVC患儿术后均有一定的PVO病例发生,但Sutureless术式术后PVO的发生率明显低于常规手术组,并且Sutureless技术在避免吻合口狭窄方面优于常规手术。此外,本研究还发现,较长时间的体外循环和主动脉阻断为TAPVC术后发生PVO的独立危险因素、术前合并有PVO也会明显增加术后PVO的发生风险。这些与既往的研究基本一致。
由于本研究是一项回顾性、单中心、小样本的研究,并且随访时间短,因此,存在一定的局限性,尚需进行大样本、多中心、长期随访加以验证。尽管如此,本研究还是对TAPVC的手术治疗提供了一些资料和借鉴。
