经皮脊柱内镜下腰椎间盘切除术后复发因素及治疗方案*
2020-06-18孙建民丁永国李昌隆甄龙龙陈玉婷邓立琴
孙建民 丁永国 李昌隆 甄龙龙 满 毅 陈玉婷 邓立琴
(1 宁夏医科大学临床医学院,银川750004;2 宁夏第三人民医院疼痛科,银川750021;3 宁夏医科大学总院麻醉科,银川750004)
经皮脊柱内镜下腰椎间盘切除术 (percutaneous endoscopic lumbar discectomy, PELD) 是具有代表性的脊柱微创技术之一。大量临床研究证实,PELD与传统手术的效果相似,且具有切口小、软组织损伤小、恢复快、术后并发症少等明显优势[1,2]。据统计,开放手术的术后复发率为0%~21%,而PELD 术后的复发率为0%~7.4%,远低于开放手术[3,4]。尽管如此,随着PELD 技术的广泛开展,其术后椎间盘再突出仍不容忽视。许多研究发现腰椎间盘再突出的危险因素是高强度术后活动程度、脱出型及游离型椎间盘、高体质指数 (body mass index, BMI),而与年龄、性别、吸烟、MRI 椎间盘退变分级、椎间隙高度及稳定性、外科医师的学习曲线无明显相关性[5,6]。
复发性腰椎间盘突出症 (recurrent lumbar disc herniation, RLDH) 是一种比较常见的并发症,但缺乏关于最佳治疗的高质量证据,虽然目前的指南建议将融合手术作为治疗复发性LDH 的一种方法,但非融合手术仍在那些没有不稳定和畸形迹象的病人中进行,融合和非融合手术的短期和长期效果相似[7~9]。2015 年4 月至2018 年6 月我科行PELD治疗腰椎间盘突出症病人278 例,术后复发12 例,本文分析PELD 术后再突出的危险因素,并评价再突出后再次行PELD 手术的临床疗效,为临床提供参考。
方 法
1. 一般资料
经宁夏第三人民医院伦理委员会审核并通过后,所有病人均同意并签署手术知情同意书;收集我科2015 年4 月至2018 年6 月接受PELD 治疗的腰椎间盘突出症病人278 例,年龄范围23~78 岁,平均年龄46.0±2.0 岁。其中L3-4间盘7 例,L4-5间盘184 例,L5-S1间 盘87 例,男性171 例,女性107 例。病人常规检查X 线正侧位过伸过屈位片、CT、MRI,影像学检查与临床症状、体征相符,均不伴有腰椎不稳、滑脱、重度椎管狭窄;经保守治疗1~3 个月疗效不佳。术后复发12 例,复发率为:4.3%,其中男性8 例,女性4 例。发病节段L4-5节段8 例,L5-S1节段4 例。其中11 例再次行PELD 手术,1 例病人选择后路切开腰椎椎间融合+内固定术。
纳入标准:①影像资料显示复发部位与初次术式同一阶段的同侧突出,初次术后症状缓解大于1个月;②主诉症状为单侧下肢放射痛和麻木,伴或不伴有腰痛症状;③经保守治疗后无效。
排除标准:①腰椎椎间隙下降伴有不稳定; ②腰椎管狭窄并有马尾神经症状;③椎间隙感染、凝血功能障碍。
2. 方法
278 例病人全部选择健侧卧位,0.7%利多卡因30 ml 穿刺路径局部麻醉复合右美托咪定+舒芬太尼静脉麻醉,应用TESSYS 技术,穿刺至病变节段上关节突肩部,环锯环除关节突腹侧,扩大椎间孔,置入工作套管,在内镜下进一步椎间孔成形,镜下仔细辨别解剖组织,钳夹出部分黄韧带、突出的椎间盘组织及致压物、松解神经、射频止血、热凝成形纤维环及椎间盘后缘,部分病人放置引流管,缝合切口。术后随访6~44 个月,平均22.5±10.0 个月,随访时间点为术后1 月、3 月、末次随访,随访内容为术后从事工作及强度、体重有无增减、吸烟、腰腿痛有无发生等内容;其中12 例因原有症状加重(同侧),复查MRI 发现原病变节段椎间盘再次突出,再次突出症状均较手术前加重。复发12 例病人,11 例选择PELD 均顺利完成手术,术后6 个月随访采用改良MacNab 评分,优良率达到81%(见表1)。病人术后1 月、3 月及末次随访时腰痛及腿痛的视觉模拟评分法(visual analogue scale, VAS)和Oswestry 功能障碍指数量表(oswestry disability index, ODI)评分均较术前显著下降(P < 0.05,见表2)。其中1 例术中发生硬脊膜撕裂导致脑脊液漏,1 例术后1 月后因扭伤再次复发;通过手术前后VAS 和ODI 评分进行重复测量方差分析,进行手术前与术后对比,经统计学分析后,表明术后两项评分均明显下降(P < 0.05),术前、术后分值具有统计学差异,说明PELD 手术操作能够缓解疼痛,改善腰椎活动功能。
3. 术后复发诊断标准[5,10]
术后神经根性症状明显缓解1周左右后,再次出现同侧或对侧神经根性症状;MRI 检查提示手术节段同侧或对侧椎间盘突出(非原突出致压物),压迫神经组织。
4. 统计学分析
采用SPS S19.0 软件对数据进行统计学分析,对该组病人进行随访、统计分析,所有计量资料采用均数±标准差(±SD)表示,计数资料比较采用X2检验,P < 0.05 为差异有统计学意义。
结 果
1.复发因素
统计278 例PELD 手术后再次突出高风险因素与病人BMI、术后活动强度与复发情况有关,复发病人BMI 指数高,活动强度大与未复发病人对比有统计学差异,提示BMI、活动强度与术后再次突出有相关性,尚未发现突出类型、吸烟与复发情况有关(见表3)。
通过术后相关危险因素统计学分析,进行卡方检验,两样本t 检验比较其差异,说明BMI、术后活动强度与复发情况有关。复发病人BMI 指数高(平均24.791),活动强度大(平均4.833),其差异具有统计学意义(见表3)。
2.再次突出的治疗选择
其中11 例病人均同意选择再次行PELD 手术,手术入路仍选择病变节段患侧经椎间孔入路,TESSYS 技术,手术过程顺利,术后随访时间为6~24 个月,平均(14.7±0.5)月。11 例复发病人再次PELD 术后改良MacNab 优良率81%;术后末次随访VAS 和ODI 评分显著低于术前(见表2)。1例病人是术后3 年复发,主因在运动过程中出现右下肢疼痛麻木、无力、以小腿外侧、足背部麻木为重。查体:右侧足背伸、踇背伸肌力2 级,右侧L5神经分布区感觉减退,直腿抬高试验50°(+),加强试验(+),查MRI 示:L4-5椎间盘左侧突出,属于原节段椎间盘再次突出,病人选择后路切开腰椎椎间融合+内固定术,随访至今6 个月,疼痛明显缓解,右侧足背伸及踇背伸肌力3 级,右侧L5神经分布区感觉减退。
典型病例1:病人男性,40 岁,主诉:腰痛伴右下肢放射痛、麻木1 月。VAS:8 分,BMI:22;查体:腰椎前屈50°,右侧直腿抬高试验30°,肌力感觉正常。因在外院保守治疗效果不理想来我科行PELD 手术,临床症状、体征、影像学资料相符(见图1、2)。
典型病例2:病人女性,55 岁,主诉:腰痛伴左下肢疼痛麻木2 月。VAS:7 分,BMI:26。查体:腰椎后伸10°,前屈40°,左侧直腿抬高试验30°,左侧L5神经支配区感觉减退,肌力正常,临床症状、体征、影像学资料相符(见图3~5)。
3.并发症
1 例术中发生硬脊膜撕裂导致脑脊液漏,1 例术后1 月后因扭伤再次复发;所有病例未发现明显的残留、椎间隙下降、椎间不稳定、神经损伤、感染、血肿等并发症。
表2 PELD 术后复发12 例手术前后VAS 和ODI 比较(±SD)Table 2 Comparison of VAS and ODI before and after PELD recurrence in 12 cases (±SD)
评价指标Evaluation indexone末次随访The last follow-up VAS 8.0±1.2 1.7±0.7 1.5±0.5 1.3±0.5 ODI 74.3±9.2 24.2±9.8 18.5±7.4 18.1±11.7 P—< 0.05 < 0.05 < 0.05术前Pre-operation术后1 月Post-operative 1 month术后3 月Post-operative 3 months

图1 术前MRI 显示L4-5 椎间盘脱垂Fig. 1 Properative MRI showed L4-5 dise prolapse

图2 PELD 术后4 个月因劳累后出现原有症状加重,复查MRI 显示L4-5 原有部位再次突出,再次行PELD 手术,术后随访26 个月,VAS:1 分,改良MacNab 评价为优Fig. 2 Postoperative 4 months, the original symptoms were aggravated due to fatigue. MRI review showed that the original L4-5 site was prominent again. PELD surgery was performed again. The postoperative follow-up was 26 months, VAS:1, and the improved MacNab was rated as excellent.
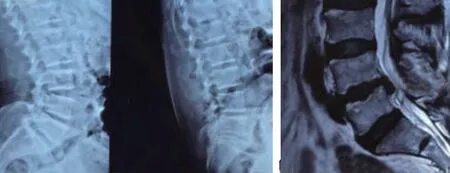
图3 腰椎动力位片椎间活动大于10°,MRI 显示L4-5 脱垂型椎间盘Fig. 3 Lumbar dynamic radiographs showed disc intervertebral activity was greater than 10°, and MRI showed L4-5 prolapsed disc.
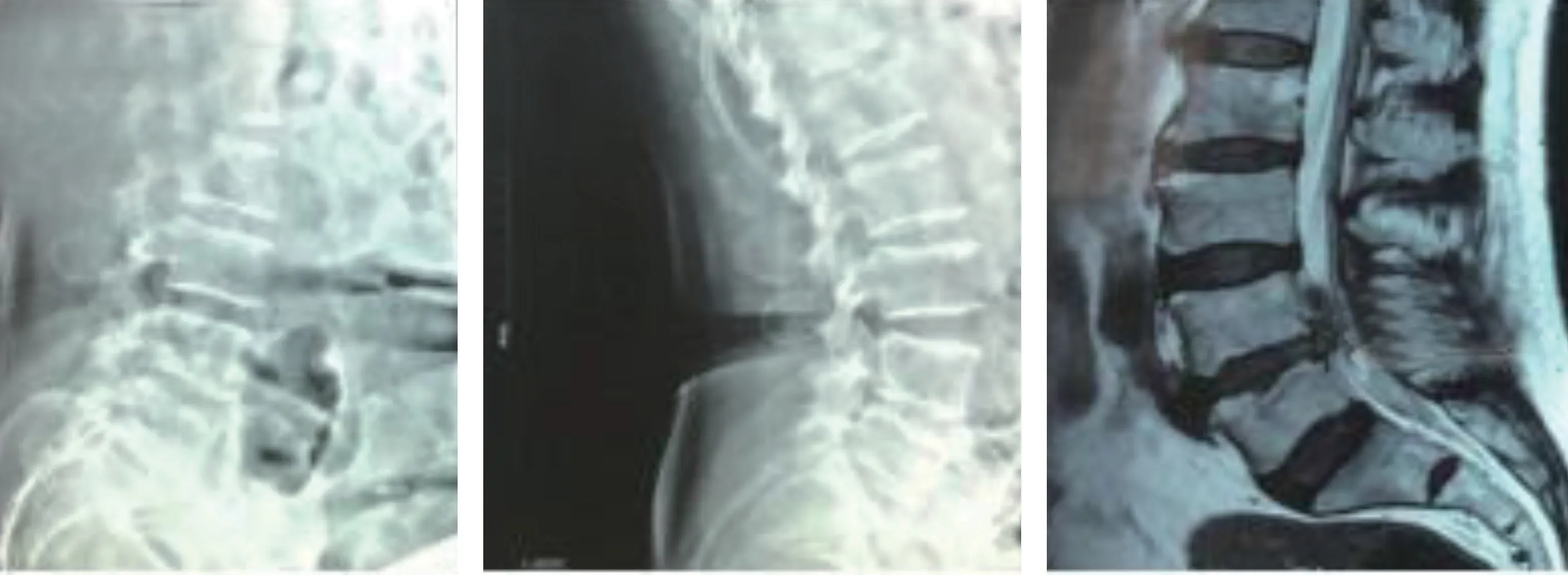
图4 PELD 术后8 个月因弯腰干农活后出现腰痛伴左下肢疼痛麻木无力。查体:左L5 神经支配区感觉减退,左足背伸、踇背伸肌力2 级,左侧直腿抬高试验30°,VAS:8 分,再次行PELD 手术Fig. 4 Eight months after PELD surgery, low back pain accompanied by numbness and weakness of the left lower extremity occurred after bending over for farm work. Physical examination showed decreased sensation in the left L5 innervation area, grade 2 extensor strength at hallux back, and left straight leg elevation test 30°, VAS:8, PELD surgery was performed again.
讨 论
PELD 技术用于治疗腰椎间盘突出症临床应用已经成熟,随着镜下设备的更新换代及医师技术的不断提升,脊柱内镜的适应症已经扩展到治疗神经根型和脊髓型颈椎病,胸、腰椎管狭窄症,腰椎不稳症。但随着内镜技术适应证的扩展,各种并发症的发生率也在增加,必须引起重视。术后再次突出的发生率在所有并发症中居首,其后续治疗是继续选择脊柱内镜还是开放手术是临床医师和病人共同关心的问题[11]。
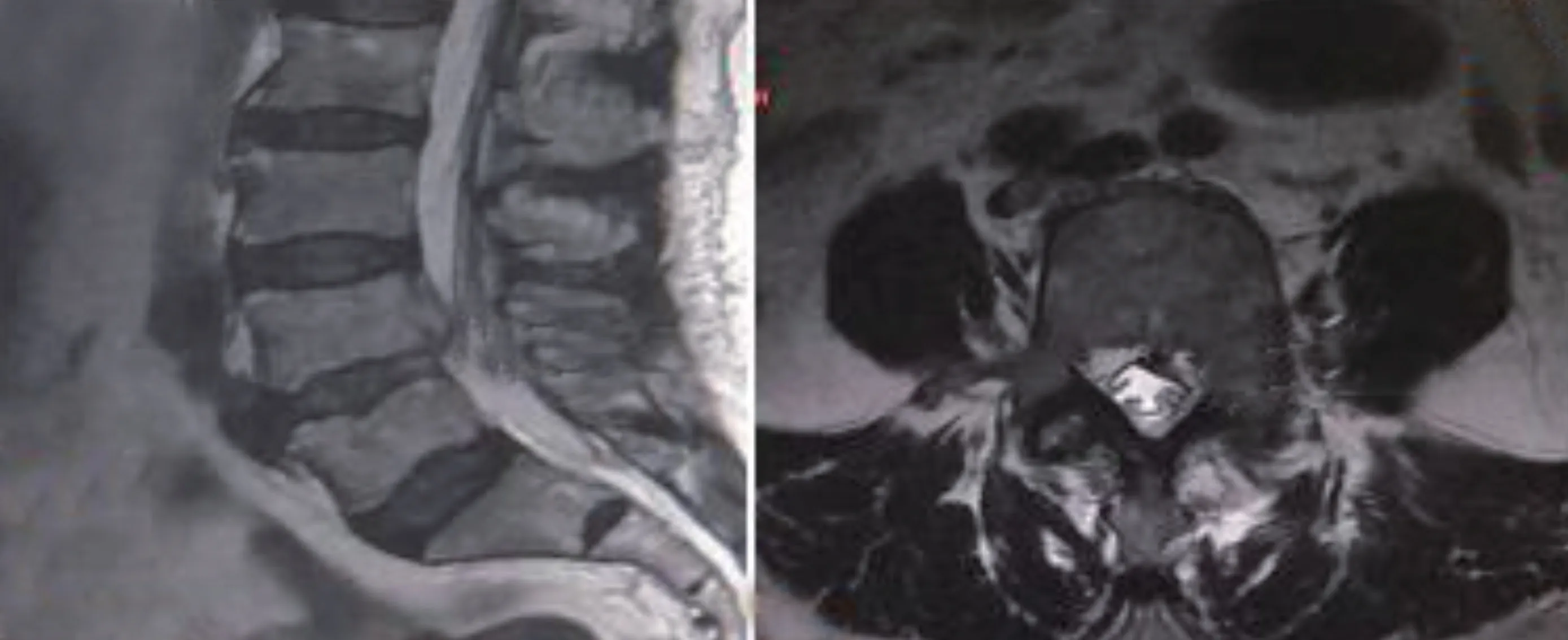
图5 再次PELD 术后5 天复查MRI 见突出物取出彻底,术后随访6 个月。查体:左侧L5 神经支配区痛觉减退,左足背伸、踇背伸肌力3 级+,较术前有所恢复Fig. 5 MRI reexamination 5 days after the PELD showed that the protrusion was removed and the patient was followed up for 6 months. Physical examination showed that the left L5 innervated area had decreased pain, and left foot dorsum had grade 3+ extensor strength recovered compared with that before surgery.
临床应用TESSYS 技术治疗腰椎间盘突出症的目的是使椎间孔扩大成形,增大盘黄间隙,充分显露神经根,钳夹突出的椎间盘组织,不动中央髓核,不影响脊柱稳定性。但往往忽略了术前MRI 的精细判断,MRI 可以明确纤维环是撕裂还是完整,突出物以髓核为主还是变性的纤维环和髓核为主,中央髓核退变的程度,需不需要钳夹出变性游离在椎间盘后缘的髓核组织,这样就减少了损伤纤维环,使纤维环破口增大,再次突出的可能性;临床上见到部分外伤导致突出,镜下可看到髓核与终板一起突出,终板的破坏势必伴随着椎间盘的损伤,术后过早的负重致间隙压力增高导致游离的髓核再突出[11,12]。文献报道PELD 术后再次突出的时间多发生在术后6 个月左右[3];李莹等[13]报道,单因素分析中发现高BMI、突出类型(脱出型和游离型)及术后高强度活动程度与术后复发有关,而性别、年龄、吸烟史、突出节段、突出部位、Modic 改变与术后复发无显著相关性,但对于这些结论,很多研究存在争议;多因素研究中发现高强度术后活动程度、脱出型及游离型、高BMI 是术后复发的危险因素。Shimia 和Li 等[5,14]报道术后高强度活动是术后复发的危险因素,研究认为术后活动强度过大,手术节段的椎间盘负荷增加,容易导致手术节段残余的髓核再次突出引起复发。Yao 等[15]认为BMI 过大,手术节段的椎间盘负荷增加,术后容易复发。到目前为止,很少有对腰椎终板病变 (modic change, MC) 病人行PELD 治疗术后腰椎间盘突出症复发的手术治疗的研究报道,虽然PELD 是微创的,但在椎管附近进行预防性椎间盘切除术 (inter vertebral disk, IVD) 时,终板软骨损伤是不可避免的,椎间盘切除术增加了MC 的发生率,MC 中常见的裂隙终板和肉芽组织使髓核微生态位恶化,导致椎间盘退变更严重,导致LDH 复发率高[16]。多报道总结,PELD 术后复发的防治与术前评估椎间盘MRI 退变程度、突出类型、Modic 改变及椎间高度等高风险复发因素有关,术中镜下处理技巧、探查彻底,其次是避免术后的过早负重活动和加强腰背部肌肉的锻炼促进恢复。对于术后再次突出的病人出现神经功能缺损或症状难以保守治疗的病人,手术干预是适当的[17~20]。
RLDH 有多种手术治疗选择,主要包括腰椎间盘切除术和器械融合,由于没有I 级证据表明一种方法优于另一种方法,因此确定最佳手术干预往往具有挑战性;最新的腰椎融合指南指出,在不稳定、脊柱畸形或慢性腰痛的情况下,融合治疗RLDH 是合理的,对于没有这些适应症的病人,决定进行复发性椎间盘切除术还是器械融合术是一个复杂的问题,重复椎间盘切除术可能提供与器械融合相同的短期临床结果[21]。腰椎前路椎间融合术 (anterior lumbar intervertebral fusion, ALIF)在RLDH 的治疗中可能是一种可行的融合术,可以直接或间接减压,而不必通过后路椎间盘切除术穿过致密的瘢痕组织和粘连。Mamuti 等[22]报道了通过ALIF 治疗的35 例RLDH 病人,发现所有病人的神经根疼痛均较术前明显改善,且均无需再次手术,与传统的后路椎间盘切除融合治疗RLDH 相比,该技术尚需进一步研究。腰椎外侧椎间融合术 (lumbar lateral interbody fusion, LLIF) 是一种也可用于RLDH 的技术。然而,单靠这种技术直接减压是不可能的,目前尚无文献评价间接减压治疗RLDH 的疗效[22]。全内镜技术与显微外科技术治疗复发性腰椎间盘突出症的临床效果相当,同时在手术技术上也有优势,减少了创伤[18]。在RLDH的治疗上,非融合椎间盘切除术病人的复发率高于融合手术病人,虽然许多临床医师报道初级手术和翻修手术之间的相关差异很少,但研究报告发现,接受翻修手术的病人感到不太满意,即使有显著的临床改善,期望越高,预后越差,术后满意度越低,这对临床医师术前沟通和手术技巧提出了挑战[23]。因此,虽然传统的腰椎开窗髓核摘除术也能取得满意疗效,但PELD 作为一种微创手术,在麻醉风险、出血量、手术创伤等方面均优于开放手术,PELD 手术时间短、术中出血量少、术后住院时间短,值得在临床上广泛推广和发展[24]。PELD 术后再发性腰椎间盘突出症可以继续通过PELD 技术充分切除。
通过本研究总结发现复发性腰椎间盘突出症的椎间盘切除术可能比原发性腰椎间盘突出症更为复杂,需要考虑腰椎不稳定、MC 和椎间盘高度是再次突出的高风险因素,许多新的问题必须通过内镜可视化来解决,如新的椎间盘突出、炎症组织、反应性增生性瘢痕等,PELD 技术的优势在于容易穿刺、硬脊膜撕裂及神经损伤的发生率低。做好与病人的充分沟通及术前评估,PELD 手术是一种治疗PELD 术后再次突出足够和安全的补充和替代手术。本研究存在一定局限性,由于复发病例数较少,存在统计学所要求数量的限制,没有和其他手术方式作随机双盲对照,其研究结果可能存在偏倚,可能对研究结果产生影响。因此,还需进一步研究去证实此方案的可行性。术后再次突出有多种相关因素,术前的正确评估、吸烟史以及突出的类型均在相关文献中有所提及,仍然需要进一步论证,作为一种新的微创治疗手段,只有正确的认识和了解其发生机制,通过掌握相关基础知识、不断提高技术水平、积极采取预防措施、正确判断和处理,才能使该项微创技术更好地在临床上得到应用和推广。
