乳腺浸润性导管癌神经侵犯的临床病理分析
2020-04-20李晓琴宋丽娟康雅琼王登科李晓梅尚立娜
李晓琴,何 欣,宋丽娟,康雅琼,罗 雁,王登科,李晓梅,刘 芳,尚立娜
乳腺癌是女性最常见的恶性肿瘤,其发病率逐年上升,且趋于年轻化[1]。随着医疗技术的不断发展,近年乳腺癌患者预后获得较大改善,但仍不容乐观。影响乳腺癌局部复发、转移及预后因素较多。研究发现神经侵犯在许多恶性肿瘤,如胰腺癌、前列腺癌、胃癌及结直肠癌中均存在[2-5],且均为这些肿瘤独立的不良预后因素,而在乳腺癌中关于神经侵犯国内外报道较少。本实验通过回顾性分析544例乳腺浸润性导管癌,探讨神经侵犯与乳腺癌临床病理特征的关系,以期为乳腺癌的预后评价提供参考。
1 材料与方法
1.1 临床资料收集2015年6月~2018年6月甘肃省肿瘤医院存档的临床病理资料完整的乳腺癌手术切除标本544例,患者年龄24~81岁,平均51.2岁,术前均未接受新辅助化疗;术后均经病理确诊。所有患者采用电话、家访及门诊复查相结合的方法进行随访,截止日期为2019年1月,记录患者生存状态。
1.2 方法标本均经10%中性福尔马林固定、石蜡包埋,并用PGP9.5蛋白与CKpan蛋白双重染色,标记癌组织及神经组织,由两位病理科副主任医师重新阅片。所有患者根据AJCC/UICC第8版TNM标准进行分期。神经侵犯参照文献方法进行评估:肿瘤沿神经纤维生长并包绕≥33%神经直径,或肿瘤细胞侵犯神经纤维的任何一层(包括神经外膜、神经束膜、神经内膜);将患者年龄、肿瘤直径、分子分型、组织学分型、脉管浸润、淋巴结转移、转移数目、TNM分期及ER、PR、HER-2和Ki-67等信息录入数据库进行统计学分析。
1.3 判断标准在400倍镜下选取阳性信号最强区域计数200个肿瘤细胞中的阳性细胞数,计算阳性细胞占肿瘤细胞的百分比。免疫组化染色ER、PR阳性细胞≥1%为阳性;HER-2(3+)为阳性;HER-2(2+)者经FISH检测,FISH结果阳性判定为阳性。Ki-67蛋白染色定位于细胞核,Ki-67阳性细胞≤14%为低增殖指数,>14%为高增殖指数[6]。
1.4 统计学分析采用SPSS 17.0软件进行统计学分析。应用单因素分析乳腺癌患者神经侵犯和临床病理特征;采用χ2检验判断神经侵犯与乳腺癌临床病理特征的关系。多因素分析采用Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 临床病理特征544例乳腺癌标本行PGP9.5蛋白与CKpan蛋白免疫组化双重染色(图1)显示:神经侵犯阳性125例,阴性419例,阳性率为23%;组织学分级:Ⅰ级9例,Ⅱ级394例,Ⅲ级141例。分子分型:Ⅰ级284例,Ⅱ级107例,Ⅲ级46例,Ⅳ级50例,Ⅴ级57例。无区域淋巴结转移(N0)401例,1~3个淋巴结转移(N1)93例,4~9个淋巴结转移(N2)41例,10个以上淋巴结(N3)转移9例。所有患者均采用AJCC/UICC第8版TNM标准进行分期,Ⅰ期144例,Ⅱ期314例,Ⅲ期80例,Ⅳ期6例。6例Ⅳ期乳腺癌患者均行姑息切除达到根治目的。ER阳性443例,阴性101例;PR阳性370例,阴性174例;HER-2阳性130例,阴性414例;Ki-67增殖指数≤14%者131例,>14%者413例(表1、2)。
2.2 神经侵犯阳性的影响因素
2.2.1单因素分析 比较乳腺癌神经侵犯阳性和阴性患者的各临床病理特征:乳腺浸润性导管癌神经侵犯与淋巴结转移数目、Ki-67增殖指数、ER水平及HER-2表达有关(P均<0.05);与患者年龄、肿瘤直径、腋下淋巴结是否转移、TNM分期、脉管侵犯、分子分型、组织学分级和PR水平均无关(P均>0.05)。乳腺浸润性导管癌神经侵犯个数与患者年龄、腋下淋巴结是否转移、淋巴结转移个数及ER水平有关;与肿瘤直径、TNM分期、脉管侵犯、分子分型、组织学分级、Ki-67增殖指数、PR及HER-2表达均无关。

图1 乳腺浸润性导管癌组织中PGP9.5(棕色)+CKpan(红色)双重染色
2.2.2多因素Logistic回归分析 以神经侵犯阳性为因变量,以单因素分析结果中有统计学意义的变量(淋巴结转移数目、ER、HER-2和Ki-67)为自变量进行多因素Logistic回归分析,结果显示:淋巴结转移数目、ER、HER-2和Ki-67是神经侵犯阳性的危险因素(P<0.05,表3)。同时以神经侵犯个数(是否大于4)为因变量,以单因素分析结果中有统计学意义的变量(年龄、是否淋巴结转移、淋巴结转移数目和ER)为自变量进行多因素Logistic 回归分析,结果显示:患者年龄和淋巴结转移是神经侵犯个数的危险因素(P<0.05,表4)。
2.3 随访本组中462例获得随访,35例失访,其中82例复发、转移,75例为中晚期患者,7例为早期患者,均为三阴型乳腺癌;3例患者死亡,主要死于心力衰竭。
3 讨论
神经侵犯是指肿瘤细胞侵入神经鞘三层(神经外膜、神经鞘膜和神经内膜)的任一层,或肿瘤细胞包绕神经周围,且至少累及神经束周径的33%。近年研究发现,神经侵犯是肿瘤的局部扩散方式之一,对肿瘤的预后判断有重要作用。
神经侵犯最初报道于头颈部肿瘤偏向于沿神经生长,除头颈部肿瘤外,神经侵犯也是前列腺癌、胰腺癌、胃肠道肿瘤、胆管癌等重要的病理特征及预后不良的标志[7-8];但其发生机制尚不完全清楚。目前普遍认为,肿瘤的神经侵犯与体内的多种因子变化有关,特别是细胞间的载附因子。越来越多的研究表明恶性肿瘤的神经侵犯现象更接近入侵扩散,是继种植、淋巴转移和血行转移的第4种转移方式,有别于血行及淋巴结转移而单独存在的肿瘤生物学行为与转移方式[9]。神经侵犯在无淋巴结或血液浸润时可独立存在,也可能是某些肿瘤的唯一转移方式。

表1 神经侵犯与乳腺浸润性导管癌临床病理特征的关系
Duraker等[10]研究结果显示,乳腺癌神经侵犯发生率约为25.7%,但他们认为神经侵犯对浸润性导管癌患者无预后价值。本组实验结果显示,乳腺浸润性导管癌神经侵犯发生率约为23%,这与Duraker等的研究结果相近。神经侵犯在胰腺癌、头颈部恶性肿瘤、前列腺癌、胃癌等恶性肿瘤中的发生率均较高,其原因可能是其他肿瘤周围均有较为丰富的神经分布,且神经与肿瘤之间的相互作用较强[11]。本实验单因素分析显示,神经侵犯与淋巴结转移数目、Ki-67增殖指数、ER水平及HER-2的表达有关(P<0.05);与患者年龄、肿瘤直径、腋下淋巴结是否转移、TNM分期、脉管侵犯、分子分型、组织学分级和PR水平无关(P>0.05)。

表2 神经侵犯个数与乳腺浸润性导管癌临床病理特征的关系
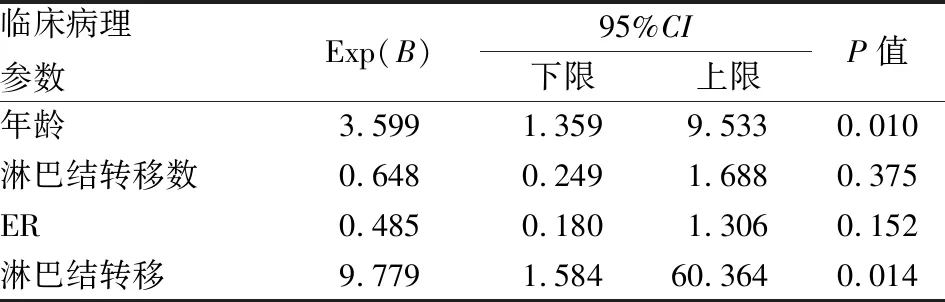
表4 乳腺浸润性导管癌神经侵犯个数相关因素多变量Logistic回归分析
本组将神经侵犯阳性病例依据神经侵犯个数分类,单因素分析显示:乳腺浸润性导管癌神经侵犯数目与患者年龄、腋下淋巴结是否转移、淋巴结转移个数及ER水平有关(P<0.05);与肿瘤直径、TNM分期、脉管侵犯、分子分型、组织学分级、Ki-67增殖指数、PR水平及HER-2的表达无关(P>0.05)。
本实验以神经侵犯阳性为因变量,以单因素分析结果中有统计学意义的变量(淋巴结转移数目、ER、HER-2和Ki-67)为自变量进行多因素Logistic回归分析,结果显示:淋巴结转移数目、ER、HER-2和Ki-67是乳腺浸润性导管癌神经侵犯阳性的危险因素(P<0.05)。随着淋巴结转移数目增加,ER及HER-2阳性率升高,Ki-67阳性率降低,乳腺浸润性导管癌神经侵犯的发生率升高。同时以神经侵犯个数(是否大于4)为因变量,以单因素分析结果中有统计学意义的变量(年龄、是否淋巴结转移、淋巴结转移数目和ER)为自变量进行多因素Logistic回归分析,结果显示:年龄和淋巴结转移是乳腺浸润性导管癌神经侵犯个数的危险因素(P<0.05)。随着患者年龄的增加,淋巴结发生转移,浸润性导管癌神经侵犯数目增加。
目前,有关神经侵犯阳性是否提示乳腺浸润性导管癌患者预后不良的报道较少,其分子机制及浸润性导管癌中神经侵犯的预后价值仍需进一步深入分析,此外,由于常规病理学难以鉴别微小神经侵犯,造成较微小神经侵犯病灶遗漏。所以采用免疫组化双染提高神经侵犯的诊断率,以便更好地指导肿瘤临床综合治疗,改善患者预后。
