胫骨高位截骨术与腓骨截骨术治疗膝骨关节炎临床疗效比较
2020-04-10李子涛廉洪宇荣凤菊马遇伯刘可鑫
李子涛 廉洪宇 荣凤菊 马遇伯 刘可鑫
牡丹江医学院附属红旗医院骨外二科,黑龙江牡丹江 157000
骨性关节炎是退行性关节病,中老年高发,60~75岁发病率>50%,75岁以上发病率约80%,近年来发病年龄有年轻化趋势。目前的治疗方法包括保守治疗,关节镜下膝关节清理术,全膝关节置换术,胫骨高位截骨术与腓骨截骨术等。全膝关节置换术优点是能有效根除重度膝关节炎相关问题,但是禁忌证较多,费用贵。关节镜下膝关节清理术清除关节气腔内增生骨赘,但不能从根本上改变膝关节受力异常。胫骨高位截骨术(High tibial osteotomy,HTO)是治疗早中期膝骨性关节炎的手法方法之一,可组织软骨磨损,缓解疼痛[1-2]。腓骨截骨术是基于不均匀沉降理论发展而来的一种手术方法,具有创伤小、风险低、缓解病情等优势[3-4]。本研究比较胫骨高位截骨术与腓骨截骨术治疗膝骨关节炎的临床疗效。现报道如下。
1 资料与方法
1.1 一般资料
选择2017年6月~2018年6月在我院诊断治疗的膝内侧间室骨性关节炎患者60例的临床资料进行回顾性分析。纳入标准:年龄≤60岁,对日常活动要求高,早、中期骨性关节炎;影像学检查结果显示内侧关节间室狭窄,外侧关节间室与髌骨关节面基本正常;膝关节屈曲活动度超过90°,屈曲挛缩畸形、内翻畸形均低于20°;胫骨近端内侧角<85°,膝关节稳定性较好,无脱位;保守治疗无效;可耐受手术;对治疗方法知情同意;临床资料及随访资料完整。排除标准:合并有影响术后肢体功能锻炼疾病者;多间室退行性病变;关节炎合并感染;痛风性关节炎、类风湿关节炎;合并严重脏器功能障碍,不能耐受手术者;有外伤史,膝关节主要韧带存在损伤或断裂;膝关节外翻畸形伴外侧间隙狭窄、疼痛;化脓性关节炎。其中30例患者采用胫骨高位截骨术治疗为胫骨截骨术组,30例采用腓骨截骨术治疗为腓骨截骨术组。两组患者一般资料比较,差异无统计学意义(P>0.05)。见表1。
1.2 治疗方法
1.2.1 胫骨截骨术组 全麻下手术。仰卧位,股骨近端应用止血带。常规消毒,铺巾。定位腓骨小头,自腓骨小头稍下方向近端延伸过膝关节外侧中点达股骨外侧髁做弧形外切口,暴露腓骨头,髂胫束,腓侧副韧带,股二头肌腱,分离保护腓总神经,暴露胫骨外髁与膝关节,在腓骨头颈交界出横行截断腓骨头,胫骨髁上插入1枚克氏针作为标志,经X线检查后确定其近端截骨线应距离胫骨平台以远2cm并平行于关节面,做胫骨远端切除,可先切断前后侧皮质,保留部分内侧皮质,截骨面要求整齐,保留的内侧皮质用锐骨刀缓缓切断,成为青枝骨折,然后胫骨远近端对合。采用T型加压锁定板(苏州吉美瑞医疗器械股份有限公司)内固定胫骨。缝合切口前开放止血带,彻底止血,置入负压吸引管,逐层关闭切口。
1.2.2 腓骨截骨术组 腰硬联合麻醉下手术。经腓骨后外侧入路,手术切口略偏腓骨后方,找到腓骨长短肌与比目鱼肌间隙后,钝性分离至腓骨,行骨膜下玻璃后显露腓骨。在腓骨小头下方6~10cm,截除大约2cm长的腓骨段,断端用骨蜡封堵,防止腓骨断端愈合,截骨时注意避免损伤腓浅神经。冲洗并逐层缝合。术毕,无菌敷料包扎。
1.3 评价方法
(1)术前与术后4周采用日本骨科学会膝关节功能评价标准(JOA)[5]对近期疗效进行评价,包括步行疼痛0~30分,上下楼梯疼痛0~25分,肿胀程度0~10分,关节活动度0~35分,分数越高功能越高。(2)术前及术后6个月采用膝关节Lysholm评分[6]对患者膝关节功能康复情况进行评价。Lysholm评分:包括跛行、疼痛、是否需要支撑、交锁、肿胀、不稳定、爬楼梯、下蹲等,满分100分,分数越高则功能越高。(3)比较两组手术时间,术中出血量,住院总费用。

表1 两组一般资料比较

表2 两组术前及术后4周JOA评分比较(x ± s,分)
1.4 统计学方法
采用SPSS17.0统计学软件对数据进行分析,计量资料以(±s)表示,采用t检验,计数资料以[n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组术前及术后4周JOA评分比较
术后4周,JOA评分较术前显著改善,差异有统计学意义(P<0.05);术后4周,胫骨截骨术组JOA评分显著高于腓骨截骨术组,差异有统计学意义(P<0.05)。见表2。
2.2 两组术前及术后6个月Lysholm评分比较
两组术后6个月Lysholm总分均显著提高,与术前比较,差异有统计学意义(P<0.05);术后6个月,胫骨截骨术组Lysholm总分显著高于腓骨截骨术组,差异有统计学意义(P<0.05)。见表3。
表3 两组术前及术后6个月Lysholm评分比较(± s,分)

表3 两组术前及术后6个月Lysholm评分比较(± s,分)
?
2.3 两组手术时间、术中出血量以及住院费用比较
腓骨截骨术组手术时间显著短于胫骨截骨术,术中出血量显著少于胫骨截骨术,住院费用显著低于胫骨截骨术,差异有统计学意义(P<0.05)。见表4。
表4 两组手术时间、术中出血量以及住院费用比较(± s)
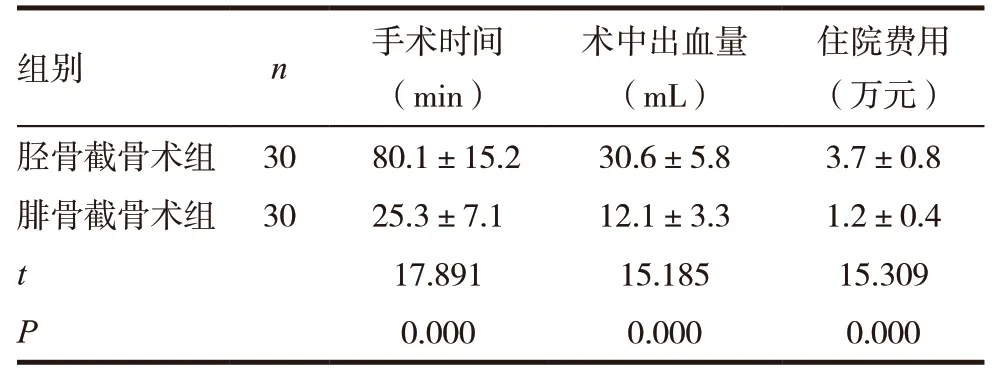
表4 两组手术时间、术中出血量以及住院费用比较(± s)
?
2.4 个案举例
2.4.1 胫骨高位截骨术 术前可见力线位于膝关节内侧,右膝关节MPTA:81°,考虑畸形在胫骨,且是关节外畸形,见图1。术后双下肢全长片可见右下肢力线位于右膝关节中心,矫形满意,见图2。

图1 患者术前双下肢全长片

图2 术后双下肢全长片
2.4.2 腓骨截骨术 术前可见显示膝关节内侧间隙明显变窄,外侧间隙良好,侧位胫骨内后侧软骨尚良好,考虑系膝关节前内侧骨性关节炎见图3。术后局部图片见图4。

图3 术前膝关节正侧位片
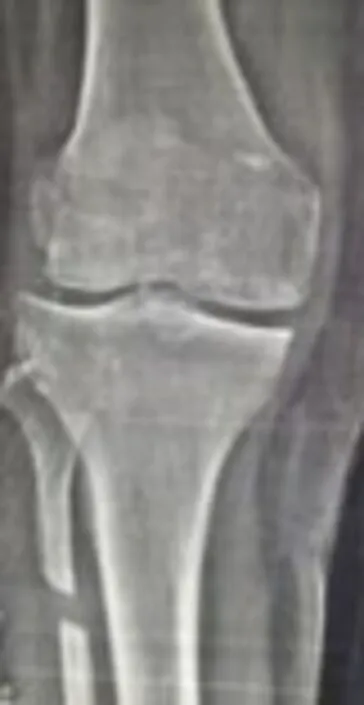
图4 术后手术局部图片
3 讨论
骨性关节炎是以软骨破坏为特征,由机械性、代谢、炎症和免疫等因素作用而造成的关节疾病。骨性关节炎的致残率高达53%,膝关节是常见的发病关节,与负重大、活动多有关[7-8]。对于保守治疗无效的患者,手术是主要的治疗方法,包括游离体摘除术,关节清理术,关节融合术,截骨矫正术,关节成形术等。胫骨高位截骨术把力线从发生炎症和磨损的膝关节内侧间室,转移到相对正常的外侧间室,从而达到缓解关节炎症状的目的[9-10]。在骨关节炎未发展到外侧之前,胫骨高位截骨术通过纠正胫骨内翻急性,把下肢力线适当转移到正常的外侧间室,从而明显减低内侧间室的压强,将其恢复到软骨能够承受的正常范围内,可以有效地组织软骨的磨损,缓解疼痛症状,甚至使已磨损的软骨和受伤的半月板有条件地得到自我修复[11-13]。金志辉等[14]采用内侧开放楔形胫骨高位截骨术(OWHTO)治疗膝关节内翻畸形,与人工全膝关节置换术比较,手术时间段,术中出血量少,切口长度短,住院费用少,术后6个月两组疼痛评分以及HSS评分比较无显著差异,作者认为胫骨高位截骨术相对于人工全膝关节截骨术,计数简单,创伤小,畸形矫正较为精确,恢复快,花费少。
腓骨截骨术是基于张英泽教授提出不均匀沉降理论的一种手术方法。该理论认为,膝关节骨性关节炎是由于骨质疏松引发关节失衡,从而导致一系列生物力学和病理生理改变,最终发生膝关节骨性关节炎,而软骨磨损知识膝关节骨性关节炎发展过程中的一个病理改变[15-16]。腓骨支撑是导致胫骨平台内外侧不均匀沉降的主要因素之一,继发膝关节力线想内侧偏移,从而造成膝关节内翻畸形。腓骨截骨术适用于早中期骨关节炎,可以缓解、避免关节置换,可有效减少病变关节部位压力,缓解疼痛,延缓骨性关节炎的发展,而腓骨截取对人体的行走与负重几乎不会产生影响,对于早中期膝关节骨性关节炎患者,经过保守治疗不能控制症状,又未达到人工关节置换指征者,通过腓骨截骨术可以显著缓解患者膝关节疼痛。邢建瑞等[17]采用腓骨截骨术治疗骨性关节炎,治疗后患者膝关节功能得到回复,并且手术切口小,创伤小,操作简单,风险更低。
在本研究中,术后4周及术后6个月,两组膝关节功能评分均得到显著改善,疼痛显著缓解,说明两种治疗方法均有明显的效果。总体来说胫骨高位截骨术治疗的患者的膝关节功能评分要优于腓骨截骨术。但是胫骨高位截骨术手术操作相对更为复杂,手术耗时更长,术中出血量更多。而膝骨关节炎老年人高发,患者多合并多种慢性病,手术耐受性差,对于这类患者,选择腓骨截骨术,手术创伤更小,风险更小,并且术后也能达到有效缓解病情的目的,可优先选择[18]。另外,腓骨截骨术总得治疗花费更低,这也是临床考虑手术方法的因素之一。
综上所述,胫骨高位截骨术与腓骨截骨术治疗膝骨关节炎均能改善膝关节功能。胫骨截骨术治疗膝骨关节炎的总体效果要优于腓骨截骨术,但是后者创伤更小,手术时间更短,费用更低,临床上对于与合并症较多,手术耐受力较差的患者,可优先选择腓骨截骨术;而对于身体条件允许,经济条件允许的患者,可优先选择胫骨高位截骨术,以达到更好的缓解效果。
