甲状腺癌脑转移的MRI 表现
2020-03-14刘义涛胡銘琪高心逸
唐 颖 王 运 刘义涛 胡銘琪 高心逸
甲状腺癌根据病理类型不同可以分成分化型甲状腺癌(包括乳头状癌和滤泡状癌)和分化较差的甲状腺癌(髓样癌、未分化癌等)。分化型甲状腺癌一般预后较好,10 年生存率约 80%~95%,远处转移少见(3%~20%发生远处转移),常见转移为肺、骨,脑、肝转移少见,但是发生远处转移,生存率明显下降,10 年生存率约50%,存在脑转移的生存率约1 年;分化差的甲状腺癌远处转移较分化型甲状腺癌多见,常见的转移为肺、纵隔淋巴结,其次为肾上腺、肝、脑等[1-3]。甲状腺癌脑转移文献报道较少,大多与预后、生存率、治疗有关,本研究的目的是将单中心10 年内收集的甲状腺癌脑转移的MRI 影像学表现进行分析。
方 法
收集2009 年9 月至2019 年9 月中国科学院大学附属肿瘤医院(浙江省肿瘤医院)所有甲状腺癌脑转移且有MRI 影像资料的患者,并且治疗前后均无伴发其他原发肿瘤。甲状腺癌均行手术治疗并经术后病理证实,在术后随访中,因各种原因行头颅MRI 检查发现病灶,MRI 扫描均为平扫加增强,颅内病灶通过手术或临床治疗后证实为转移灶。MRI 扫描使用3.0T 西门子磁共振(MAGNETOM Verio; Siemens Healthineers, Erlangen, Germany)及八通道头颅线圈,增强对比剂为钆双胺注射液(欧乃影,通用电气药业),静脉注射剂量为0.1mmol/kg 体重,速率为2.5ml/s。统计分析患者的一般资料,包括年龄、性别、甲状腺癌病理类型、治疗方式、合并其他转移、临床症状等,同时对头颅 MRI 影像资料进行分析,包括病灶的部位、数目、大小、形态、强化方式等。
结 果
16520 例甲状腺癌中,除去复合癌、失访、没有头颅MRI 的患者,有MRI 影像资料的脑转移16 例。本组16 例患者(男性10 例、女性6 例)年龄范围24 ~72 岁,平均年龄51.25 岁。甲状腺癌均通过手术病理证实,以乳头状癌最多(69%)(图1)。16例发现脑转移时都同时合并其他部位转移灶,且脑转移均发生于其他转移之后,脑转移出现与原发甲状腺癌之间的病程长短不一,平均约原发甲状腺癌后3年(0 ~15 年)后发现脑转移。原发甲状腺癌10 例为IV 期、6 例为II 期。除了甲状腺癌行手术治疗,10 例曾行131I 治疗,3 例曾行化疗,2 例曾行局部放疗。16 例患者中9 例存在中枢神经系统症状[头痛、恶心、呕吐 4/16(25%)、面部麻木2/16(12.5)%、癫痫1/16(6.25%)、肢体乏力1/16(6.25%)、晕厥1/16(6.25%)]。MRI 检查显示脑转移表现为颅内单发或多发的病灶(共79 个病灶数),表现形式不同[结节状病灶55/79(69.62%)、环形强化病灶3/79(3.8%),伴出血病灶10/79(12.66%)、累及脑膜病灶 8/79(10.13%)](图2),最大病灶长径约4.2cm,大多数病灶长径<3cm。其中8 例曾行核素扫描的患者中2 例颅内病灶有摄取,6 例无摄取。4 例患者因颅内病灶不摄碘且病灶较大、症状明显或单发病灶,行手术切除,术后病理证实为甲状腺癌转移。
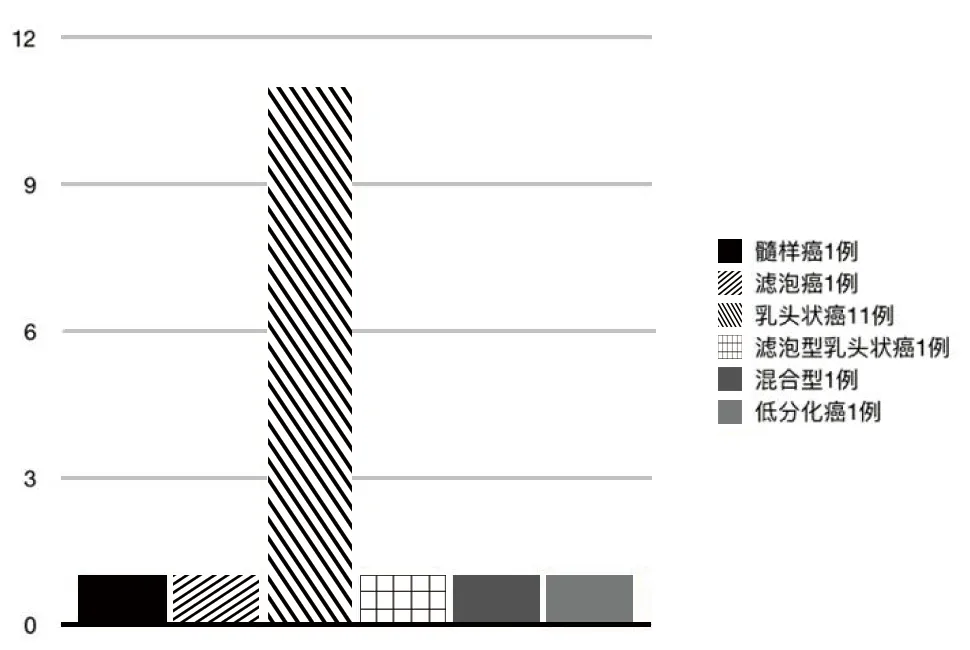
图1 甲状腺癌病理类型。
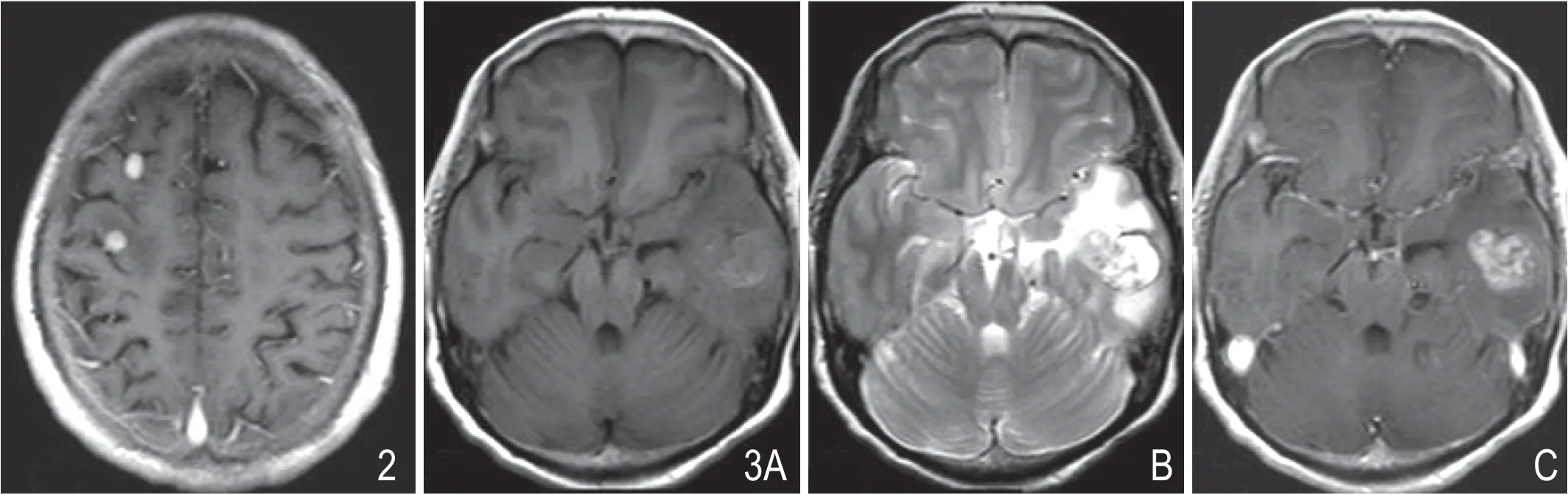
图2 甲状腺脑转移MRI 。男性,63 岁,甲状腺髓样癌。MRI 增强扫描示多发小结节大水肿病灶。图3 女性,62 岁,甲状腺乳头状癌。头颅T1WI、T2WI 平扫见左侧颞叶高低混杂信号病灶伴大片瘤周水肿(A、B), T1WI 增强见病灶不均匀强化(C)。
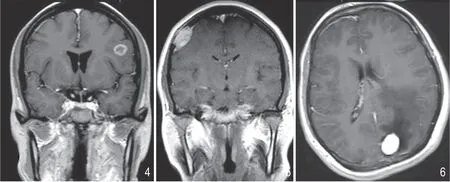
图4 男性,55 岁,甲状腺低分化癌。MRI 增强扫描示左侧额叶环形强化病灶。图5 女性,46 岁,甲状腺乳头状癌,MRI 增强扫描示单发右额部累及脑膜明显强化病灶。图6 女性,24 岁,甲状腺滤泡型乳头状癌。MRI 增强扫描示左枕叶单发明显强化病灶伴大片瘤周水肿。
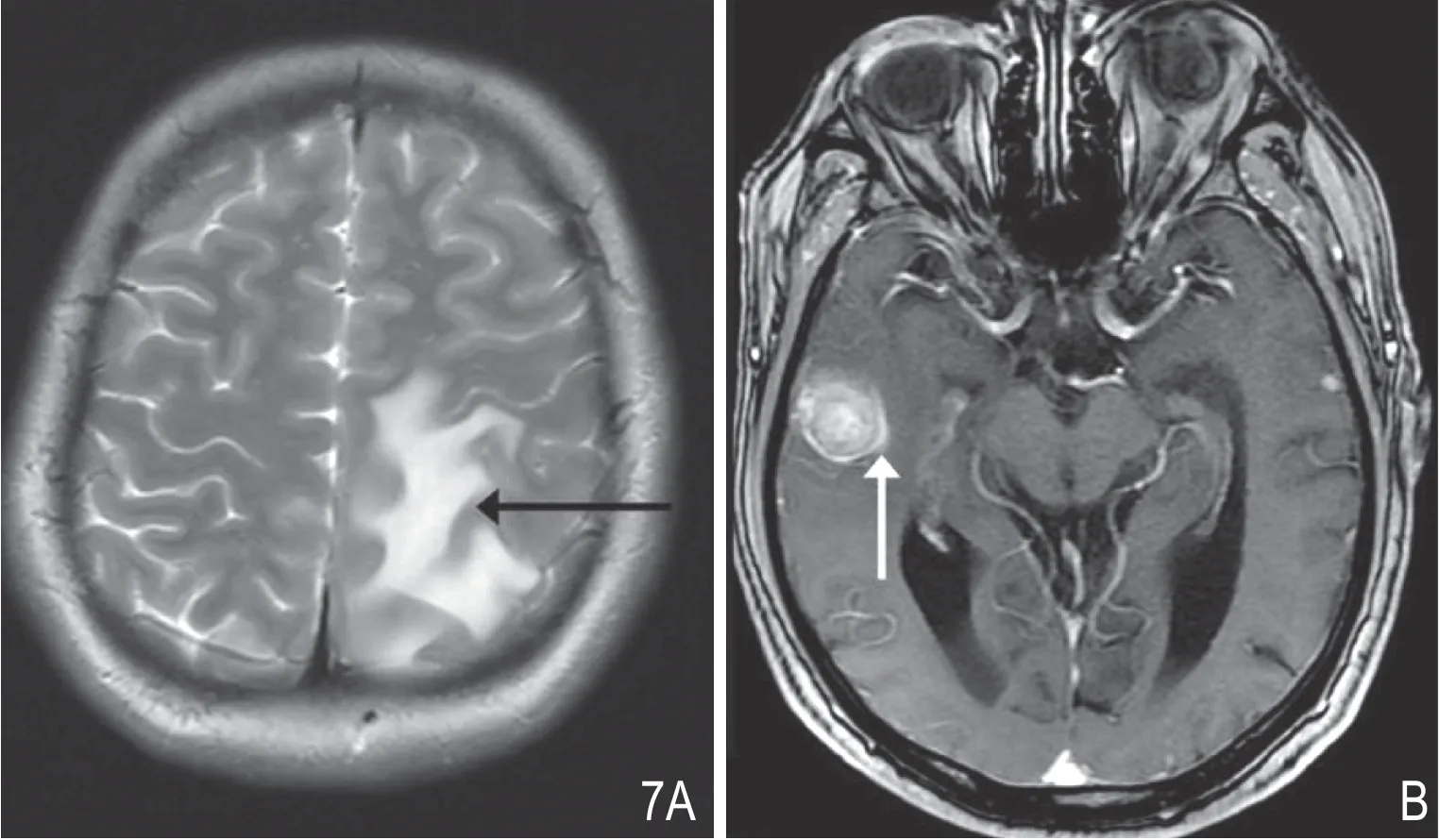
图7 脑转移瘤鉴别。A.甲状腺癌脑转移瘤 T2WI 横断面扫描示病灶周围大片瘤周水肿,但是并没有破坏灰质结构(黑箭);B.甲状腺癌脑转移瘤T1WI 横断面增强扫描示病灶明显强化,同时边缘可见强化更明显的环形强化“包膜”(白箭)。
讨 论
甲状腺癌根据病理类型不同,预后不同,但是无论哪一种病理类型的甲状腺癌,脑转移均非常少见,一旦发生脑转移生存率明显下降,有文献报道生存率约1 年[1,3]。本组单中心收集了过去10 年间所有有MRI 影像资料的甲状腺癌脑转移病例,共16 例,发病率很低,与文献报道的分化型甲状腺癌脑转移发病率约1%、分化较差的甲状腺癌脑转移发病率约 18%相差较大[1,3],可能的原因是部分患者于本院完成甲状腺癌切除手术后,回当地医院复查、随访,故存在一定失访率;且甲状腺癌脑转移患者往往症状不明显,没有确切症状时,头颅CT、MRI 不是术后随访的常规,部分脑转移因做治疗需要全身检查时偶然发现[2],本组存在中枢神经系统症状的患者一半左右(9/16-56.25%),因此甲状腺癌脑转移部分由于症状不明显导致发病率被低估;另外入组时还除去了部分存在复合癌的患者,如同时合并乳腺癌,那么术前无法判断颅内病灶由哪一个原发肿瘤转移而来。除去失访、没有头颅 MRI 增强扫描、复合癌的患者后,导致发病率被低估的可能。
本组患者年龄、性别、病程、分期、治疗方式等没有明显特异性,但是发现脑转移时,均已经存在其他部位的转移,如肺、骨、淋巴结等,且存在其他远处转移时,脑转移均发生于其他转移之后;符合甲状腺癌转移的规律[4-6]。病程长短不一,有1 例患者在发现甲状腺癌的同时发现了脑转移、肺转移,有1例患者确诊甲状腺癌15 年后才发生远处转移。II 期患者中也有与甲状腺癌同时发现脑转移的,因此甲状腺癌脑转移的发生与原发甲状腺癌所处的TNM 分期、患者年龄、对治疗的反应等各因素的相关性有待进一步研究。本组甲状腺癌病理类型以乳头状癌最多(69%),按分化型、低分化甲状腺癌分组,本组甲状腺脑转移患者中,分化型甲状腺癌13 例,3 例低分化甲状腺癌,与文献中提出分化差的甲状腺癌更倾向于发生脑转移不同[2],但是所有甲状腺癌病理类型中乳头状癌是发病率最高的,约80%~85%[3],考虑由于基数大,产生一定偏倚。
头颅CT 或MRI 检查比131I 全身扫描更有效显示甲状腺脑转移的病灶。虽然甲状腺癌患者的检查和治疗一直依赖放射性碘扫描,特别是用于确定淋巴结或远处转移的存在,同时还可以进行辅助治疗(如残余甲状腺消融、远处转移治疗等),但是该检查存在假阳性摄取(如感染性、炎性病变、功能性摄入等)[7]。本组8 例进行核素扫描的患者中,2 例颅内病灶有碘摄取浓聚,6 例颅内病灶没有碘摄取浓聚,与Hong 等[2]报道的23 例中只有1 例可以浓聚放射性碘一致。可能的解释是转移灶与原发灶的生物学行为是否一致并没有定论;可能甲状腺癌脑转移灶不存在甲状腺癌原发灶的碘钠同向转运体,或者表达减少,或者细胞膜上碘钠同向转运体靶向性减低[2]。MRI 是显示甲状腺癌脑转移首选的影像学检查。脑转移最常见的表现是位于灰白质交界区、多发的、大小不等的结节、团块或囊实性病灶,瘤周水肿明显,增强扫描多见环形强化,单发肿块型、累及脑膜型或出血型相对不常见[9]。瘤周水肿明显的原因是转移瘤好发灰白质交界区(与大脑引流静脉邻近,肿块的占位效应可使引流静脉回流受阻)、白质毛细血管分布稀少(回收水肿液少)、白质纤维通道存在(阻止水肿扩散),从而形成大面积血管源性水肿[10]。本组颅内病灶MRI 表现形式多样,几乎涵盖了所以脑转移瘤的表现,病灶周围均可见瘤周水肿,符合脑转移瘤的表现多样性及大水肿的共性。此外本组中存在一些特殊表现的脑转移瘤,其中单发病灶有4 例(4/16,25%),伴出血的病灶有10 个(2 个结节出血、8 个肿块出血、10/79,12.66%),累及脑膜病灶有 8 个(8/79,10.13%)。单发脑转移瘤与强化明显的高级别胶质瘤容易误诊,单发脑转移瘤发病率报道在 25%~50%[10-11],两者均可以有较大的瘤周水肿,但是脑转移瘤的水肿以回流障碍为主,因此不会引起邻近皮质破坏,而胶质瘤容易向周围浸润破坏,因此可以发现邻近皮质结构的破坏;另外由于脑转移瘤没有明显向周围脑组织浸润的倾向,而且一般边界清楚,所以比胶质瘤更容易观察到肿块边缘更明显的环形强化,类似“包膜”,目前还没有病理证实其结构[11](图3)。脑膜转移不是常见的脑转移瘤表现,约 10%的肿瘤患者会出现脑膜转移,常见于乳腺癌、肺癌和黑色素瘤的肿瘤患者,可以表现为软脑膜线状、结节肿块状、混合型以及 MRI 未见明显病灶仅有脑积水[12]。本组累及脑膜的病灶,表现呈肿块、结节状,与脑膜常见疾病脑膜瘤鉴别存在一定困难。另有文献报道了一种特殊的脑膜转移——肿瘤到肿瘤的转移,该患者为甲状腺乳头状癌,甲状腺手术后随访过程中,发现位于脑膜的病灶,且大小在短时间内倍增,行颅脑手术后病理显示同时存在间变型脑膜瘤和转移性乳头状癌[13]。文献报道脑转移瘤伴出血的发生率高低不一,其中黑色素瘤脑转移瘤内出血率约29%~50%[14]。本组有12.66%的甲状腺癌脑转移病灶伴有出血,有实性肿块型伴出血,也有小结节伴出血。此外有文献报道脑转移瘤瘤内出血、囊变与术后软脑膜种植播撒有关,建议其他治疗方式替代手术治疗[15]。
本研究存在一定局限性,由于甲状腺癌脑转移罕见,虽然已经回顾了单中心近10 年的病例,入组的只有 16 例;且影像学检查单一,随着 MRI 技术的发展,功能 MRI 扫描能更多反映病灶的特征,如灌注扫描(PWI)、波谱扫描(MRS)、动脉自旋标记(ASL)等[16],但是本研究为回顾性分析,前后跨越10 年的时间,故没有采用新的MRI 技术。
甲状腺癌脑转移虽然罕见,但是表现形式多样,影像学表现为多发结节的患者并不难诊断,但是本组中发现不少单发病灶,且影像学表现类似胶质瘤、脑膜瘤、听神经瘤等其他颅内常见病,而且往往病灶不摄取放射性碘,容易引起误诊,对于有既往甲状腺癌病史的患者,发现颅内单发病灶时,需考虑脑转移的可能。
