子宫腺肌症亚型与生育结局相关性的回顾性分析
2020-02-21黄琳李慧郁琦孙爱军田秦杰陈蓉邓姗
黄琳,李慧,郁琦,孙爱军,田秦杰,陈蓉,邓姗*
(1.中国医学科学院 北京协和医学院 北京协和医院妇产科,北京 100730;2.广东省江门市妇幼保健院,江门 529000;3.哈尔滨医科大学附属第一医院,哈尔滨 150000)
子宫腺肌症(AM)是一种常见的子宫良性、慢性疾病,可表现为痛经、异常子宫出血和生育力下降(包括不孕、反复种植失败、反复流产),据报道患病率5%~70%[1-2]。发病率的差异悬殊提示其症状表型不仅存在差异性,也存在一定隐匿性和混杂性。有时候AM可以没症状,也有时候AM的存在可能与患者表现的症状并不相关。甚至有学者认为AM是一种状态而非一种疾病[3]。
AM的传统定义是以病理学特征为核心,指子宫内膜腺体及间质异位到子宫肌层组织中。随着影像学的进展,AM似乎无处不在,根据病灶深度和范围的不同,可区分浅表-浸润、局限-弥漫、对称-非对称、前部-后部等病灶特征[4],甚至从影像学特征上可以与不同的发病机制假说[5]相联系,比如“子宫内膜基底内陷理论”与内生性病变相应,“经血逆流成体干细胞异位分化理论”与外生性病变相应,而“苗勒管残留组织化生”可解释孤立于肌壁间的实性或囊性腺肌瘤等。
无论如何,对于完成生育的AM患者,切除子宫是最可靠的治疗方法。而临床医生面临的最大难题是不孕患者的AM治疗策略问题。现有的短效口服避孕药、高效孕激素、曼月乐环、GnRH-a等虽然都能在一定程度上缓解疼痛和异常子宫出血的症状,但显然对生育没有帮助[6]。目前,AM患者的生育很大程度上依赖于辅助生育技术,而即便如此,AM也是导致助孕失败的明确不利因素之一。既往文献多是提供AM整体对辅助生育结局的负面影响证据[7-9],但就不同类型的AM(除局灶优于弥漫性病变有所论述)对生育结局的影响尚无细致划分,这可能与目前尚无统一的AM分型标准有关。本研究对我院5年间以不孕为指征行宫腹腔镜评估和治疗的188例AM患者进行回顾性分析,借鉴最新的MRI影像分型理念,结合超声和术中所见进行分型,而后就不同型别及其他影响因素与生育结局的相关性进行分析,旨在回答哪种AM表型预后良好或是预后不良。
资料和方法
一、研究对象
用“子宫腺肌症+不孕症+宫腔镜手术+腹腔镜手术”检索北京协和医院妇科内分泌与生殖中心病房于2013年1月至2018年6月间的病例资料,检索到总计188例病例。
纳入标准:符合不孕症诊断标准;年龄≤40岁;因不明原因不孕曾在本院行宫腹腔镜手术评估和治疗;术后已尝试怀孕;接受并完成生育结局的电话随诊。
排除标准:年龄>40岁;拒绝接受电话随访者;经手术记录和病理复核,不符合AM或腺肌瘤诊断者。
病例纳入及分组情况参见图1。最终总计100例患者107例次妊娠结局纳入分析。
二、分组及分类标准
1. 生育结局:(1)良好组:达20周以上继续妊娠中,直至足月分娩、携婴回家;(2)不良组:持续不孕,或ART移植失败,或早孕期流产,或妊娠不足20周的各类情况。
2. AM分型标准:根据核磁影像分型的理念[4],本研究结合超声和术中所见对AM进行分型(图2)。A~C型属于子宫内膜或结合带的浅表病变,宫腔镜下无特异表现,腹腔镜下宫体外观正常,除非高分辨率的超声或MRI以及子宫结合带肌层活检能够识别;D型(弥漫性不对称型):宫体增大,外部光滑,前后壁或左右侧壁不对称性增厚;E型(弥漫性对称型):宫体增大,外部光滑,前后壁均匀增厚;F型为肌壁间实性腺肌瘤;G型为肌壁间囊性腺肌瘤;H型为腺肌瘤样息肉;I型(浆膜下腺肌瘤):宫体大致正常,局部可见外突的腺肌瘤;J型(后壁外生型):后壁外突,腺肌瘤局部与直肠或宫骶韧带致密粘连,常合并深部子宫内膜异位症(DIE);K型(前壁外生型):前壁浅表或外突病灶,常与膀胱有致密粘连。
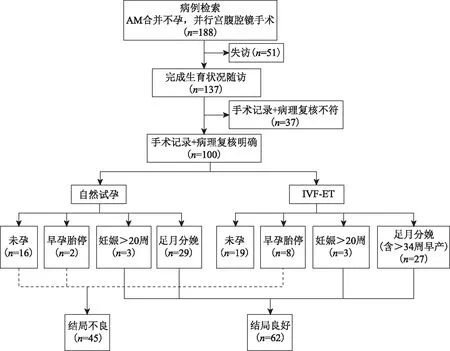
经手术记录+病理复核明确共100人,其中7人有两次妊娠结局,共107例次
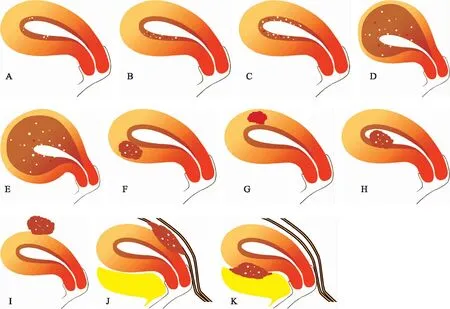
图2 子宫腺肌症的核磁影像分型
三、分析指标
定量指标:患者人口学基本信息、不孕时间、术前子宫超声三个径线并由球体积公式计算出子宫体积(ml)、术前VAS评分和CA125水平、GnRH-a的用药周期数;定性指标:有无痛经、是否使用GnRH-a、是否妊娠、有无妊娠或分娩并发症;分类指标:AM亚型、妊娠方式等。
四、统计学分析
结 果
一、基本信息
共纳入188例患者,电话随访至2019年6月,失访51例,失访率21.7%。再次复核手术记录+病理诊断剔除不符合患者37例。100例患者尝试妊娠,7例有两次妊娠结局,总计有107例次妊娠结局,总妊娠率62.0%(图1)。
107例次妊娠,按临床分型:D型35例次(32.7%),E型19例次(17.7%),I型44例次(41.1%),J型8例次(7.5%),K型1例次(0.9%);按妊娠结局:45例次结局不良(含自然试孕未孕和早孕胚胎停育18例,IVF-ET失败及胚胎停育27例),62例次结局良好(其中自然妊娠32例、IVF妊娠30例,足月分娩或目前持续妊娠中)。
二、不同妊娠结局的组间变量差异
在不同妊娠结局两组间,年龄、妊娠方式(自然/IVF)、子宫最大径(cm)、临床亚型(E、J、K)的占比、是否合并巧囊/DIE、GnRH-a用否、GnRH-a疗程数(月)差异均无统计学意义(P>0.05);不孕年限、子宫体积(ml)、临床亚型(D、I)占比、Ca125值、合并痛经的比例在两组间存在统计学差异(P<0.05)(表1)。

表1 不同妊娠结局组间变量比较[(-±s),n(%)]
注:与结局不良组比较,*P<0.05
三、AM不同亚型的妊娠结局
各亚型中,除E型的妊娠方式以IVF为主(15/19)外,其他各型的妊娠方式均大致自然/ART各半(D型18/17、I型22/22、J型4/4、K型1/0)。D型是以“结局不良”为主的亚型,发生不良结局的比例为62.8%(P<0.05)。E、I、J型以“结局良好”占优势,其中I型的结局良好具有统计学差异(P<0.05),比例为70.5%(表2、图3)。在结局不良的病例中,D型接近半数,而在结局良好组中,I型占半数多(图4)。
注:与结局不良组比较,*P<0.05
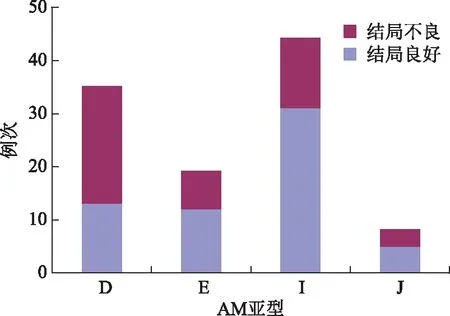
图3 不同亚型中两种妊娠结局的构成比
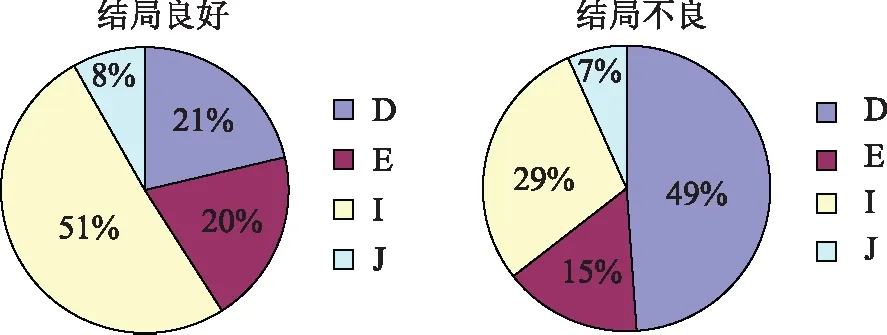
图4 两种妊娠结局中不同亚型的构成比
讨 论
本研究回顾性分析100例合并AM的不孕患者的107例次妊娠结局,自然妊娠和IVF-ET妊娠分别为50和57例次,总体妊娠率为62.0%。在“结局良好”和“结局不良”两组间,不孕时间、子宫体积、AM亚型和CA125水平具有统计学差异,“结局不良”组的不孕时间更长,子宫体积更大,非对称性宫体增大的亚型占比更高。而“结局良好”组的AM亚型以外突的局灶性腺肌瘤更多见。提示AM的不同亚型与生育结局密切相关,值得开展更大样本的前瞻性队列研究予以验证。
有关AM对于生育结局的影响,目前文献多集中于ART的患者[2],一致性提示AM对于生育结局的影响比单纯的子宫内膜异位症更显著[2],是降低妊娠率和活产率以及增加流产率的独立危险因素。AM影响妊娠的机制可能包括基因调控异常、炎症或种植相关因子失调、子宫内膜容受性下降、子宫肌层过度收缩等[10-12]。而弥漫性AM较局灶性AM的助孕妊娠率更低。目前可用的药物[6]和手术干预措施[13]的效果都不够理想,因此迫切需要制定并实施适当的研究方案,而一个普遍接受的分类系统可支持这一目标。
自2012年Kishi等[14]提出以核磁影像为依据的四分类法后,MRI对于AM的诊断价值逐渐被关注和广泛认可。2018年,Bazot等[4]提出一种细化的核磁影像分类系统:(1)内生型包括局灶型或多灶型(A)、浅表不对称型(B)或对称型(C)、弥漫性不对称型(D)或弥漫对称型(E);(2)子宫腺肌瘤包括实性(F)或囊性(G)、粘膜下(H)或浆膜下腺肌瘤(I);(3)外生型与深部子宫内膜异位症密切相关,细分为后壁型(J)或前壁型(K)。本研究虽然只有很少的患者在术前接受过MRI评估,但所有的患者都有超声影像,我们根据Bazot的分类理念,结合超声和术中所见,对所有病例进行回顾性分型。其中A~C型属于子宫内膜或结合带的浅表病变,宫腔镜下无特异表现,腹腔镜下宫体外观正常,除非高分辨率的超声或MRI能够识别,所以本组病例无一例归属其内,但不可否认存在漏诊可能。F型为肌壁间小腺肌瘤,通常也容易漏诊。G型、H型和K型虽然容易识别,但相对少见,本组病例中或没有涉及,或仅有一例。构成比排在前四位的分别是I、D、E、J亚型。I型为外突、局限的腺肌瘤,宫体大致正常,从理论上推测其生育结局良好是合理的,本组病例显示的结果也符合文献报道的ART类似病例的生育结局。D型为宫体增大,前后壁或左右侧壁不对称;E型为宫体增大,前后壁对称性增厚;J型亦为后壁外突,但与D/E型的显著区别是局部与直肠致密粘连,此为外生性病灶合并DIE的显著特点。理论上,此类病灶弥漫致宫体增大,肌层增厚的病变影响妊娠的可能性大,但本组病例中仅在D型有显著性差异,可能跟病例数较少有关,所以更需要扩大样本进行前瞻性队列研究。
FIGO近年来正在致力于基于影像的AM分类共识,其中涉及结合带厚度、子宫体积、病灶部位、性质、累及肌层层次、是否合并巧囊或DIE等,这些要素估计只有MRI评估能够全面满足,而超声评估只有在满足MUSA的共识标准[15]情况下,才能一定程度上减少轻度AM的漏诊可能。在统一的分类或分型系统基础上,我们有可能进一步探索或验证哪一类AM是导致不孕不育,包括胚胎移植失败的原因,而哪类AM只是混杂因素。
其实,AM影像学的分型与现存的发病机制学说[5]有很大程度的契合。子宫内膜内陷理论(Invagination of the Endometrial Basalis)也许是继发的机械损伤,也许是原发的孕激素抵抗或高雌激素状态,均可造成基底层损伤从而促进内膜组织向肌层内陷,产生内生性病变。根据累及腺体或肌肉的比例不同,可表现为MRI上Swiss-cheese征或致密的JZ增厚。而干细胞异位分化理论(Differentiation of Adult Stem Cells)既可以解释内生性病变,即子宫内膜干细胞可在组织损伤后被激活,并能在异位后的微环境诱导下出现肌化生。这些干细胞与周围上皮细胞黏附显著减少(桥粒连接丢失),并出现更多的伪足结构,伴随在位内膜细胞外基质降解向子宫肌层迁移;也可以解释外生性病变,具有活性的干细胞经输卵管逆流至盆腔,在子宫浆膜面粘附、侵袭、迁入子宫外肌层形成病灶。因此也常合并有DIE或者巧囊。苗勒管残余组织化生理论(Metaplasia of Displaced Embryonic Pluripotent Müllerian)认为苗勒管是原始胚胎结构,具有分化成子宫内膜腺体和间质的潜能。此理论更适合于解释肌壁间孤立腺肌瘤,包括少年型囊性腺肌症等的形成,假设子宫腺肌症也可能是一种肿瘤性病灶。
更重要的是,AM的分类与治疗策略及其效果也很可能密切相关。外生性AM只要早期发现,对子宫内膜及结合带影响不大,生殖预后相对乐观,而内生型AM,尤其是腺体受累的病变,可能对子宫的容受性影响最大。而不同药物或介入或手术治疗方法的效果都有待于在不同类型的AM中予以验证。
由子宫腺肌症的发病机制来看,目前药物的疗效有限可能与药物干预的时间过晚或不能对抗多种级联的病理机制有关。现有研究提示,很多轻微的腺肌症由于症状、体征不特异而被忽略,却广泛存在于不孕、助孕失败和反复流产的患者中[16-18],而通过对子宫形态超声评估标准的制定以及基于核磁影像的AM分类系统的建立,有利于提高早期诊断、早期干预的能力,进而减少显著性和难治性病变的发生。
本研究率先尝试借鉴核磁影像学分类的理念,回顾性结合超声和术中所见对既往AM病例进行临床分型,并分析其与生育结局的相关性,初步验证了外生性局灶AM经治疗后生育预后良好,而弥漫性内生性AM,尤其是非对称型对妊娠的影响较大的临床假设。本组病例不限于ART的患者,也包括近半数自然妊娠的病例,整体的妊娠率较高,考虑与病例严重程度不如文献报道的ART患者群严重有关,另外根据纳入标准也不包括40岁以上的高龄患者。由于严格控制了合并子宫肌瘤等混杂因素,最终纳入分析的病例数较小是本研究的明显缺陷。但初步结果是合理可信的。
近年来,我中心采用MRI检测的AM病例越来越多,下一步的研究计划是基于核磁分类对患者的生育结局进行预测分析,并在独立的前瞻性队列中予以验证。同时就改善AM相关不孕的治疗结局探索最优的综合策略。
