经鼻-蝶入路治疗垂体瘤的术后常见并发症及处理策略
2019-08-05夏大勇江晓春刘策刚赖年升赵晨辉刘佳强徐善水
夏大勇,江晓春,戴 易,刘策刚,赖年升,赵晨辉,刘佳强,徐善水
(皖南医学院第一附属医院 弋矶山医院 神经外科,安徽 芜湖 241001)
鞍区垂体瘤(pituitary adenoma,PA)是一种神经外科常见的神经内分泌肿瘤,其发病率约占颅内肿瘤的20%[1]。除部分泌乳素瘤和生长激素腺瘤能够使用药物治疗外,目前主要还是以经鼻-蝶窦入路显微外科手术治疗为主[2]。本研究选取74例经鼻-蝶入路手术治疗垂体瘤患者,对术后常见并发症和处理策略进行总结和分析,现报道如下。
1 资料与方法
1.1 一般临床资料 2017年1月~2018年12月在我院神经外科行经鼻-蝶显微手术治疗垂体瘤74例患者,女35例,男 39例,年龄18~78岁,平均(54.41±13.27)岁。所有患者术前行影像学检查(蝶窦冠状CT、头颅MRI或者动态垂体MRI),按照肿瘤的直径大小可分为:微腺瘤(<1 cm)16例,大腺瘤(1~3 cm)48例,巨大腺瘤(>3 cm)10例;按照细胞形态和功能相结合可分为:泌乳素细胞腺瘤25例,无功能细胞腺瘤38例,生长激素细胞腺瘤5例,促肾上腺皮质细胞腺瘤5例,促甲状腺素细胞腺瘤1例。
临床表现主要有:肿瘤组织压迫引起的相应的症状(如头痛、视力下降、视野的缺损、下丘脑垂体功能低下等)和功能性垂体腺瘤导致相应的症状(如闭经、泌乳、性功能障碍、肢端肥大症、库欣外貌等)[3]。
1.2 手术方法 临床上根据肿瘤的大小、质地、侵袭性、生长方式选择手术方法,经鼻-蝶窦手术的适应证有[4-5]:①垂体微腺瘤和大腺瘤;②视交叉前置者;③蝶窦气化明显、肿瘤主体位于鞍内;④巨大型垂体腺瘤的瘤体位于鞍内,轻度向鞍上前方和两侧者伸展;⑤不能够耐受开颅的年龄大、体弱的患者。所有纳入患者均是首次手术,无经鼻-蝶窦入路显微手术禁忌证。
手术要点[6]①体位:平卧头稍后仰约25°;②分离鼻中隔黏膜和寻找蝶窦开口:在右侧中鼻甲水平切开鼻中隔黏膜分离,显露蝶窦腹侧壁和标志性中线蝶骨嵴和犁骨,可寻找蝶窦的开口;③开骨窗:确认鞍底位置,在鞍底前下部开骨窗;④切开硬膜和切除肿瘤:细长针穿刺排除动脉瘤,“+”切开硬膜,切除肿瘤后可用人工硬脑膜重建鞍底,骨性结构复位。
1.3 观察指标 密切监测患者生命体征变化,同时维持水电解质平衡,详细记录患者术后常见的并发症,并对其治疗的经过进行记录。
1.4 统计学分析 采用SPSS 18.0统计软件进行分析。以均数±标准差表示数值变量资料;以例数表示分类资料,并以Fisher确切概率法进行比较。P<0.05为差异有统计学意义。
2 结果
2.1 术后出现脑脊液鼻漏1例,采取绝对卧床、避免咳嗽、通便等保守对症处理后,1周内鼻漏消失;术后10例出现尿崩症,给予垂体后叶素治疗后逐渐恢复;22例发生垂体功能低下,应用激素进行替代治疗后好转;8例出现低钠血症,考虑抗利尿激素分泌不当综合征引起,给予限水、利尿和适量补充盐分处理;其他(再出血、颅内感染)2例,其中1例颅内感染,经过抗感染对症治疗后好转,1例手术区域出血行再次手术后好转,无死亡病例(典型影像学特征见图 1,患者各类并发症发生情况见表1)。
2.2 3组患者脑脊液漏、尿崩症、激素水平低下、电解质紊乱及其他并发症的发生率差异无统计学意义(P>0.05)。结果见表2。
表1 患者各类并发症发生情况

脑脊液漏尿崩症激素水平低下电解质紊乱其他n1102282发生率/% 1.3513.5129.7210.812.70
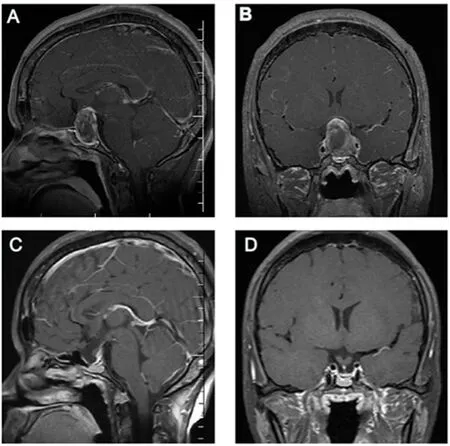
A、B.患者术前头颅MRI,提示肿瘤瘤体位于鞍内,向鞍上前方和侧方生长;C、D.术后3月复查头颅MRI,提示肿瘤完全切除。
图1 垂体腺瘤患者手术前后的典型影像学特征
表2 3组患者并发症发生率情况
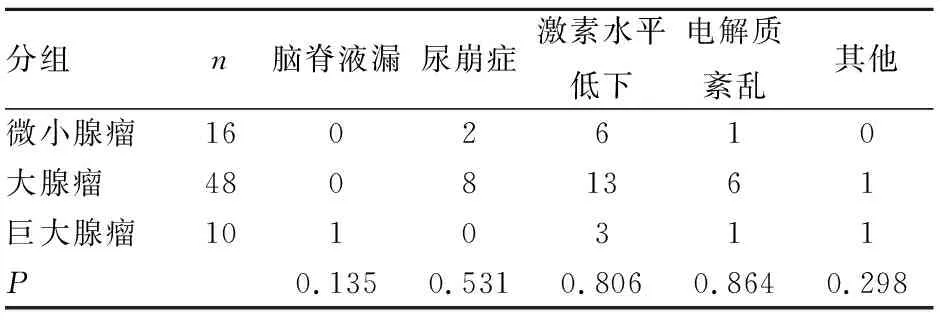
分组n脑脊液漏尿崩症激素水平低下电解质紊乱其他微小腺瘤1602610大腺瘤48081361巨大腺瘤1010311P0.1350.5310.8060.8640.298
注:采用Fisher确切概率法。
3 讨论
垂体腺瘤是颅内常见的良性肿瘤之一,其中发病率男性为28/百万人,女性为70/百万人[7]。由于垂体腺瘤能够引起患者内分泌功能的异常和占位性损害,给患者本人和家庭都带来了很大的不良影响。随着显微神经外科的发展,经鼻-蝶窦入路显微外科手术已经取代传统开颅手术,该手术方法具有入路直接、手术时间短、肿瘤切除彻底、脑组织和神经损伤创伤小、安全性高等优点。但由于垂体瘤位置比邻复杂,手术存在一定的并发症。为了减少并发症的发生,更好地对并发症采取治疗措施,本文对我院垂体瘤术后的常见并发症做出总结和分析。
术后脑脊液漏(eakage of crebrospinal fluid,ECF),经鼻-蝶入路术后并发脑脊液漏的因素较多,但主要原因多由手术医生在刮取瘤体过程中损伤了鞍内的蛛网膜所致[8]。出现脑脊液漏的患者,可适当使用抗生素预防颅内感染,要求患者取半坡卧位,头后仰,一般在48 h左右停止鼻漏[9]。脑脊液漏超过1周的患者,行腰大池外引流术释放脑脊液,加快漏口愈合[10- 11]。为了预防脑脊液漏的发生,如果鞍膈塌陷时,手术医师在继续清除残余瘤体时应小心操作,搔刮肿瘤时尽量轻柔,尤其在见到灰蓝色区域时,务必小心谨慎。
术后尿崩症(diaberes insipidus,DI)主要特点是尿量高于正常值范围,但低于普通尿崩症的范围[12]。大多数研究者认为尿崩症是由于垂体柄受损伤引起的,与垂体瘤的直径大小、生长的方向密切相关[13]。垂体瘤术后的尿崩症一般是由于鞍隔以下的垂体后叶或者垂体柄叶受损引起的暂时性的尿崩。大多数患者临床表现为症状轻、持续时间短、对电解质影响小、恢复快。一旦出现,早期即使用垂体后叶素进行静脉缓慢泵入,一般1周左右症状好转。预防尿崩症应做到术中轻巧操作,对于垂体后叶的后方区域应尽量减少不必要的骚扰,术后监测电解质指标改变,合理使用抗利尿剂与补充电解质。
术后电解质紊乱(electrolyte disturbance,ED)主要是低钠血症,临床症状表现为恶心、头晕、软弱无力等[14]。应首先判断导致血钠异常的原因,通常主要由抗利尿激素分泌异常综合征和脑性耗盐综合征两种原因引起,前者治疗应限制水分的摄入,可予适当补钠,后者治疗时要提高患者液体和钠的摄入量[15]。
术后垂体功能低下(Hypopituitarism),因正常垂体受到肿瘤组织的挤压、侵犯和手术本身对腺垂体干扰引起的垂体功能低下,多具有可逆性特点[16]。有研究表明垂体腺瘤患者术后垂体功能低下发病率为30%~70%[17]。依据治疗原则,应先补充糖皮质激素,再依次补充甲状腺素、抗利尿激素和性激素[18]。本研究对出现垂体功能低下的患者采用强的松和左旋甲状腺素进行激素替代治疗,并根据激素的水平对药物剂量进行调节,治疗效果明显。术者在术中应仔细、准确辨认肿瘤组织与正常的垂体组织,且尽可能减少对正常垂体组织的干扰,减少术后垂体功能低下的发生。其他术后并发症如术后再出血、鼻中隔穿孔、颅内感染等均较少见。综上所述,经鼻-蝶入路显微镜下切除垂体瘤是目前治疗垂体瘤最安全有效的方法,但是由于该手术入路比邻结构关系复杂、操作空间较狭小、操作者熟练程度的不同,术后也存在一些常见的并发症。术者不仅要熟练掌握该入路的方法和技巧,还要掌握术后一些常见的并发症处理方法,对提高临床医师诊治水平和改善患者术后的生活质量都具有一定的意义。
