湿化高流量鼻导管通气治疗极低出生体重早产儿呼吸暂停临床效果
2018-07-26颜夏琳
颜夏琳
目前, 早产儿尚没有统一定义, 一般将胎龄<37周的新生儿称为早产儿, 而将孕周20~37周、体重1000~1500 g的新生儿称之为极低出生体重早产儿, 此类早产儿多数会出现呼吸暂停, 对患儿生命安全造成极大的威胁。在临床治疗中多采用常规治疗, 但治疗效果并不理想。临床实践表明[1],湿化高流量鼻导管通气应用于极低出生体重早产儿呼吸暂停治疗中具有一定的治疗效果, 其是一种无创通气方式, 可有效提高早产儿生命安全。本次研究基于以上背景, 分析湿化高流量鼻导管通气治疗极低出生体重早产儿呼吸暂停的临床效果, 现报告如下。
1 资料与方法
1.1 一般资料 选取本院2014年12月~2017年12月收治的82例极低出生体重呼吸暂停早产儿, 所有早产儿均符合极低出生体重呼吸暂停诊断标准, 采用随机数字表法分为对照组和治疗组, 各41例。对照组男22例、女19例,胎龄23.5~35.5周, 平均胎龄(29.5±2.1)周, 出生体重1005.5~1723.5 g, 平均体重(1223.9±172.5)g。治疗组男21例、女20 例 , 胎龄 24.6~36.2 周 , 平均胎龄 (29.7±2.5)周 , 出生体重1001.5~1736.7 g, 平均体重(1231.9±171.7)g。两组早产儿胎龄、出生体重等一般资料比较差异无统计学意义(P>0.05),具有可比性。本次经本院伦理委员会批准, 并全程参与研究。纳入标准:出生体重1000~1500 g;符合实用新生儿学中的呼吸暂停诊断标准者[2];家属与本院签署知情同意书者。排除标准:重度窒息患儿;严重呼吸窘迫综合征患儿;总胆红素>340 μmol/L;先天性心脏病者;先天性畸形者。
1.2 方法 两组早产儿入院后完善相关检查, 确诊病情后给予脉氧、心电监护、暖箱保暖、呼吸道管理及鼻饲喂养等处理。当患儿出现呼吸暂停时先托背, 对足底进行刺激, 如无效, 需实施气囊加压给氧治疗[3]。当患儿呼吸暂停次数<3次/d后, 根据患儿实际情况实施治疗。
1.2.1 对照组实施常规治疗, 即给予早产儿枸橼酸咖啡因(意大利凯西制药公司, 注册证号:H20130109)治疗, 按体重给药, 初始剂量20 mg/kg, 将其加入到氧化钠注射液中静脉滴注, 滴注时间为30 min, 24 h后采用5mg/kg的枸橼酸咖啡因进行静脉滴注, 滴注时间为10 min, 1次/d。治疗期间, 所有早产儿均实施吸氧或常规鼻旁给氧[4]。
1.2.2 治疗组采用湿化高流量鼻导管通气治疗, 先用氨茶碱5 mg/kg进行静脉泵入, 12 h后, 维持剂量改为2 mg/kg, 每12小时1次, 同时实施湿化高流量鼻导管通气治疗, 即吸入氧浓度21~40%, 气体流量2~8 L/min, 加温湿化器温度37℃。在治疗过程中一定要注意患儿鼻腔与鼻导管之间要留有一定的空隙, 减少对患儿鼻腔组织产生压迫[5]。
1.3 观察指标及疗效判定标准 比较两组临床指标(总用氧时间、机械通气时间)、并发症发生发生情况及治疗效果。并发症包括喂养不耐受、新生儿坏死性小肠结肠炎(NEC)、鼻损伤。疗效判定标准[6]:治疗24 h后, 没有出现呼吸暂停症状为显效;治疗72 h后, 没有出现呼吸暂停症状为有效;治疗72 h后, 仍有呼吸暂停现象, 或病情在加重为无效。治疗总有效率=显效率+有效率。
1.4 统计学方法 采用SPSS22.0统计学软件进行数据统计分析。计量资料以均数±标准差()表示, 采用t检验;计数资料以率(%)表示, 采用χ2检验。P<0.05表示差异具有统计学意义。
2 结果
2.1 两组患儿临床指标比较 治疗组总用氧时间、机械通气时间短于对照组, 差异有统计学意义(P<0.05)。见表1。
表1 两组患儿临床指标比较( )
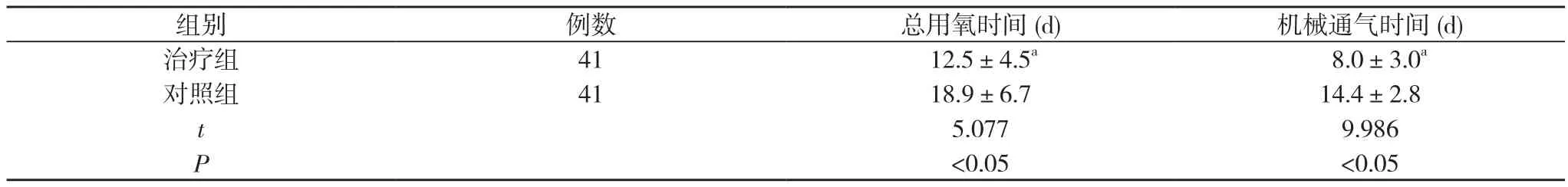
表1 两组患儿临床指标比较( )
注:与对照组比较, aP<0.05
?
2.2 两组患儿并发症发生情况比较 治疗组出现喂养不耐受3例、NEC 1例, 鼻损伤2例, 并发症发生率为14.6%(6/41);对照组出现喂养耐受不8例、NEC 7例, 鼻损伤1例,并发症发生率为39.0%(16/41);治疗组并发症发生率低于对照组, 差异有统计学意义 (χ2=6.212, P<0.05)。
2.3 两组患儿治疗效果比较 治疗组显效29例、有效10例、无效2例, 治疗总有效率为95.1%(39/41);对照组显效21例、有效11例、无效9例, 治疗总有效率为78.0%(32/41);治疗组治疗总有效率高于对照组, 差异有统计学意义(χ2=5.145,P<0.05)。
3 讨论
随着医疗水平的不断发展与进步, 早产儿越来越常见,其是指胎龄<37周的活产婴儿, 由于早产儿全身各系统功能发育不成熟, 易增加极低出生体重早产儿[7]。早产儿因对子宫外环境适应能力与调节能力较差, 易出现呼吸暂停, 具有较高的死亡率[8]。在临床治疗中, 为避免早产儿夭折, 均实施有效的救治措施, 以保障患儿生命安全。在临床治疗极低出生体重早产儿中, 多采用常规治疗, 但治疗效果并不理想。随着医疗水平的不断发展与进步, 湿化高流量鼻导管通气在极低出生体重早产儿临床治疗中, 效果显著, 其可有效减少通气时间, 促使患儿病情尽快稳定。
湿化高流量鼻导管通气是在鼻导管氧疗基础上创新出来的, 其是通过不需要密封的特制鼻导管, 直接经鼻输入高注量加温加湿的混合氧气, 有效改善早产儿呼吸暂停而引起的缺氧;同时此治疗方法还可有效改善早产儿呼吸功能, 改善肺功能, 提高肺的顺应性[9,10]。其作为新型的无创呼吸支持治疗措施, 在呼吸暂停早产儿治疗中具有较高的安全性。本次研究结果显示, 治疗组总用氧时间、机械通气时间短于对照组, 差异有统计学意义(P<0.05)。治疗组并发症发生率为14.6%, 对照组并发症发生率为39.0%, 治疗组并发症发生率低于对照组, 差异有统计学意义(P<0.05)。治疗组治疗总有效率高于对照组, 差异有统计学意义(P<0.05)。
综上所述, 湿化高流量鼻导管通气治疗极低出生体重早产儿呼吸暂停临床效果显著, 其可进一步提高治疗效果, 促使早产儿尽快康复。
