机械通气在胸腺瘤术后肌无力危象中的应用
2017-02-27施海展林建生郑新阳吴荔辉关军许
施海展 林建生 郑新阳 吴荔辉 关军 许建新 陈信淳
【摘要】 目的:探讨机械通气在胸腺瘤术后肌无力危象治疗中的效果。方法:回顾性分析1995-2012年共就诊的73例胸腺瘤合并重症肌无力患者的资料,12例患者术后出现肌无力危象,予以机械通气治疗,对患者通气前后的神志、呼吸频率、心率、血气分析结果的变化进行比较。结果:机械通气后患者神志由烦躁转为平静,呼吸困难、胸闷明显缓解,心率逐渐恢复正常。动脉血气较通气前明显改善,差异有统计学意义(P<0.05)。全组无死亡。结论:机械通气治疗胸腺瘤术后肌无力危象效果良好,减少死亡率。
【关键词】 胸腺瘤; 重症肌无力; 手术后并发症
doi:10.14033/j.cnki.cfmr.2016.32.073 文献标识码 B 文章编号 1674-6805(2016)32-0128-03
笔者所在医院自1995-2012年共收治胸腺瘤合并重症肌无力患者73例。术后常规带气管插管入ICU监护治疗,出现肌无力危象12例,发生率为16.4%(12/73),其中10例使用气管插管呼吸机辅助呼吸,2例行气管切开呼吸机辅助呼吸,全组无死亡。现对现对资料进行回顾性总结及分析。
1 资料与方法
1.1 一般资料
本组男7例,女5例。年龄26~53岁,病程2~43个月。平均27.5个月。全组手术前均行CT检查及新斯的明实验后明确诊断。按Osserman分型:3例患者为Ⅱa型,6例患者为Ⅱb型,2例患者为Ⅲ型,1例患者为Ⅳ型。病理结果:9例患者为良性胸腺瘤,其中2例患者属于是淋巴细胞型,5例患者属于是上皮细胞型,2例患者属于是混合型。3例患者为恶性胸腺瘤,其中2例患者为淋巴细胞型,1例患者为上皮细胞型。
1.2 手术方法
全麻双腔气管插管,将全部胸腺组织、前纵隔脂肪组织切除。对于恶性胸腺瘤患者,则对受累胸膜心包、部分肺组织均行切除。
1.3 围手术期处理
患者术前均服用溴吡斯的明180~420 mg/d及强的松10~30 mg/d。术后12例患者出现肌无力危象,其中6例患者手术后延迟拔除气管插管,另外6例患者则是拔除气管插管后重新行气管插管,全部使用呼吸机辅助呼吸。通气方式采用同步间歇指令通气(SIMV)+压力支持通气(PSV)。参数设置:潮气量8~10 ml/kg,FiO2 0.40~0.60,压力支持10~15 cm H2O,1∶E=1∶1.5~2.5,呼吸频率12~20次/min。在机械通气期间一律不用肌松剂,保持自主呼吸,定期查血常规、血电解质及血气分析。术后2 h后自胃管注入术前的溴吡斯的明同等用量。术后加强呼吸道管理,防治肺部感染。术后均予以充分营养支持,例如:鼻饲高蛋白、高热量的要素膳饮食,对患者营养状况进行有效改善,纠正水电解质紊乱、酸碱失衡。对部分本身营养状态差患者术后采用胃肠外营养(TPN)。
1.4 统计学处理
所得数据采用PEMS 3.1处理,计量资料以(x±s)表示,采用t检验,计数资料以率(%)表示,采用字2检验,P<0.05为差异有统计学意义。
2 结果
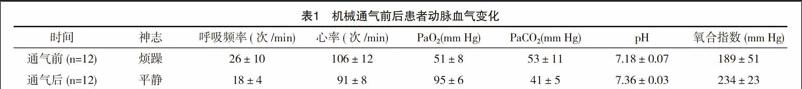
2.1 机械通气前后患者动脉血气变化
本组机械通气后患者神志由烦躁转为平静,呼吸困难、胸闷明显缓解,心率逐渐恢复正常。动脉血气较通气前明显改善,差异有统计学意义(P<0.05),见表1。
2.2 手术后病情转归
全组无死亡。其中10例于1~7 d后恢复有效的自主呼吸,咳嗽咳痰有力,血气分析正常后,撤离呼吸机。2例因呼吸无力持续时间长,行气管切开,其中1例在气管切开后第14天,1例在气管切开后第23天呼吸恢复,撤离呼吸机。
3 討论
在重症肌无力治疗中,胸腺瘤切除术的应用十分广泛,根据相关报道显示,胸腺瘤切除术治疗重症肌无力有效率达80%[1],且越来越多的证据显示胸腺瘤切除术是安全有效的,且行手术治疗相对于药物治疗优点在于疗效更持久,但是与非手术肌无力患者相比,手术切除胸腺瘤造成术后早期肌无力危象风险大大增加,这可能和手术中乙酰胆碱受体抗体集中释放存在相关性。在临床工作中,胸腺瘤术后并发肌无力危象常来势凶猛,病情险恶。病死率高,国内报道在14%[2],而术后一旦出现肌无力危象应及早使用机械通气,这是抢救肌无力危象最关键的方法。
若是患者出现肌无力危象,必须确保其呼吸道通畅,面罩加压吸纯氧,并行气管插管呼吸机辅助呼吸。患者插管大于7 d,需改行气管切开。予以患者溴吡斯的明维持剂量,结合实际病情增加用量(不得大于最大耐量),直至症状得到有效控制。对于溴吡斯的明应用效果不佳的患者,需通过中等量糖皮质激素冲击后,改用小剂量维持,并使用大剂量的丙种球蛋白进行静脉滴注。同时插入鼻胃管,行肠内营养支持。早期使用可预防肠内细菌移位,发生内源性感染。先由胃管注入低脂低渗型配方的营养液,输注速度10 ml/h,输注量开始需控制在300~400 ml/d,后期逐步增加,过度至整蛋白型全营养配方全量供给。根据患者实际营养情况、消化道反应、其他全身情况,适时调整对热量供给,每日总热量应控制在1500~2500 kcal,热氮比为150~180∶1,蛋白质为1.0~2.0 g/(kg·d),碳水化合物、脂肪的总热量分别为50%~55%、25%~35%,维生素B1为20 mg/2000 kcal,钙为1000 mg/d[3]。在应用呼吸机辅助患者呼吸时,应对气管插管的牢固性进行检查,并加以标记,表面导管滑脱,或是出现插入过深的问题,不利于通气。在使用气管插管呼吸机辅助呼吸的同时,应使用阿托品抗胆碱酯酶药物毒覃碱作用,大大减少呼吸道的分泌物。按照患者面部表情、皮肤颜色、氧饱和度及血气分析结果,对呼吸机参数进行合理的调整。脱机时使用间断停机的方式,逐步降低潮气量、呼吸频率以及氧体积分数,撤机时机一般将吸气辅助压力降至5 cm H2O,呼吸频率减至4次/min,当患者神志清醒,自主呼吸平稳,肌力恢复良好,血压、脉搏正常,呼吸道通畅时,则表明其具备独立自主呼吸能力,此时可考虑脱机。完成脱机后,需密切观察患者的面部表情、口唇、四肢末梢血运状况,经常听诊双肺呼吸音,若是闻及痰鸣音,需立即吸痰,并湿化呼吸道气管内滴药,帮助痰液稀释咳出。在拔管后,床旁必须配备呼吸气囊、呼吸机,做好严密的观察,防止再次出现肌无力危象。本研究12例均未再发生肌无力危象,顺利脱机。
行胸腺瘤切除术后出现肌无力危象患者,均需行机械通气治疗,明显延长患者术后住院时间,增加肺部感染率,使住院费用显著增加。故应根据术后肌无力危象相关危险因素入手,做好充分术前准备及术后完善围手术期处理,从而尽量避免肌无力危象的发生,从而进一步减少术后机械通气应用,缩短患者住院时间。危险因素如下:(1)术前准备不足。术前,需先行内科治疗,直至病情改善,症状最轻、用药量最少时,行手术治疗。术前抗胆碱酯酶药的用量应尽可能的少[4]。若是无效或是效果不佳,需使用强的松、细胞毒剂、大量免疫球蛋白或是血浆置换等开展治疗,直至病情稳定之后,进行手术。在术前12 h,需将胆碱酯酶药物停用,激素无需停用。本研究中,1例患者术前大剂量抗胆碱酯酶药控制症状后,行手术治疗,术后出现MG危象。(2)若是存在营养不良、水电解质、酸碱平衡紊乱,则会导致MG危象进一步加重[5]。胸腺瘤并MG患者,往往具有不同程度的营养不良,对此术前必须予以纠正。若是患者病情严重、进食困难、消瘦明显或时由于气管插管而无法进食,需予以鼻饲高蛋白、高能量的要素膳饮食,或是肠外高营养(TPN),有效改善患者的营养情况,对水电解质、酸碱失衡进行纠正。(3)感染。感染会导致自身的免疫反应加重,而发热则会影响到神经肌肉接头传导。本研究中,术后感染者(4/12)显著要高于非感染者(2/61),由此可得感染是诱发MG危象的主要因素。MG常合并感染,尤其是肺部感染,因此手术前、后需定期行痰培养,开展药敏实验,使用有效的抗菌素,定期通过气管插管、气管切开套管及时吸痰,切实做好呼吸道的管理,加强肺部感染的防治,进一步预防MG危象[6]。(4)用药不当。术前若是出现MG加重,禁止随意加大激素的用量,大剂量激素冲击,极易诱发MG,术后激素用量不可骤然减量,应在病情稳定后持续1周后逐渐减量,每月减少1片,直到停用[7]。如果在减量时,出现症状加重的现象,必须继续服用最低有效剂量加以维持。术中肌松药的使用是引发MG危象直接原因。在气管插管之前,经常使用短效肌松剂(如卡肌宁),全麻用药可选用芬太尼[8]。术后应避免使用氨基糖甙类抗菌素抗感染,应选择青霉素、头孢类或红霉素等比较安全。
参考文献
[1] Nieto P T,Roblel P P J,Pajulo C M,et al.Prognostic factors for myasthenia gravis treated by thymectomy:review of 61 cases[J].Ann Thorac Surg,1999,67(3):1568-1571.
[2]韓仲岩,唐盛孟,志强.神经病学[M].上海:上海科学技术出版社,1990:153-156.
[3]顾景范,杜寿玢,郭长江.现代营养治疗学[M].北京:科学出版社,2009:640-641.
[4]林金延,黄瑞键.重症肌无力外科治疗围手术期的处理经验[J].中华胸心血管外科杂志,2002,18(3):183.
[5]穆娇,刘龙清,屈希良,等.胸腺瘤切除术后重症肌无力危象死亡1例[J].中国法医学杂志,2015,30(4):430-431.
[6]何为群,桑岭,刘晓青,等.无创机械通气在胸腺切除术后肌无力危象患者中的应用[J].中国呼吸与危重监护杂志,2014,13(3):250-253.
[7]张华勋.胸腺瘤合并重症肌无力患者的手术治疗及围术期处理分析[J].中国现代药物应用,2015,9(5):108-109.
[8]黄玲,王磊,尹世敏,等.伴胸腺瘤的重症肌无力95例临床分析[J].疑难病杂志,2015,14(8):853-855.
(收稿日期:2016-07-13)
