MR波谱在原发颅内弥漫大B细胞淋巴瘤预后评估中的应用价值
2017-01-19蚌埠医学院福州教学医院南京军区福州总医院医学影像中心福建福州350025
1.蚌埠医学院福州教学医院(南京军区福州总医院)医学影像中心(福建 福州 350025)
2.南京军区福州总医院医学影像中心(福建 福州 350025)
3.南京军区福州总医院病理科(福建 福州 350025)
方梦诗1 肖 慧2 付丽媛2曲利娟3 钟 群2 杨 健2
MR波谱在原发颅内弥漫大B细胞淋巴瘤预后评估中的应用价值
1.蚌埠医学院福州教学医院(南京军区福州总医院)医学影像中心(福建 福州 350025)
2.南京军区福州总医院医学影像中心(福建 福州 350025)
3.南京军区福州总医院病理科(福建 福州 350025)
方梦诗1肖 慧2付丽媛2曲利娟3钟 群2杨 健2
目的通过分析原发颅内弥漫大B细胞淋巴瘤(DLBCL)术前1H-MRS与术后病理的相关性,评价MR波谱在DLBCL预后评估中的应用价值。方法回顾性分析经手术病理证实的11例原发颅内DLBCL患者的MRI、1H-MRS及病理资料。分析肿瘤的部位、形态、信号等特点;定量测量肿瘤实质区和对照脑实质区各代谢物(Cho、Cr、NAA)波峰下面积和峰高比值(NAA/ Cr、Cho/Cr、Cho/NAA),采用配对t检验比较两组间差异;对肿瘤实质区的Cho峰下面积与免疫组化Ki-67表达水平进行Spearman相关性分析。结果11例原发颅内DLBCL均表现为肿瘤实质区Cho峰升高,NAA峰及Cr峰减低,并可见Lip峰,Cho/Cr 及Cho/NAA比值升高,NAA/Cr比值减低。统计分析表明,除Cr外,肿瘤实质区与对照脑实质区各代谢物及比值的差异均具有统计学意义(P<0.05)。Spearman相关分析显示,肿瘤实质区Cho峰下面积与Ki-67表达水平呈正相关关系(rs=0.627,P=0.039)。结论1H-MRS对原发颅内DLBCL的术前诊断具有重要作用,在肿瘤预后评估中亦有较大应用价值。
弥漫大B细胞淋巴瘤;磁共振波谱;免疫组化;Ki-67
原发颅内弥漫大B细胞淋巴瘤(diffuse large B-cell lymphoma, DLBCL)是一种少见的中枢神经系统恶性肿瘤,属于结外非霍奇金淋巴瘤(NHL)中的一种特殊类型。根据肿瘤内B细胞的不同基因表型,DLBCL可分为两组:生发中心B细胞来源DLBCL和非生发中心B细胞(生发中心外活化B细胞)来源DLBCL,前者表达Bcl-6和CD10,且对化疗敏感、预后更好[1]。Ki-67是一种细胞核抗原,临床研究表明,Ki-67可反映淋巴瘤增殖活性,与肿瘤的生长、浸润、生存率等关系密切,对于早期判断DLBCL患者预后具有重要意义[2]。原发颅内DLBCL的影像学表现具有一定的特征性,但肿瘤的影像学特征与预后之间的相关性研究还少见报道。本文回顾性分析原发颅内DLBCL的术前MRI、1H-MRS特征,并与免疫组化病理指标Ki-67进行相关性分析,以期评价MRS在术前评估预后、指导治疗中的应用价值。
1 资料与方法
1.1 临床资料2010年3月~2014年5月间经手术病理证实的11例原发颅内DLBCL,男7例,女4例,年龄32岁~66岁(53.82±12.94)。病程1个月至2年不等。临床主要表现为头痛、头晕、行走不稳、肢体无力、言语不清、意识不清。所有患者实验室检查、临床查体和影像学检查均未发现中枢神经系统以外淋巴瘤征象,HIV均为阴性,均无颅脑放疗、全身化疗、器官移植及使用免疫抑制剂病史。
1.2 检查方法采用Siemens Trio Tim 3.0T磁共振扫描仪,12通道相控阵头线圈。扫描参数:SE序列轴位T1WI(TR 2000ms,TE 9ms),轴位T2WI(TR 3000ms,TE 98ms),轴位液体衰减反转恢复(FLAIR)序列(TR 7000ms,TE 93ms),层厚5mm,层间距1mm。DWI采用单次激发平面回波成像(EPI)序列,TR 5100ms,TE 90ms,扩散敏感系数b值=1000s/mm2,层厚5mm,层间距1mm。增强扫描:采用经肘静脉注射对比剂Gd-DTPA,剂量为0.1mmol/kg,分别行轴位、冠状位及矢状位扫描。3D多体素MRS采用化学位移成像序列(CSI)点解析波谱定位技术(PRESS),体素大小约6mm×10mm×6mm,TR 1700ms,TE 135ms,激励次数(NEX)3次,最后将原始数据载入Syngo Spectroscopy软件进行后处理,定量分析各代谢物波峰下面积及比值。
1.3 图像资料与病理分析观察肿瘤的一般MRI表现,如部位、大小、数目、形态、信号特点及增强情况。平扫病灶信号强度与脑白质比较分为:低、稍低、等、稍高、高信号。瘤周水肿程度:以水肿最大径与肿瘤最大径比值分为三类,轻度(比值≤0.5)、中度(0.5<比值<1)、重度(比值≥1)。1H-MRS:观察记录病灶实质区和对照正常脑实质区的N-乙酰天门冬氨酸(NAA)、胆碱(Cho)、肌酸(Cr)波峰下面积及NAA/Cr、Cho/Cr、Cho/NAA比值,并观察脂质(Lip)峰情况。
所有病例均行开颅全切或次全切除术。切除标本经10%中性福尔马林固定、脱水,石蜡包埋,切片,再行HE染色及免疫组化标记染色,光镜下观察肿瘤细胞大小、形态、核浆比及纤维间质、血管分布特点。免疫组化抗体类型:CD20、CD79a、Bcl-6、MUM-1、CD10、Ki-67、CD3、GFAP。Ki-67的表达采用半定量法,计数10个高倍视野中平均阳性细胞数的百分比。
1.4 统计学分析使用SPSS16.0统计软件进行统计分析,计量资料以(±s)表示;采用Spearman相关分析DLBCL肿瘤实性部分Cho波峰下面积与Ki-67的表达水平是否具有相关性。P <0.05为有统计学意义。
2 结 果
2.1 颅内DLBCL的一般MRI表现本组11例DLBCL中单发3例,多发8例。形态:大多数病灶呈不规则形或分叶状,少数呈类圆形。部位:单发病灶位于脑白质深部(图1);多发病灶累及范围较广,呈区域性分布(图7),1/8例位于右侧大脑半球,2/8例累及左侧大脑半球多个脑叶,2/8例累及双侧大脑半球的多个脑叶,3/8例累及双侧大脑半球多个脑叶及左侧小脑半球。病灶大小范围约1.0 cm×0.8cm×0.4cm~5.6cm×4.4 cm×3.8cm。信号:7例T2WI呈稍高及高信号,T1WI呈稍低及低信号(图8),DWI实性部分呈高信号及稍高信号(图2),ADC图示弥散受限呈低信号(图9);3例T2WI呈稍高信号,T1WI呈等信号,DWI呈稍高信号;1例T2WI呈等及稍高信号,T1WI呈等及稍低信号,DWI呈稍高信号。增强:11例DLBCL均表现为非均一性显著强化(图3,图10),6/11例病灶因存在明显的囊变坏死区而强化不均匀,9/11例出现“尖角征”,10/11例出现“缺口征”,2/11例通过胼胝体累及双侧大脑半球呈“跨跃征”。瘤周水肿情况:轻度2例,中度1例,重度8例。
2.21H-MRS特征与对照正常脑实质区相比较,颅内DLBCL表现为Cho峰明显升高,NAA峰中度降低,Cr峰轻度降低,并可见脂质峰(图4,图11)。病灶实质区与对照正常脑实质区NAA、Cho、Cr波峰下面积及NAA/Cr、Cho/Cr、Cho/NAA比值情况见表1。
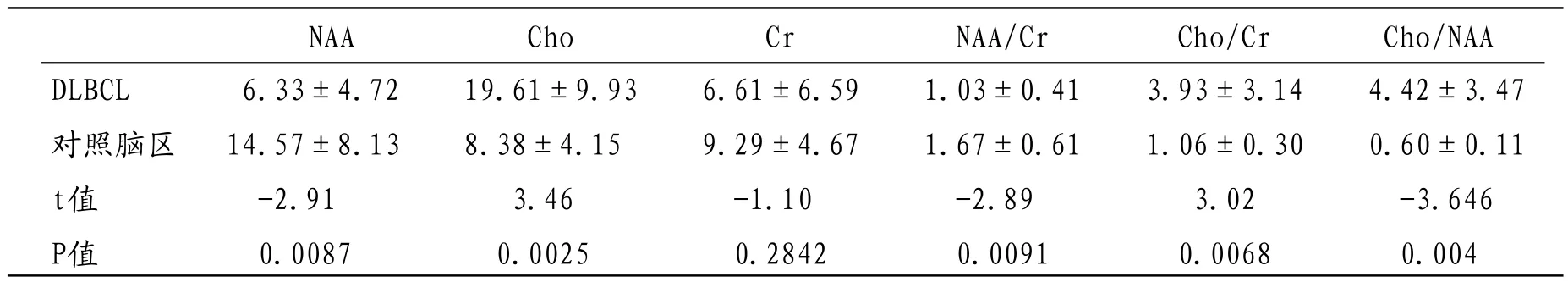
表1 原发颅内DLBCL的1H-MRS各代谢物波峰下面积及比值
2.3 病理学特征肿瘤大体呈灰红或灰白色,质地较软,无包膜,血供不丰富,镜下见幼稚淋巴细胞呈弥漫性分布并向周围浸润(图5),其间有小淋巴细胞散在分布,肿瘤细胞体积大,胞浆嗜酸性,核圆形或不规则形,核膜厚,核仁明显,核染色质粗,可见核分裂像。免疫组化结果:CD20阳性11例,CD79a阳性9例,CD10阳性6例,Bcl-6阳性10例,MUM-1阳性11例,CD3阳性5例,GFAP阳性0例,Ki-67范围65%~95%(图6,图12)。本组中4例为生发中心B细胞样DLBCL,7例为非生发中心B细胞样DLBCL。
2.41H-MRS与Ki-67的相关性分析Spearman相关分析结果显示,肿瘤实质区Cho波峰下面积与Ki-67表达水平呈正相关关系(rs=0.627,P=0.039)(图13)。
3 讨 论
原发性颅内DLBCL近年来发病呈逐渐增加趋势,且肿瘤生长迅速,病程短,预后较差,如果未进行任何治疗,生存期仅为3-6个月,手术切除仅起到定向性诊断和姑息性治疗的作用[3]。随着影像学技术的不断发展,特别是磁共振成像及功能影像技术的应用,目前对颅内DLBCL的术前诊断已越来越精准,且影像表现较好地反映了肿瘤的病理学特征。

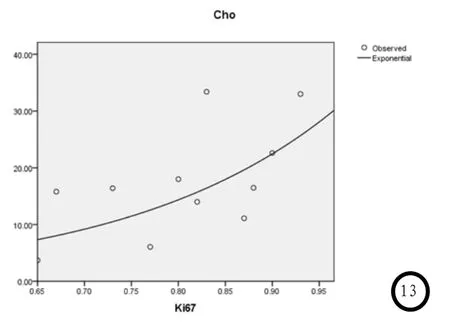
图1-6 男,66岁,DLBCL。图1 T2WI示右侧额叶不规则条块状混杂稍低信号影,周围见重度水肿;图2 DWI示病灶呈低及稍高信号;图3 Gd-DTPA增强扫描见明显实性强化;图4 MRS示NAA峰降低,Cho峰明显升高,并可见Lip峰;图5 HE染色(×200)示肿瘤细胞呈弥漫性分布;图6 免疫组化(Elivision方法,×200):肿瘤细胞核Ki-67阳性高表达(90%)。图7-12 男,59岁,DLBCL。图7 T2WI示双侧脑室后角旁片状及团块状混杂稍高信号影,周围见大片不规则水肿灶;图8 T1WI病灶呈等及略低信号,周围水肿呈低信号;图9 DWI-ADC图示左侧脑室后角旁病灶弥散受限;图10 Gd-DTPA增强扫描病灶呈明显实性强化;图11 MRS示NAA峰显著降低,Cho峰升高;图12 免疫组化(Elivision方法,×200):肿瘤细胞核Ki-67表达阳性(65%)。图13 DLBCL肿瘤实质区Cho波峰下面积与Ki-67表达水平散点图。
3.1 原发颅内DLBCL的MRI特征及病理学基础原发颅内DLBCL可单发亦可多发,后者常见,多发病灶常呈区域性分布,以幕上额、颞叶深部白质居多,易侵犯基底节、丘脑、胼胝体及脑干等近中线结构。本组11例幕上均有病灶,且5例侵犯中线结构。病灶多发的原因,可能为DLBCL多中心浸润所致。镜下肿瘤细胞分布致密,核大,核/浆比高,肿瘤组织中间质成分相对较少,且瘤细胞多围绕血管周围呈“嗜血管生长”特性[4],因此MRI平扫肿块实性部分T1WI常呈等及稍低信号,T2WI常呈等及稍高信号。本组瘤周水肿DWI均为高信号,且大多数为重度水肿,与相关文献[5]报导相符。瘤周水肿形成原因包括血管源性和肿瘤源性[6]。血管源性水肿主要源于肿瘤造成邻近正常脑组织血液供应不足,血管通透性增加,血管外水分增多,水分子的扩散增加,DWI为低信号。肿瘤源性脑水肿是由于肿瘤细胞浸润周围正常脑组织而造成脑组织水肿,水分子弥散受限,DWI呈高信号。原发颅内DLBCL为乏血供肿瘤,增强扫描时显著强化的原因与其以血管周围间隙为中心向周围浸润生长的特点有关,由于肿瘤细胞侵入邻近脑实质及血管腔内,从而破坏血脑屏障致对比剂外漏[7]。“缺口征”表现为圆形或类圆形强化病灶的边缘出现勒痕状缺口,本组有10/11例出现此征象。“尖角征”表现为不规则形强化病灶向某一方向形成尖角,本组有9/11例出现此征象。“缺口征”、“尖角征”均体现了肿瘤浸润生长的特点。
3.2 原发颅内DLBCL的免疫表型及预后CD20、CD79a均为B细胞特异性抗原,在肿瘤细胞呈阳性,肿瘤细胞膜呈棕黄色,细胞质和细胞核未着色。MUM-1为多发性骨髓瘤致癌蛋白,是干扰素调节因子(IRF)家族成员之一,有抑制凋亡促进增殖的作用,在肿瘤细胞呈阳性,细胞核呈棕黄色,细胞质及细胞膜未着色。GFAP为胶质纤维酸性蛋白,在肿瘤细胞中不表达。本组中CD20阳性(11/11例),CD79a阳性(9/11 例),MUM-1阳性(11/11例),GFAP阳性(0/11例),表明11例肿瘤均来源于B淋巴细胞。Bcl-6是一种具有转化抑制功能的锌指蛋白,它参与调节淋巴细胞分化、免疫反应、细胞周期发育调控等重要的功能[8],本组阳性(10/11例)。Ki-67抗原是一种细胞核抗原,该抗原可能是为DNA复制提供场所的核基质及染色体支架的组成成分之一,具有非组蛋白的特点[9],因此检测Ki-67抗原可反映DLBCL的增殖活性[10]。Brody等人的研究显示,DLBCL患者Ki-67指数>70%的患者3年生存时间较Ki-67指数≤70%的患者明显减低[11]。因此,目前认为Ki-67的表达水平可以作为判断预后的一项指标,并且值越高预后越差。本组中Ki-67均为高表达(11/11例),平均Ki-67细胞核阳性率为0.80±0.09,说明本组病例恶性度均较高且预后不佳。
3.3 原发颅内DLBCL的1H-MRS 与Ki-67表达水平的相关性本组DLBCL病灶实质区Cho峰重度升高,NAA峰中度降低,Cr峰轻度减低,并可见Lip峰,Cho/Cr比值重度升高,NAA/Cr比值中度减低,与文献报道[12]相一致。上述各代谢物及比值(除Cr外)与对照正常脑实质相比较差异均具有统计学意义,说明原发颅内DLBCL具有高度侵袭性,显著破坏正常神经组织,并导致局部组织的液化坏死,且肿瘤细胞更新活跃,这也间接表明了该病的预后较其它颅内恶性肿瘤差。Cho是细胞膜转换的标记物,反映了细胞的增殖,Cho峰升高反映肿瘤细胞组织的高细胞组成及膜转换的加速。Ki-67作为细胞核抗原,其高表达反映了肿瘤的高恶性度。肿瘤实质区Cho波峰下面积与Ki-67表达水平呈正相关关系,说明Cho峰与Ki-67阳性表达率在反映肿瘤恶性度方面具有一致性,同时二者均可用于评估肿瘤预后。本研究不足之处在于样本例数较少,且Ki-67表达水平过于集中,有可能造成研究结果出现偏倚,未来还有待加大样本量细致研究。
综上,1H-MRS作为一种无创性检测活体内代谢物的影像检查手段,对感兴趣区各代谢物含量的测量,可以直观反映出肿瘤对正常组织的破坏程度,对肿瘤的定性诊断具有重要价值。通过与术后免疫组化指标Ki-67相关性的初步研究,证实其在术前评估原发颅内DLBCL的预后中亦有一定的应用价值,可为临床治疗提供参考依据。
[1]王鹏,周小鸽,邱兆友,等.原发性中枢神经系统弥漫性大B细胞淋巴瘤8例病理和临床分析[J].临床和实验医学杂志,2005,4(2):68-71.
[2]Rosenwald A, Chhanabhai M, Gaulard P, et a1. Prngnostie significance of immunohistochemical biomarkers in diffuse large B-cell lymphoma:a study from the Lunenburg Lymphoma Biomarker Consortium[J]. Blood,2011,117(26):7070-7078.
[3]熊丽萍,陈寿松.原发性中枢神经系统淋巴瘤的病理与临床诊治进展[J].中国临床神经外科杂志,2010,15(12):759-762.
[4]王应霞,陆建波,赵川,等.原发性中枢神经系统淋巴瘤16例临床病理特征及免疫表型分析[J].临床与实验病理学杂志,2012,28(12):1322-1324.
[5]李滢,隋庆兰.颅内原发性中枢神经系统淋巴瘤的MRI研究[J].临床放射学杂志,2007,26(3):223-226.
[6]Kinoshita M,Goto T,Okita Y,et al.Diffusion tensor-based tumor infiltration index cannot discriminate vasogenic edema from tumor-infiltrated edema[J].J Neurooncol, 2010,96:409-415.
[7]胡裕效.原发性中枢神经系统淋巴瘤影像学诊断进展[J].医学研究生学报, 2013,26(6):629-633.
[8]李志超,田增民,卢旺盛,等.原发性中枢神经系统淋巴瘤的分子亚型与临床病理研究[J].立体定向和功能性神经外科杂志,2012,25(3):134-138.
[9]Jakob C,Liersch T,Meyer W,et al.Predictive value of Ki67 and p53 in locally advanced rectal cancer:correlation with thymidylate synthase and histopathological tumor regression after neoadjuvant 5-FU-based chemoradiotheraphy[J]. World J Gastroenterol,2008,14(7):1060-1066.
[10]尹相丛,杨金平,李贵斯.Ki-67抗原在非霍奇金淋巴瘤中表达的研究进展[J].医学综述,2008,14(7):1017-1019.
[11]Broyde A,Boycov O,Strenov Y,et al.Role and prognostic significance of the Ki-67 index in non-Hodgkin’s lymphoma[J]. Am J Hematol,2009,84(6):338-343.
[12]许士明,吴昆鹏,张伟,等.原发性中枢神经系统淋巴瘤的DWI、1H-MRS表现与病理对照分析[J].医学影像学杂志,2013,23(12):1882-1886.
(本文编辑: 刘龙平)
Application of1H-MRS in Assessing Prognosis of Primary Intracranial Diffuse Large B-cell Lymphoma
FANG Meng-shi, XIAO Hui, FU Li-yuan, et al., Center of Medical Imaging,Fuzhou General Hospital, Bengbu Medical College, Fuzhou 350025, China
ObjectiveTo evaluate the application value of1H-MRS in assessing prognosis of primary intracranial diffuse large B-cell lymphoma (DLBCL) by comparing1H-MRS with pathology result.MethodsMRI features,1H-MRS and pathology results of 11 intracranial DLBCL were retrospectively analyzed. Tumor location, appearance and signal were analyzed. Cho, Cr, NAA, NAA/Cr, Cho/Cr, Cho/NAA values of the tumor solid part and contralateral brain parenchyma were measured. Paired sample T test was used to compare the tumors and control brain parenchyma. Correlation of Cho and Ki-67 was analyzed with Spearman analysis.ResultsAll 11 cases showed raised Cho, Cho/Cr and Cho/NAA, and decreased NAA, Cr and NAA/Cr. The statistical analysis demonstrated that all except Cr had statistical significance (P<0.05) between tumor solid region and compared normal brain. Spearman correlation analysis showed positive correlation between Cho and the expression level of Ki-67 (rs=0.627, P=0.039).Conclusion1HMRS has played an important role in preoperative diagnosis of intracranial DLBCL, it also could be used as an useful tool for assessing prognosis.
Diffuse Large B-cell Lymphoma; Magnetic Resonance Spectroscopy; Immunohistochemistry; Ki-67; Prognosis
R739.41
A
10.3969/j.issn.1672-5131.2016.03.009
肖 慧
2016-01-29
