动态血糖在妊娠期糖尿病患者胰岛素强化治疗期间的临床应用价值
2015-03-14沈赟,孙睿,丁波
沈 赟,孙 睿,丁 波
(江苏省南京市第一医院内分泌科 210012)
妊娠期糖尿病(GDM)是一种以血糖升高异常为主要特征 的妊娠期常见合并症之一,且随着人们饮食结构的变化,其发病率呈逐年上升趋势,占妊娠期糖代谢紊乱的90%[1]。GDM可使母体并发高血压、羊水过多、糖尿病眼病等严重并发症,同时还可能导致胎儿生长受限、发育异常、甚至死亡等,严重影响孕妇的产后健康和新生儿预后[2]。血糖监测是诊断GDM、制订个体化血糖控制方案、监护母体和胎儿安危的重要环节和手段,本研究应用动态血糖监测系统(CGMS)监测妊娠期糖尿病患者胰岛素泵强化治疗期间血糖变化,弥补了传统指血血糖监测不能反映患者全天血糖动态变化的缺陷,可更安全、有效地指导血糖控制,对改善母儿预后具有重要意义,现报道如下。
1 资料与方法
1.1 一般资料 随机选取2013年3月至2014年2月本院门诊妊娠期糖尿病筛查确诊的GDM患者65例,均符合2011年美国糖尿病协会(ADA)制订的GDM诊断标准[3]。将上述患者随机分为CGMS组和指血监测组。CGMS组患者34例,年龄27~36岁,平均(29.86±4.52)岁;孕26~34周,平均孕(31.85±1.72)周。指血监测组31例,年龄27~35岁,平均(29.27±4.02)岁;孕27~35周,平均孕(31.47±1.84)周。两组患者在年龄、孕周、孕前体质量指数(BMI)、孕期体质量增加等一般资料方面比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 纳入及排除标准 纳入标准:(1)均因饮食控制血糖不佳住院接受胰岛素泵强化治疗者;(2)本研究经本院医学伦理委员会审批,所有患者均了解本研究基本事项,自愿参加并签署书面知情同意书;(3)依从性较好。排除标准:(1)孕前糖尿病史,妊娠期合并心脑血管或肺、肝、肾等重要脏器疾病,伴有全身急、慢性感染或自身免疫性疾病者;(2)妊娠前及妊娠期间均未曾服用对机体糖代谢有影响的药物或保健品。
1.2.2 监测方法 所有患者均给予糖尿病标准热卡饮食,并进行相对固定的体力活动,两组患者均给予胰岛素治疗,并根据患者病情设定初始剂量。同时,CGMS组患者进行CGMS,每隔24h下载一次血糖变化图谱,并根据患者血糖变化情况对次日各个时段及餐前胰岛素剂量进行相应调整,直至试验结束。72h后综合分析CGMS组患者血糖变化情况,并结合患者运动、进食、情绪等,分析各因素对血糖的瞬时影响,分析患者低血糖发生的影响因素、频率、持续时间等,并配合指血血糖监测,直至患者血糖控制强化达标。指血监测组患者在胰岛素治疗的同时采用血糖仪进行常规指血血糖监测,每天监测早、午、晚三餐前后、睡前、凌晨2:00等8个时间点指血血糖,并根据指血血糖变化对次日各个时段及餐前胰岛素剂量进行相应调整。
1.2.3 观察指标 记录两组患者治疗期间平均血糖(MBG)、血糖最大波动幅度(LAGE)、日间平均血糖波动幅度(MAGE)。将两组患者胰岛素治疗过程分为血糖观察期、胰岛素剂量调整期、血糖及胰岛素剂量稳定期,记录两组患者各治疗分期治疗时间以及胰岛素剂量和低血糖发生情况。对两组患者进行随访,记录两组患者妊娠期高血压、早产、胎儿窘迫、新生儿低血糖、高胆红素血症等母婴并发症的发生情况。血糖达标:血糖连续稳定在血糖目标值至少3d,血糖目标值为空腹血糖小于或等于5.8mmol/L,餐后2h≤6.7mmol/L,低血糖:血糖小于或等于3.5mmol/L[3]。
1.3 统计学处理 采用SPSS17.0统计软件对所得数据进行分析处理,计量资料采用x±s表示,组间计量资料比较采用t检验,计数资料采用χ2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者血糖监测结果的比较 治疗期间,两组患者24h平均血糖变化情况见图1、2。两组患者血糖均于餐前明显降低,餐后明显升高,波动幅度均较大,并均于睡前至早餐前血糖趋于稳定,波动幅度较小。两组患者均达相同强化血糖目标值,CGMS组患者治疗期血糖平均值明显低于指血监测组,差异有统计学意义(P<0.05)。见表1。

表1 两组患者血糖监测结果的比较(x±s,mmol/L)

图1 24h指血血糖图谱
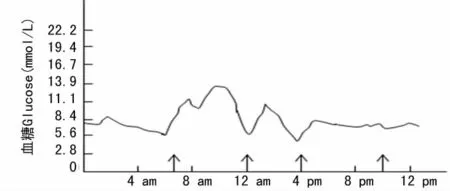
图2 24h动态血糖图谱
2.2 两组患者血糖达标时间、胰岛素剂量和低血糖发生情况的比较 CGMS组患者血糖达标时间均明显短于指血监测组,差异有统计学意义(P<0.05);CGMS组患者人均低血糖发生次数明显少于指血监测组,差异有统计学意义(P<0.05);两组患者治疗期间胰岛素剂量比较,差异无统计学意义(P>0.05),见表2。

表2 两组患者血糖达标时间、胰岛素剂量和低血糖发生情况的比较(x±s)
2.3 两组患者母婴并发症发生情况的观察 两组患者妊娠期高血压、早产、胎儿窘迫等发生率比较,差异均无统计学意义(P>0.05);CGMS组患者新生儿低血糖、高胆红素血症发生率均明显低于指血监测组,差异有统计学意义(P<0.05),见表3。

表3 两组患者母婴并发症发生情况的比较[n(%)]
3 讨 论
GDM是指育龄妇女在妊娠期首次发生或首次发现的糖耐量异常,在妊娠期,尤其是妊娠晚期,母体能量代谢存在合成代谢加快和空腹时“饥饿反应加速”等两种特征性变化[4-7],具体表现为:(1)空腹血糖低,易出现低血糖,餐后高血糖;(2)体内脂肪分解作用加快,酮体生成增加,易发生饥饿性酮症,严重时易导致酮症酸中毒,是导致GDM患者死亡的主要原因;(3)影响胎儿生理,胎儿过多吸收葡萄糖和氨基酸,刺激形成胰岛素分泌增多,胎儿代谢旺盛,出现生长发育加快现象,是形成巨大胎儿的主要原因;(4)胎儿代谢率随着胎儿体内糖负荷的增加逐渐增高,使胎儿血压中的氧含量消耗过多,造成组织氧利用障碍,导致胎儿慢性缺氧,最终使胎儿出现呼吸困难、氧利用障碍等症状,严重时可导致胎儿死亡。
孙翀等[8-9]研究证实,妊娠期控制血糖可明显降低妊娠期高血压、围产儿死亡、新生儿低血糖等母婴不良结局的发生率。胰岛素泵强化治疗是快速达到血糖控制目标值的最有效手段。但姚奇棋等[10]研究表明,严格的胰岛素泵强化治疗可明显增加患者低血糖发生率,而长期反复低血糖发作可损害机体中枢神经系统和心血管系统,对母体和胎儿造成严重后果[11-12]。因此,胰岛素泵强化治疗的同时配合血糖监测,对调整胰岛素给药方案,及时发现和纠正低血糖具有十分重要的意义。CGMS通过将探头置于腹壁皮下,可24h持续不间断地监测血糖水平的动态变化,减轻了患者每日多次接受指血血糖监测的痛苦,同时弥补了传统指血血糖监测不能反映患者全天血糖动态变化的缺陷,为血糖控制方案的调整、治疗疗效的评估提供重要依据[13]。本研究比较了CGMS和常规指血血糖监测对GDM患者血糖控制效果的差异,结果表明CGMS更能准确、详细地反映GDM患者24h血糖动态变化,便于医生分析饮食、运动、胰岛素等各因素对患者血糖的影响,进而制订个体化的治疗方案,以更快地达到血糖目标值,同时有助于及时发现和纠正低血糖。此外,本研究对两组患者进行随访,发现CGMS组患者新生儿低血糖和高胆红素血症发生率明显低于指血监测组患者,表明CGMS可准确指导血糖控制,正确应用胰岛素泵强化治疗,进而有效改善母儿预后。
应用CGMS监测GDM患者血糖变化,可更准确、详细地反映患者全天血糖动态变化,有利于临床医师针对患者血糖动态变化趋势制订个体化用药方案以及评估治疗疗效,可及时发现和纠正无症状性低血糖,进而有效改善患者母儿预后。
[1]茅晓东,张道文,李春睿,等.妊娠期糖尿病流行病学调查[J].江苏医药,2013,39(15):1783-1784.
[2]Seabra G,Saunders C,de Carvalho Padilha P,et al.Association between maternal glucose levels during pregnancy and gestational diabetes mellitus:an analytical cross-sectional study[J].Diabetol Metab Syndr,2015,7:17.
[3]American Diabetes Association.Standards of medical care in diabetes-2011[J].Diabetes Care,2011,34(Suppl 1):S11-61.
[4]唐文燕,徐丽,罗勤,等.妊娠期糖尿病与新生儿出生结局的研究[J].中国妇幼保健,2013,28(29):4786-4787.
[5]杨成翠.妊娠期糖尿病对母儿预后的影响[J].中国妇幼保健,2010,25(26):3844-3845.
[6]孔令英,杨慧霞.妊娠期糖尿病对胎儿生长速度的影响[J].中华围产医学杂志,2014,17(8):521-526.
[7]蒋丽霞,魏梓雯,袁小松,等.妊娠期糖尿病患者血脂的水平变化及临床意义[J].中国妇幼保健,2014,29(34):5565-5567.
[8]孙翀,刘淑霞.妊娠期糖尿病患者血糖控制效果对母婴结局影响的观察[J].中国糖尿病杂志,2014,22(5):401-403.
[9]王晶,张计香.妊娠期糖尿病患者认知情况及血糖监测对妊娠结局的影响[J].中国妇幼保健,2014,29(23):3716-3718.
[10]姚奇棋,林国新,陈振新,等.胰岛素泵皮下注射和多次胰岛素皮下注射治疗妊娠期糖尿病疗效的比较[J].中国糖尿病杂志,2014,22(5):404-406.
[11]唐文燕,徐丽,罗勤,等.妊娠期糖尿病与新生儿低血糖症的相关性研究[J].中国妇幼保健,2014,29(4):533-534.
[12]李占贵,侯凌云,刘聪.妊娠期糖尿病患者糖化血红蛋白测定的临床意义[J].中国妇幼保健,2012,27(31):4864-4866.
[13]Yu F,Lv L,Liang Z,et al.Continuous glucose monitoring effects on maternal glycemic control and pregnancy outcomes in patients with gestational diabetes mellitus:a prospective cohort study[J].J Clin Endocrinol Metab,2014,99(12):4674-4682.
