腰大池引流时程与颅内动脉瘤术后慢性分流依赖性脑积水的关系
2014-09-12朱晓波韩志国王春艳
赵 亮 朱晓波 张 扬 韩志国 王春艳 侯 坤
(吉林大学第一医院二部神经外科,吉林 长春 130031)
动脉瘤性蛛网膜下腔出血(aSAH)是一种全球性的高发病率和高死亡率疾病〔1〕。影响aSAH预后的因素除手术或介入治疗的风险外还包括早期和晚期并发症。早期并发症主要是动脉瘤再破裂、脑血管痉挛、急性脑积水,而晚期并发症主要是慢性分流依赖性脑积水(SDCH)、迟发性脑缺血(DCI)。文献〔2〕显示aSAH后症状性脑血管痉挛(SVS)的发生率为10%~40%,急性脑积水(AH)的发生率15%~87%〔3〕,而8.9%~48%的患者发生SDCH〔4〕。同时大量临床及基础资料显示,影响aSAH预后的因素之间并不是彼此独立,如SVS和AH可增加SDCH 和DCI的发病率。本课题通过回顾性分析我院aSAH后同时行夹毕手术和腰大池引流(LD)的患者及其入院时和住院期间一系列临床指标,试图明确LD时程是否影响SDCH,找到LD预防SDCH的最佳时程及与SDCH有关的危险因素。
1 对象与方法
1.1研究对象 选择吉林大学第一医院二部神经外科自2009年1月至2012年10月因自发性蛛网膜下腔出血(SAH)入院且被血管造影及手术确定为动脉瘤的住院患者,其中男143例,女192例。排除标准:(1)入院后72 h内未行手术治疗;(2)入院后1个月内死亡;(3)未行LD。共有213例患者入选,其中男97例,女116例;年龄23~78岁,将所有患者按年龄分为青年组(20~39岁)87例、中年组(40~59岁)73例、老年组(≥60岁)15例。见表1。
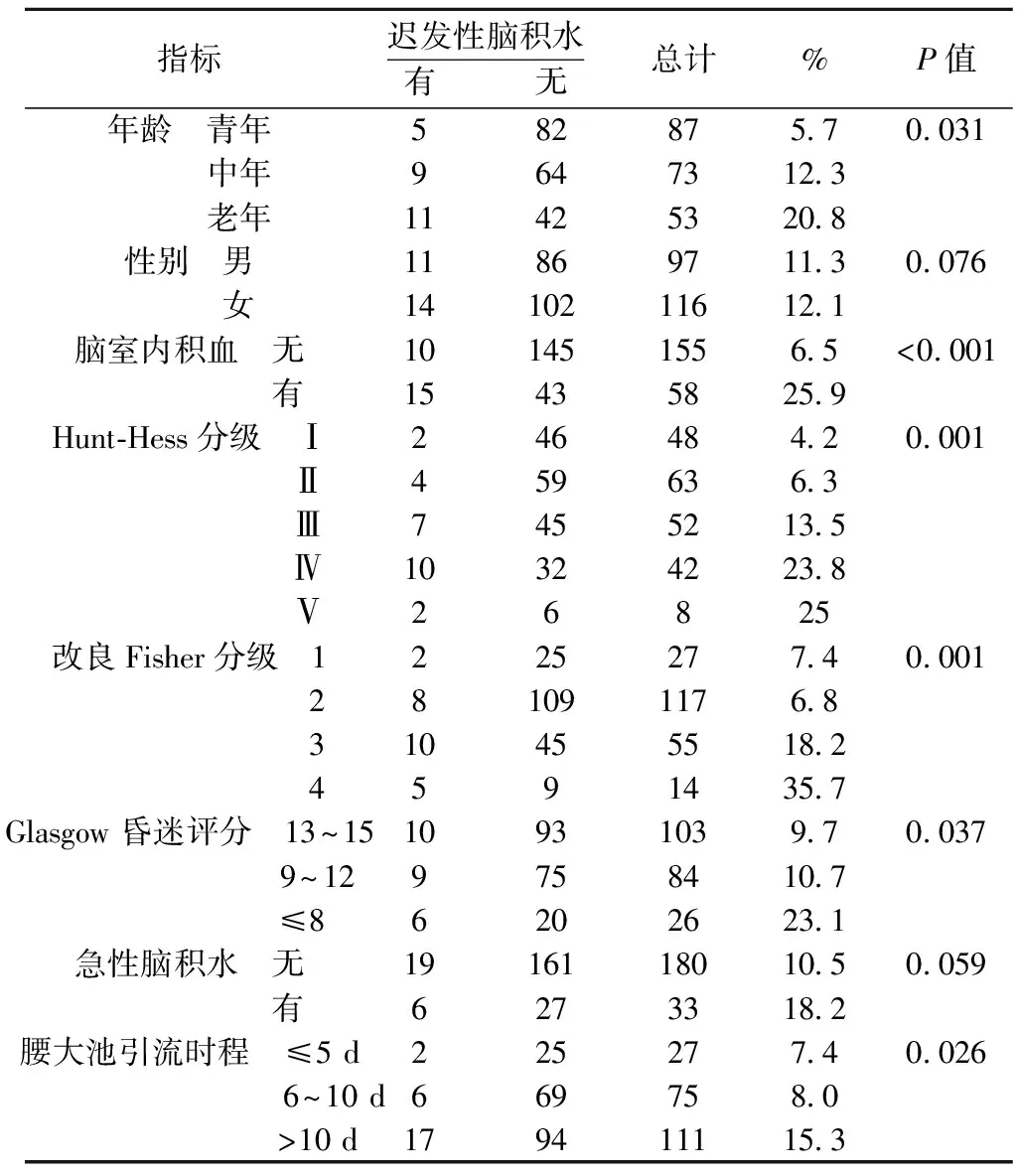
表1 所有入选病人与慢性分流依赖性脑积水相关的临床资料
1.2资料采集 所有SAH患者均由初诊医师记录其年龄、性别、入院时Hunt-Hess 分级、Glasgow 昏迷评分、SAH的改良Fisher分级、有无脑室积血、有无AH等临床资料。所有患者均行头部数字减影血管造影(CTA)检查以明确出血原因。LD期间记录每日引流量及脑脊液性状、脑脊液生化和脑脊液微生物学检验结果。
1.3手术操作及术后管理 所有CTA证实为动脉瘤的患者均于入院后72 h内行额颞开颅翼点入路动脉瘤夹闭术。如无AH,于术前全麻后经L2~L3,L3~L4或L4~L5行LD,并根据术中需要适当引流出一定量脑脊液使脑组织塌陷以利于术野暴露。如有AH先行脑室外引流后再予开颅手术,术后尽早将脑室外引流过渡为LD。术中除夹毕CTA所示动脉瘤外,还探查Willis环其他动脉,确认有无CTA未发现之动脉瘤,发现后若适合夹毕则予夹毕。术中夹毕动脉瘤后尽可能多的清除蛛网膜下腔及脑池内的血液或血肿及其降解产物,并予载瘤动脉局部滴注盐酸罂粟碱注射液60 mg(2 ml)以辅助预防SVS。术后予常规静脉应用尼莫地平以预防SVS,如饮食情况欠佳,予静脉营养支持治疗。根据我科颅内动脉瘤患者诊治原则,所有患者脑脊液引流量波动于150~250 ml/d,每日行脑脊液常规检查,隔日行脑脊液培养,有细菌感染者将根据药敏结果予应用抗生素。当脑脊液呈肉眼非血性时予夹毕腰大池12 h,一般生命体征及神经系统查体无新发改变时予拔出LD管。
1.4SDCH的诊断及治疗 SDCH定义为:入院2 w后发生,影像学表现为脑室系统扩大,颞角>2 mm或额角最大宽度比同一层面最大颅骨内板直径>30%,腰穿适当放液后脑积水症状缓解。一旦诊断为脑积水且适宜分流时将在全麻下经额角行脑室腹腔分流术。
1.5统计学方法 应用SPSS17.0软件,分类资料采用χ2检验或Fisher精确概率计算法检验。单变量分析后对P≤0.05的自变量进行Logistic回归分析。
2 结 果
2.1与SDCH可能相关的因素分析 在众多相关因素中,年龄、有无脑室内积血、Hunt-Hess分级、改良Fisher分级、Glasgow 昏迷评分、LD时程均与SDCH发生有统计学意义(P<0.05)。而性别、AH与之无统计学差异(P>0.05)。见表1。
2.2不同LD时程与SVS发生的关系 LD≤5 d、6~10 d、>10 d患者SVS发生率分别为8例(29.6%)、15例(20.0%)、12例(10.8%),不同LD时程SVS的发生率不同(P<0.05)。随着LD时程的延长,SVS的发生率减小。
2.3与SDCH相关因素的Logistic回归分析 入院时Hunt-Hess分级、改良Fisher分级、Glasgow昏迷评分均是动脉瘤夹毕术后患者SDCH发生的独立危险因子,动脉瘤夹毕术后患者不同年龄、性别,入院时AH等因素在SDCH发生中的差别无统计学意义。见表2。
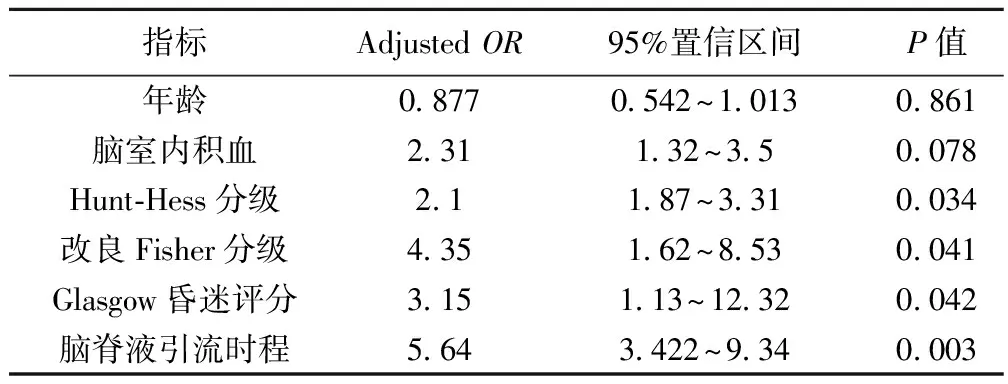
表2 与SDCH相关因素的Logistic回归分析
3 讨 论
目前学术界普遍认为无论是SVS或AH和SDCH,其主要致病机制是蛛网膜下腔内的红细胞及其降解产物对脑血管及脑脊液产生、吸收和循环过程的干扰。阻断这一病理生理过程无疑将降低aSAH后的诸多并发症并改善其预后。虽然目前对于SVS的防治有3-H疗法,尼莫地平、动脉内罂粟碱灌注、血管成形等多种措施,其临床疗效及成本-收益关系仍不能令人满意。LD在神经外科的应用已有几十年的历史。自从Vourch 1963年〔5〕首次报道应用一塑料制导管引流脑脊液以来,因操作方便,风险低,临床疗效显著,经过数十年的发展,LD已在神经外科得到了广泛的应用。其在颅底手术、脑血管病、中枢感染性疾病、颅脑外伤、脑脊液漏等多种疾病的应用,为神经外科的发展做出了重要贡献。对于aSAH患者因其可直接引流出血性脑脊液及其中的降解及分泌成分,从而降低SVS、AH、SDCH和DCI的发生率。但随着其应用的普及,不合理的应用现象也随之出现。LD本身有诸多并发症,如感染、脑疝、颅内出血等。文献〔6,7〕显示aSAH后脑脊液引流时程、引流量及引流方式的不同对患者的预后有重要影响。目前研究脑脊液引流时程、引流量与SDCH关系的文章多为脑池或脑室外引流,而LD的相关报道极为稀缺。过长时间的引流除可增加逆行性感染的机会外更会增加SDCH的发生概率。因此合理的引流时程对aSAH患者尤为重要。
脑动脉瘤是一种高发的脑血管疾病,其破裂后出血有较高的致残、致死率,对人类的危害极大。除了其破裂本身导致的高颅压及占位效应而致人突发脑疝死亡外,还有较高的并发症发生率。预防和治疗脑动脉瘤破裂及其早期和后期并发症,对于动脉瘤的治疗都至关重要。虽然脑动脉瘤一系列并发症的产生机制尚未完全阐明,但学术界已达成共识,aSAH后大部分并发症的主要致病因素是蛛网膜下腔内血液成分,以及红细胞降解后的产物。SAH Fisher分级正是基于这一理论基础以评估SVS的发生概率。如脑积水是由于蛛网膜下腔内的血液成分堵塞了脑脊液的循环途径或干扰了其吸收过程。SVS是由于红细胞及其降解产物诱导了脑血管的收缩,而血管痉挛所致大脑组织的缺血将进一步干扰痉挛诱导因子的及时清除,于是形成恶性循环。
在所有治疗aSAH的措施中手术夹毕或介入栓塞治疗动脉瘤无疑是首要问题,然阻断其并发症的发生、发展同等重要。不难理解及早清除蛛网膜下腔内的血液及其降解成分是所有针对并发症的措施中最直接和最奏效的。于是脑脊液的引流措施应运而生。目前脑脊液的引流措施主要有脑池引流、脑室引流和LD。而各种引流措施其临床疗效报道不一。众多报道〔7,8〕显示脑室和脑池引流可显著减少SVS、DCI、SDCH的发生。然亦有报道〔7,9〕显示过量及过长时间的脑脊液引流反而会增加SVS及SDCH的风险。然此类报道多限局于脑室或脑池引流,LD与SDCH的关系鲜有报道。此外尚有文献〔10〕显示脑室或脑池引流对血性成分的引流效率要逊于LD。其可能的机制是脑脊液的循环是自脑室系统开始至腰骶段蛛网膜下腔后返回至大脑凸面的蛛网膜下腔并最终为蛛网膜颗粒吸收,LD不仅引流出血性脑脊液还可促进血性脑脊液的自上而下循环,从而优于脑室或脑池引流。
本研究证实了LD引流时程与SDCH的发生确实有关联。适量和适时程的LD对缓解SVS及预防SDCH确有裨益。然过长时程的引流则会增加SDCH的患病率。其可能的机制是过度引流致蛛网膜下腔塌陷,从而使血性的炎症介质引流不畅,不仅诱导SVS的产生也可导致蛛网膜下腔粘连,同时过度引流也干扰了自身的脑脊液回吸收通路,甚至导致脑脊液反射性地分泌增加,从而致使SDCH的产生。而过早拔除LD管又起不到预防SVS发生的作用〔6〕。为了兼顾二者,许多学者进行了探讨。如采用间歇性夹毕引流管以增加引流效率,或经引流管行纤溶剂灌洗以加快清除血性脑脊液〔7,9〕。由于本研究是回顾性研究,且我院诊疗规范未纳入纤溶剂灌洗及间歇性引流措施,故尚不能进行对比。本研究不足之处在于未设随机对照组,故在不违反伦理学原则的情况下期待大规模前瞻性随机对照研究的实施。
4 参考文献
1Connolly ES Jr,Rabinstein AA,Carhuapoma JR,etal. Guidelines for the management of aneurysmal subarachnoid hemorrhage: a guideline for healthcare professionals from the American Heart Association/american Stroke Association〔J〕. Stroke,2012;43(6):1711-37.
2Corsten L,Raja A,Guppy K,etal.Contemporary management of suba-rachnoid hemorrhage and vasospasm: the UIC experience〔J〕.Surg Neurol,2001;56(3):140-50.
3O'Kelly CJ,Kulkarni AV,Austin PC,etal. Shunt-dependent hydrocephalus after aneurysmal subarachnoid hemorrhage: incidence,predictors,and revision rates. Clinical article〔J〕. J Neurosurg,2009;111(5):1029-35.
4Rincon F,Gordon E,Starke RM,etal. Predictors of long-term shunt-dependent hydrocephalus after aneurysmal subarachnoid hemorrhage. Clinical article〔J〕. J Neurosurg,2010;113(4):774-80.
5Vourch G. Continuous cerebrospinal fluid drainage by indwelling spinal catheter〔J〕. Br J Anaesth,1963;35:118-20.
6Hirashima Y,Kurimoto M,Hayashi N,etal. Duration of cerebrospinal fluid drainage in patients with aneurysmal subarachnoid hemorrhage for prevention of symptomatic vasospasm and late hydrocephalus〔J〕. Neurol Med Chir (Tokyo),2005;45(4):177-82.
7Yong CI,Hwang SK,Kim SH. The role of lumbar drainage to prevent shunt-dependent hydrocephalus after coil embolization for aneurismal subarachnoid hemorrhage in good-grade patients〔J〕.J Korean Neurosurg Soc,2010;48(6):480-4.
8Fülöp B,Deak G,Mencser Z,etal.Factors affecting the development of chronic hydrocephalus following subarachnoid hemorrhage,with special emphasis on the role of ventricular and lumbar drainage 〔J〕.Ideggyogy Sz,2009;62(7-8):255-61.
9Kodama N,Sasaki T,Kawakami M,etal. Cisternal irrigation therapy with urokinase and ascorbic acid for prevention of vasospasm after aneurrsmal subarachnoid hemorrhage. Outcome in 217 patients〔J〕.Surg Neurol,2000;53(2):110-7.
10Hoekema D,Schmidt RH,Ross I. Lumbar drainage for subarachnoid hemorrhage:technical considerations and safety analysis〔J〕.Neurocrit Care,2007;7(1):3-9.
