乳腺癌列线图模型的研究进展
2013-06-09
中国医学科学院北京协和医院乳腺外科,北京100730
乳腺癌列线图模型的研究进展
姚儒 潘博 孙强 徐颖 王常珺 周易冬 茅枫 林燕
中国医学科学院北京协和医院乳腺外科,北京100730
乳腺癌是危害全世界女性健康最常见的恶性肿瘤,对乳腺癌患者淋巴结转移情况及个体化预后进行评估预测,可为个体化综合治疗方案的制定以及临床决策提供参考依据。列线图模型(nomogram)可通过各种预测因素量化临床事件风险。从nomogram在前哨淋巴结阳性患者非前哨淋巴结转移预测、早期乳腺癌前哨淋巴结转移预测以及乳腺癌个体化预后预测等3个方面,分别评价其预测因素、应用特点以及预测的准确性等指标,以期在未来的工作中,通过选择更合理的预测因素、调整不同预测因素所占权重,以建立、改良能更好地应用于临床预测的nomogram模型,为制定临床决策提供参考依据。现就乳腺癌相关列线图模型的最新研究进展作一综述。
乳腺癌;列线图;前哨淋巴结;非前哨淋巴结;转移;预测
乳腺癌是危害全世界女性健康最常见的恶性肿瘤,其发病率逐年升高。对乳腺癌患者淋巴结转移及其预后的预测分析,可为临床评估患者病情、确定手术方式、制定辅助治疗方案等提供重要参考依据。列线图(nomogram)是一种用于临床事件个体化预测分析的统计学模型,通过各种危险因素量化临床事件的风险,为治疗方案的制定提供支持。目前,多种乳腺癌相关的列线图模型相继提出,尤其在前哨淋巴结(sentinel lymph node,SLN)阳性的乳腺癌患者非前哨淋巴结(non-sentinel lymph node,NSLN)转移预测、早期乳腺癌SLN转移预测以及乳腺癌预后等预测分析中得到广泛应用。
前哨淋巴结活检术(sentinel lymph node biopsy,SLNB)是乳腺外科领域在20世纪90年代中一个里程碑式的进展,是评估早期乳腺癌患者腋窝淋巴结(axillary lymph node,ALN)状态的有效方法,主要用于临床ALN阴性患者,进行淋巴结分期[1-3]。SLN病理评估可分为术中和术后两方面:术中评估目前多用快速冰冻病理或SLN印片细胞学(touch imprint cytology,TIC);术后评估则为连续切片行HE染色和免疫组织化学染色(immunohistochemistry,IHC)诊断,AJCC第七版乳腺癌淋巴结病理分期中将SLN转移分为3个级别:孤立肿瘤细胞(isolated tumor cell,ITC,pN0[i+],病灶≤0.2 mm或转移细胞数≤200)、微转移(micrometastasis,pN1mi,病灶0.2~2.0 mm或转移细胞数>200)以及宏转移(macrometastasis,病灶>2.0 mm)[4]。对于SLN阴性患者,可不必行腋窝淋巴结清扫术(axillary lymph node dissection,ALND);对于SLN阳性患者,ALND仍是目前治疗标准模式,而多项研究表明,SLN宏转移应常规行ALND,若NSLN也为阳性应根据患者病情进一步行局部或全身放疗、化疗等处理,但微转移以及ITC患者行ALND对改善患者预后无显著作用[5]。此外,ACOSOG Z0011研究结果初步证实:对于肿瘤≤5 cm、接受全乳放疗的保乳手术患者SLNB后,SLN阳性数≤2时行或不行ALND局部复发和区域复发情况差异无统计学意义[6]。但该研究有局限性,多适用于接受保乳手术并行全乳放疗的T1或T2乳腺癌患者,对于临床腋窝淋巴结阳性、接受乳房切除术、局部晚期乳腺癌、保乳手术后接受部分乳房照射以及接受新辅助治疗等患者并不适用。
1 SLN阳性乳腺癌患者NSLN转移的预测分析
1.1 NSLN转移研究的临床意义
对SLN阳性患者行ALND是乳腺癌治疗中的传统模式,但近年来对于ALN转移的研究,对这一治疗方式提出新的要求。一方面,研究表明,40%~70%的患者仅存在SLN转移,这部分患者并不能因ALND获益,反而增加手术并发症发生率及医疗费用,延长住院时间[7]。另一方面,SLN活检存在一定的假阴性率0~29%[7],影响乳腺癌淋巴结分期及相关治疗。因此,明确SLN阳性患者避免ALND的预测模型有十分重要的临床意义。
1.2 常用列线图模型
自2003年Van Zee等[8]首次提出纪念斯隆凯特琳癌症中心(Memorial Sloan-Kettering Cancer Center,MSKCC)列线图模型以来,多个研究中心相继提出新的列线图,用于预测SLN阳性乳腺癌患者NSLN转移风险。目前较为常见的有MSKCC列线图[8]、Mayo列线图[9]、Cambridge列线图[10]以及Stanford列线图[11]等,其各自所含预测因素不尽相同(表1)。Van Zee等[8]提出的MSKCC列线图,用于预测NSLN转移,并运用该列线图对373例患者进行验证,得到的受试者工作特征曲线(receiver-operating characteristic curve,ROC)下面积(area under the curve,AUC)为0.77,具有较高的准确性。2005年,Degnim等[9]在MSKCC基础上提出Mayo列线图,加入SLN转移灶大小、结外浸润等重要预测因素并取消SLN转移检测方法对预测结果的影响,认为在预测准确性基本相似的前提下,该列线图在对低危组预测中的假阴性率低于MSKCC列线图。2007年,Pal等[10]将预测因素简化,强调SLN转移灶大小对NSLN转移的预测价值,并提高了在该研究人群中预测准确性。2008年,Kohrt等[11]收集171例乳腺癌患者,其中92.5%患者为SLN ITC或微转移,通过分析建立了新的Stanford列线图,并在以SLN宏转移为主的77例患者中得到了较高的预测准确性。
1.3 常用列线图模型在临床应用中的验证分析
列线图可通过多种预测因素量化NSLN转移风险,从而帮助临床医师和患者决定是否行ALND。目前,多种列线图分析已得到广泛验证及优化。
1.3.1 MSKCC列线图
作为最早提出的NSLN转移预测模型,MSKCC列线图已被全球多个机构验证,得到的AUC值为0.58~0.86。由于不同中心病例模型与MSKCC经典病例的构成存在一定区别,验证结果也有所不同(表2):Degnim等[9]认为MSKCC列线图可以预测NSLN转移风险,AUC值为0.86,而Klar等[12]所得的AUC值仅为0.58;Lambert等[13]认为,不同地区对于SLN寻找方法、病理评估方法和肿瘤生物学特性的差异,是导致预测准确性改变的重要因素。MSKCC列线图中并不包括SLN转移灶大小,但D’Eredita等[14]认为它是预测NSLN转移的重要因素,Van La Parra等[15]则发现SLN宏转移患者,大约一半存在NSLN转移,而SLN微转移或ITC者,其NSLN转移概率分别为20%和12%,证实利用SLN转移灶大小替代检测方法作为预测因素可以提高MSKCC列线图预测准确性。Alran等[16]的研究中588例患者有35%为SLN微转移,对于SLN微转移组亚群分析,MSKCC列线图的AUC值仅为0.53,不具有预测价值;而Coutant等[17]对246例SN微转移患者进行分析,MSKCC列线图AUC值为0.72,显示出较好的预测价值。目前,多个研究学者认为,MSKCC列线图可以为评估NSLN转移风险提供可靠的预测分析,被认为是NSLN转移预测的“金标准”[18-19]。

表 1 四种列线图模型的预测因素及其特点Tab. 1 Description of four nomograms to predict nonsentinel node involvement in breast cancer patients with sentinel node metastasis
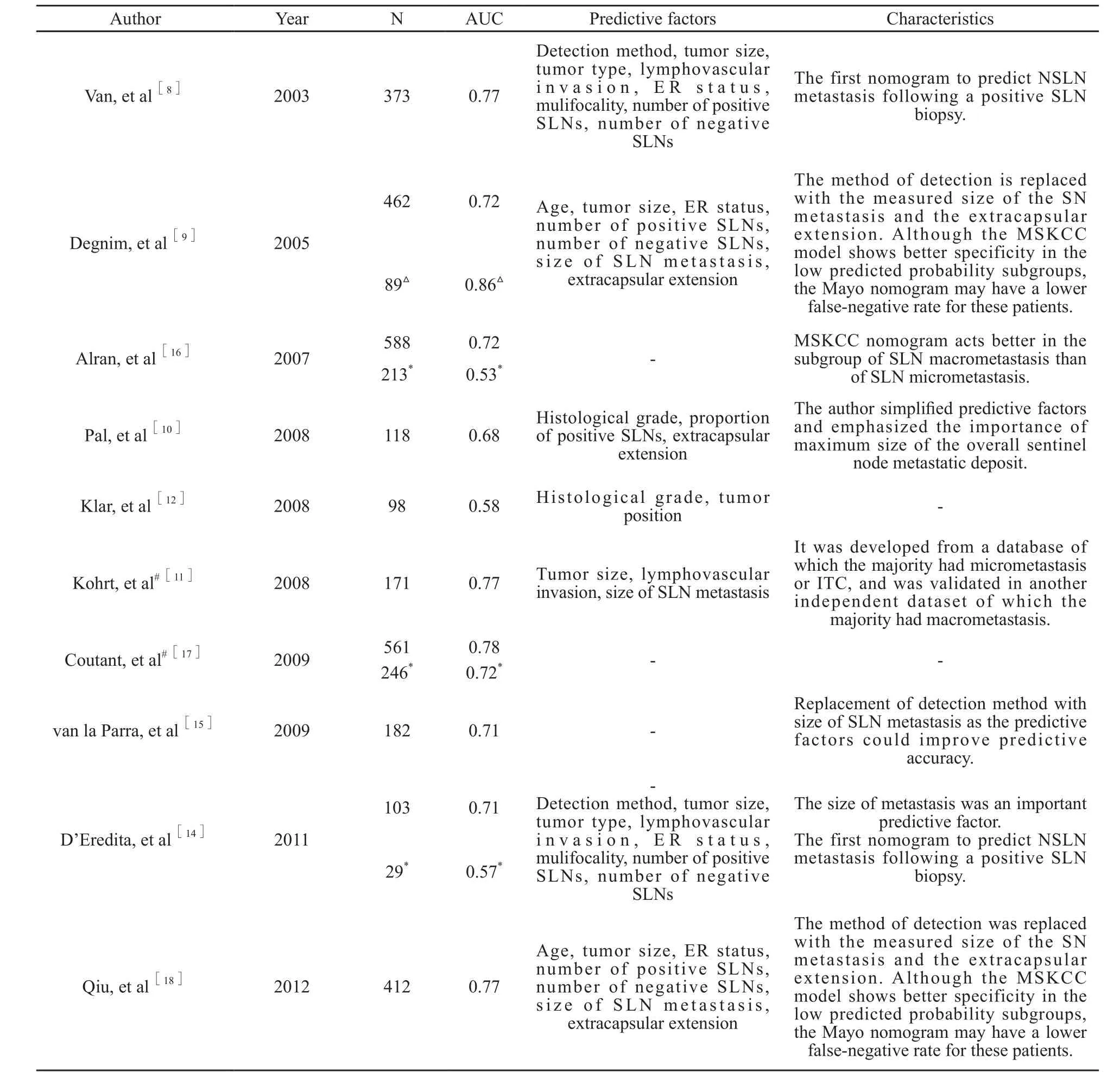
表 2 不同中心的MSKCC列线图验证结果Tab. 2 Validation of MSKCC nomogram
1.3.2 Mayo列线图
Degnim等[9]对462例Mayo病例组和89例Michigan病例组进分析,在MSKCC基础上提出Mayo列线图,其AUC值为0.77。与MSKCC列线图相比,Mayo列线图更为简单,而且引入SLN转移灶大小预测因素,虽然在准确性略低于MSKCC列线图,但其预测假阴性率低于MSKCC列线图。Coutant等[17]、Chen等[20]均通过验证分析,认为Mayo列线图具有一定预测价值(表3)。
1.3.3 Cambridge列线图
2008年,Pal等[10]对118例患者进行分析,提出新的Cambridge列线图,将预测因素由MSKCC的8个减为3个,即组织学分级、SLN阳性比例、结外浸润。在相关验证性分析中,Cambridge列线图均显示出较好的预测性。在Chen等[20]对159例中国乳腺癌患者的研究中,Cambridge列线图AUC值为0.73,为所有13组模型中最高,且两者预测因素相近,提示对目标人群临床病理学分析可能是列线图应用于临床的关键点(表4)。
1.3.4 Stanford列线图
Kohrt等[11]于2008年提出Stanford列线图模型,认为肿瘤大小、脉管浸润、SLN转移灶大小为NSLN转移的预测因素。在Scow等[19]的验证性分析中,Stanford列线图预测准确性与MSKCC列线图、Mayo列线图相近。但在Gur等[21]、Chen等[20]研究中,Stanford列线图则显示出较差的特异性,这可能与病例模型的临床病理学差异有关(表5)。

表 3 不同中心的Mayo列线图验证结果Tab. 3 Validation of Mayo nomogram

表 4 不同中心的Cambridge列线图验证结果Tab. 4 Validation of Cambridge nomogram
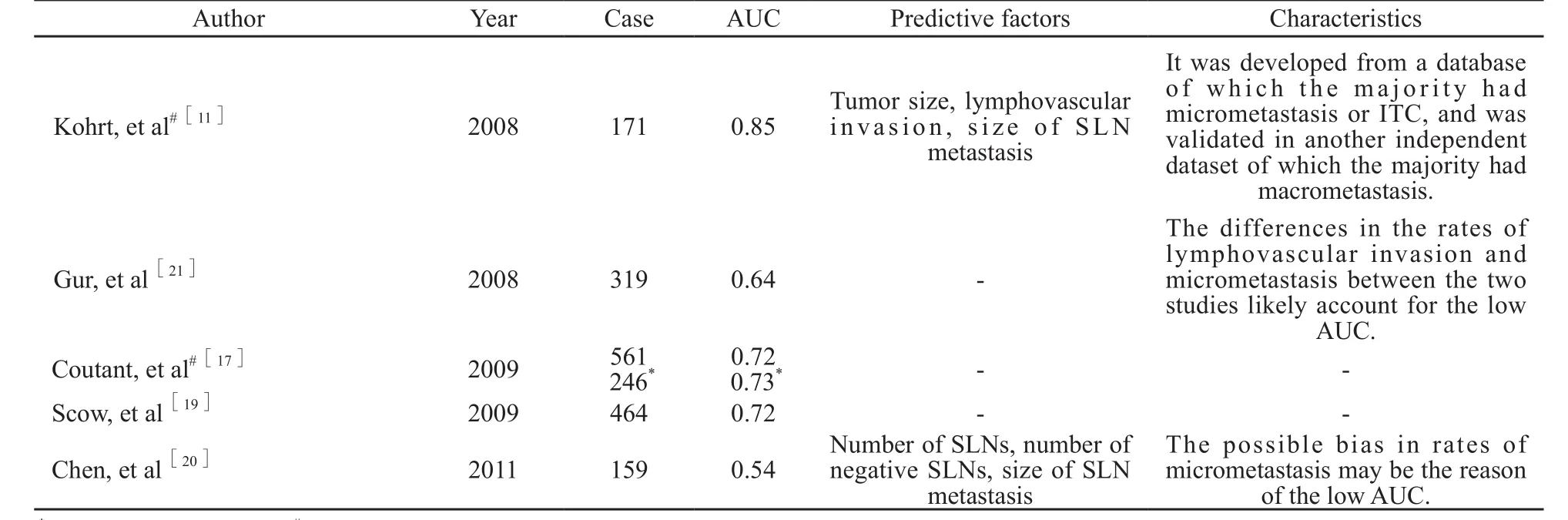
表 5 不同中心的Stanford列线图验证结果Tab. 5 Validation of Stanford nomogram
2 早期乳腺癌SLN转移的预测分析
腋窝淋巴结受累情况为乳腺癌重要的预后因素,近年来,SLNB已成为临床淋巴结阴性乳腺癌患者评估腋窝淋巴结状态的金标准,广泛用于乳腺癌淋巴结分期诊断,并可减少ALND术后并发症;而且对SLN阳性率较低或较高患者行SLNB,可能会增加患者并发症风险,如淋巴水肿、疼痛、上肢活动障碍等[5],同时造成更多的医疗资源浪费;此外,SLN阳性概率也是造成患者心理压力加大的重要原因[22-23]。综上所述,对于早期乳腺癌患者SLN转移的预测具有一定的临床意义。
2007年,Bevilacqua等[24]提出MSKCC列线图评估早期乳腺癌患者SLN转移可能性,认为患者年龄、肿瘤大小、肿瘤类型、肿瘤位置、脉管浸润、多灶性、组织学分级、ER和PR状况等因素与SLN转移差异有统计学意义(P<0.05),其验证分析ROC值为0.754,此列线图在Klar等[25]以及Qiu等[23]的病例人群中得到了验证性研究。此外,2012年Chen等[22]将1 545例乳腺癌患者分为1 000例模型组及545例验证组,通过对模型组病例分析,发现患者年龄、肿瘤大小、肿瘤位置、肿瘤类型以及脉管浸润等为SLN转移的独立预测因素,并提出新的预测模型,即SCH列线图(Shanghai Cancer Hospital nomogram),该列线图ROC值为0.764 9,MSKCC列线图ROC值为0.710 5;在验证组中,SCH列线图ROC值为0.758 7;同时SCH列线图在预测值5%、10%和15%截断点的假阴性率仅为1.67%、3.54%和8.20%;结果分析表明,在该病例人群中与MSKCC列线图相比,SCH列线图具有预测因素少、ROC值高以及低危组假阴性率低等优势。
尽管MSKCC列线图和SCH列线图均有较高的预测价值,其目前仍不能替代SLNB的功能。但随着更多大样本验证性研究的开展和相关列线图的进一步完善,这类预测工具有可能在将来更加准确地预测SLN转移风险,为低危组患者是否行SLNB提供参考依据。
3 乳腺癌患者预后的预测分析
相比于其他预测性统计学方法,列线图分析可以通过直观的图标式模型,提供更好的个体化预后风险评估[26]。
尽管目前存在大量针对乳腺癌预后评估的列线图分析,对于早期的临床腋结阴性乳腺癌(node-negative breast cancer,NNBC)预后分析则相对较少。然而随着乳腺相关检查方法以及筛查手段的进展,NNBC患者数目逐渐增加,同时对于该类患者是否行新辅助治疗仍存在一定争议,故NNBC预后评价对辅助治疗的选择有较高的参考意义[27]。Mazouni等[28]对305例未行辅助治疗的淋巴结阴性乳腺癌患者进行分析,指出患者年龄、肿瘤大小、PR状况以及PAI-1等可作为NNBC独立预测因素,提出相关列线图,其对于NNBC患者10年乳腺癌特异生存率的预测准确性为0.71。但其同时存在一定缺陷,如预测因素中无HER-2指标、PAI-1检测受到限制等。
现有预后评估的列线图尚缺乏大样本验证研究,可能会过高估计患者生存率,部分预测因素可能受限于具体技术水平无法检测,均需要进一步研究完善。
4 结语
目前,乳腺癌相关的多种列线图模型已经建立,广泛应用于SLN阳性患者NSLN转移预测、早期乳腺癌SLN转移预测以及乳腺癌预后预测等,对于临床决策制定显示出较高的参考价值。其中部分模型,如MSKCC列线图,已得到多中心验证及优化,但仍存在一定问题,不能作为临床应用标准,而且对于中国人群的适用性有待进一步验证。在列线图应用于临床的过程中,我们应建立特定的统计学模型,运用多中心大样本进行验证,优化选择有统计学和临床意义的预测因素,以期为不同人群提供更为准确、实用的预测模型,从而更好地指导临床工作。
[1] VERONESI U, PAGANELLI G, GALIMBERTI V, et al. Sentinel-node biopsy to avoid axillary dissection in breast cancer with clinically negative lymph-nodes [J]. Lancet, 1997, 349: 1864-1867.
[2] LYMAN G H, GIULIANO A E, SOMERFIELD M R, et al. American Society of Clinical Oncology guideline recommendations for sentinel lymph node biopsy in earlystage breast cancer [J]. J Clin Oncol, 2005, 23: 7703-7720.
[3] 陈翔, 王水. 乳腺癌前哨淋巴结活检研究现状及进展[J]. 中国普外基础与临床杂志, 2011, 18(1): 98-102.
[4] COMPTON C C, BYRD D R, GARCIA-AGUILAR J, et al.AJCC Cancer Staging Atlas [M]. 2nded: Springer, 2012.
[5] GALIMBERTI V, COLE B F, ZURRIDA S, et al. Axillary dissection versus no axillary dissection in patients with sentinel-node micrometastases (IBCSG 23-01): a phase 3 randomised controlled trial [J]. Lancet Oncol, 2013, 14: 297-305.
[6] GIULIANO A E, HUNT K K, BALLMAN K V, et al. Axillary dissection vs no axillary dissection in women with invasive breast cancer and sentinel node metastasis: a randomized clinical trial [J]. JAMA, 2011, 305: 569-575.
[7] KIM T, GIULIANO A E, LYMAN G H. Lymphatic mapping and sentinel lymph node biopsy in early-stage breast carcinoma: a metaanalysis [J]. Cancer, 2006, 106: 4-16.
[8] VAN ZEE K J, MANASSEH D M, BEVILACQUA J L, et al. A nomogram for predicting the likelihood of additional nodal metastases in breast cancer patients with a positive sentinel node biopsy [J]. Ann Surg Oncol, 2003, 10: 1140-1151.
[9] DEGNIM A C, REYNOLDS C, PANTVAIDYA G, et al. Nonsentinel node metastasis in breast cancer patients: assessment of an existing and a new predictive nomogram[J]. Am J Surg, 2005, 190: 543-550.
[10] PAL A, PROVENZANO E, DUFFY S W, et al. A model for predicting non-sentinel lymph node metastatic disease when the sentinel lymph node is positive[J]. Br J Surg, 2008,95: 302-309.
[11] KOHRT H E, OLSHEN R A, BERMAS H R, et al. New models and online calculator for predicting non-sentinel lymph node status in sentinel lymph node positive breast cancer patients [J]. BMC Cancer, 2008, 8: 66.
[12] KLAR M, JOCHMANN A, FOELDI M, et al. The MSKCC nomogram for prediction the likelihood of non-sentinel node involvement in a German breast cancer population [J]. Breast Cancer Res Treat, 2008, 112: 523-531.
[13] LAMBERT L A, AYERS G D, HWANG R F, et al. Validation of a breast cancer nomogram for predicting nonsentinel lymph node metastases after a positive sentinel node biopsy [J]. Ann Surg Oncol, 2006, 13: 310-320.
[14] D'EREDITA G, TROILO V L, FISCHETTI F, et al. Comparison of two models for predicting non-sentinel lymph node metastases in sentinel lymph node-positive breast cancer patients [J]. Updates Surg, 2011, 63: 163-170.
[15] VAN LA PARRA R F, ERNST M F, BEVILACQUA J L, et al. Validation of a nomogram to predict the risk of nonsentinel lymph node metastases in breast cancer patients with a positive sentinel node biopsy: validation of the MSKCC breast nomogram [J]. Ann Surg Oncol, 2009, 16: 1128-1135.
[16] ALRAN S, DE RYCKE Y, FOURCHOTTE V, et al. Validation and limitations of use of a breast cancer nomogram predicting the likelihood of non-sentinel node involvement after positive sentinel node biopsy [J]. Ann Surg Oncol, 2007, 14: 2195-2201.
[17] COUTANT C, OLIVIER C, LAMBAUDIE E, et al. Comparison of models to predict nonsentinel lymph node status in breast cancer patients with metastatic sentinel lymph nodes: a prospective multicenter study [J]. J Clin Oncol, 2009, 27: 2800-2808.
[18] 邱鹏飞, 刘娟娟, 王永胜, 等. 乳腺癌非前哨淋巴结转移相关因素及其列线图验证性研究[J]. 中国实用外科杂志, 2012, 32(11): 945-949.
[19] SCOW J S, DEGNIM A C, HOSKIN T L, et al. Assessment of the performance of the Stanford Online Calculator for the prediction of nonsentinel lymph node metastasis in sentinel lymph node-positive breast cancer patients [J]. Cancer, 2009, 115: 4064-4070.
[20] CHEN K, ZHU L, JIA W, et al. Validation and comparison of models to predict non-sentinel lymph node metastasis in breast cancer patients[J]. Cancer Sci, 2012, 103: 274-281.
[21] GUR A S, UNAL B, JOHNSON R, et al. Predictive probability of four different breast cancer nomograms for nonsentinel axillary lymph node metastasis in positive sentinel node biopsy[J]. J Am Coll Surg, 2009, 208: 229-235.
[22] CHEN J Y, CHEN J J, YANG B L, et al. Predicting sentinel lymph node metastasis in a Chinese breast cancer population: assessment of an existing nomogram and a new predictive nomogram [J]. Breast Cancer Res Treat, 2012, 135: 839-848.
[23] QIU P F, LIU J J, WANG Y S, et al. Risk factors for sentinel lymph node metastasis and validation study of the MSKCC nomogram in breast cancer patients [J]. Jpn J Clin Oncol, 2012, 42: 1002-1007.
[24] BEVILACQUA J L, KATTAN M W, FEY J V, et al. Doctor, what are my chances of having a positive sentinel node? A validated nomogram for risk estimation [J]. J Clin Oncol, 2007, 25: 3670-3679.
[25] KLAR M, FOELDI M, MARKERT S, et al. Good prediction of the likelihood for sentinel lymph node metastasis by using the MSKCC nomogram in a German breast cancer population[J]. Ann Surg Oncol, 2009, 16: 1136-1142.
[26] MAZOUNI C, BONNIER P, ROMAIN S, et al. A nomogram predicting the probability of primary breast cancer survival at 2- and 5-years using pathological and biological tumor parameters [J]. J Surg Oncol, 2011, 103: 746-750.
[27] HARBECK N, THOMSSEN C. A new look at node-negative breast cancer [J]. Oncologist, 2011, 16 Suppl 1: 51-60.
[28] MAZOUNI C, SPYRATOS F, ROMAIN S, et al. A nomogram to predict individual prognosis in node-negative breast carcinoma [J]. Eur J Cancer, 2012, 48: 2954-2961.
Advances in breast cancer related nomograms
YAO Ru, PAN Bo, SUN Qiang, XU Ying, WANG Chang-jun, ZHOU Yi-dong, MAO Feng, LIN Yan (Department of Breast Surgery, Peking Union Medical College Hospital, Chinese Academy of Medical Sciences, Beijing 100730, China)
SUN Qiang E-mail: sunqiangpumc@sina.com
Breast cancer is the leading cause of malignancy-related mortality in women worldwide. The more accurate prediction of lymph node metastasis and evaluation of personalized prognosis of breast cancer patients could provide evidence and reference for individualized comprehensive treatment and clinical decision-making. Nomogram is statistical calculation model developed to generate individualized prediction of a certain clinical event through the factors associated with it. Currently breast cancer related nomogram models is most commonly used in the prediction of non-sentinel lymph node status in patients with sentinel lymph node-positive breast cancer, sentinel lymph node metastasis in clinical node-negative breast cancer and prognosis evaluation of breast cancer. This article reviewed the recent advances in breast cancer related nomograms according to the above mentioned three aspects, and evaluated respectively the predictive factors, accuracy, characteristics and clinical application potential.
Breast cancer; Nomogram; Sentinel lymph node; Non-sentinel lymph node; Metastasis; Prediction
10.3969/j.issn.1007-3969.2013.09.012
R737.9
:A
:1007-3639(2013)09-0765-07
2013-05-07
2013-08-20 )
国家自然科学基金支持项目(No:81001183)。
孙强 E-mail:sunqiangpumc@sina.com
