优化抗生素管理对胎龄小于32周早产儿近期临床结局的影响
2023-10-08薛瑞瑞李向红李亮亮尹向云锡洪敏杨萍马丽丽
薛瑞瑞,李向红,李亮亮,尹向云,锡洪敏,杨萍,马丽丽
(青岛大学附属医院 新生儿科,山东 青岛 266555)
新生儿败血症是发展中国家引起新生儿死亡的第三大原因,直接威胁了新生儿生命及预后,已成为全球医疗保健中需优先干预的事项[1]。早产儿作为早发型败血症(early-onset sepsis,EOS)的高危人群,胎龄越小、出生体重越低,发病率越高,具有临床发病隐匿,血培养阳性率低,早期识别困难,病情进展迅速,预后差,病死率高的特点[2-3],因此早产儿经验性使用抗生素非常普遍。但新生儿中的抗生素耐药问题在国内外均日趋严峻[4-5],不规范使用抗生素已导致耐药菌株的增加和耐药基因蔓延。Letouzey等[6]的研究显示对于EOS低风险的早产儿早期使用经验性抗生素与严重脑损伤和中重度支气管肺发育不良(bronchopulmonary dysplasia,BPD)风险增高相关。也有研究发现新生儿不规范的抗生素使用与晚发型败血症(late-onset sepsis,LOS)、新生儿坏死性小肠结肠炎(necrotizing enterocolitis,NEC)及死亡等明显相关[7-8],并可增加儿童期哮喘和肥胖的发生风险[9-10]。国内对早产儿尤其是胎龄小于32周早产儿抗生素应用的相关研究较少。2019年“新生儿败血症诊断及治疗专家共识(2019 版)”[11]颁布,根据此共识,本研究进行单中心的抗生素优化管理,回顾性分析相关临床资料,为早产儿抗生素的规范应用提供临床依据。
1 资料与方法
1.1病例选择 收集2017年1月1日至2018年6月30日、2019年1月1日至2020年12月31日于青岛大学附属医院住院的胎龄小于32周早产儿的临床资料。纳入标准:(1)出生胎龄<32周;(2)在青岛大学附属医院NICU住院,经过系统治疗且病历资料完整者。剔除标准:(1)出生24 h后入院者;(2)住院时间<72h者;(3)重大畸形需外科手术者;(4)怀疑或确诊遗传代谢性疾病者;(5)病历资料不完整者。
1.2抗生素治疗策略及分组
1.2.1优化前抗生素管理策略 所有入住NICU的早产儿,无论患儿有无感染中毒症状及孕母有无胎膜早破、绒毛膜羊膜炎、先兆早产等高危因素生后即给予抗生素治疗,同时采集血标本行血培养及血常规+C反应蛋白(C reactive protein,CRP)等非特异性感染指标检查。治疗中抗生素调整策略:患儿无可疑症状、非特异性感染指标无异常,待血培养回示阴性后停抗生素;有任何1项非特异性感染指标异常或可疑感染症状,无论血培养阳性与否,均延长抗生素使用时间或提升抗生素使用等级。
1.2.2优化抗生素使用背景及措施 根据2019版新生儿败血症诊断及治疗专家共识[11],青岛大学附属医院新生儿科为优化抗生素管理成立了抗生素管理小组,制定抗生素使用指征及疗程,抗生素分级管理及查房讨论制度等,具体优化措施如下:(1)对所有入院患儿行EOS 风险评估[12],针对EOS高风险者,立即采集血培养并给予经验性抗生素治疗,同时完善血常规联合CRP等非特异性感染指标检查;(2)血培养72 h阴性、且无感染的临床症状(体温异常、反应差、皮肤花斑等表现)及连续两次CRP正常者停用经验性抗生素治疗;(3)血培养阳性同时有感染的临床症状者继续当前抗生素治疗10~14 d;(4)血培养阴性但有临床感染症状及非特异性感染指标异常者,继续使用有效抗生素至5~7 d;(5)血培养阳性但无感染的临床症状者,立即复查血培养,待血培养(5d)阴性且无感染症状者停用抗生素。
优化抗生素管理措施自2019年1月实施,故将本研究进行以下分组,2017年1月1日至2018年6月30日为优化前组,2019年1月1日至2020年12月31日为优化组。
1.3其他治疗策略
1.3.1早产儿营养管理 按照2015年加拿大极低出生体重儿喂养指南[13]进行肠内、肠外营养,奶量达120 ml/(kg·d)左右停止肠外营养。
1.3.2呼吸管理 生后即给予无创呼吸机辅助通气;有呼吸窘迫、对氧气需求增加者(吸氧浓度>30%)选择使用肺表面活性物质替代治疗;病情危重、氧合不能维持者给予机械通气,符合撤机指征的患儿尽早撤机。
1.3.3其他 抗生素策略改进前后各种标本的检测均由青岛大学附属医院检验科采用同一设备完成。
1.4研究方法
1.4.1数据收集 本研究为单中心回顾性研究,依据本中心病例系统的病人病案号收集2017年1月1日至2018年6月30日以及2019年1月1日至2020年12月31日入住青岛大学附属医院的胎龄在32周以内的早产儿临床病历资料,如下:(1)患儿一般情况:胎龄、出生体重、性别、分娩方式、窒息抢救情况;(2)孕母情况:孕母年龄、产前发热、产前抗生素、产前激素;(3)住院资料:血液检验、血培养、肺表面活性物质(pulmonary surfactant,PS)应用、经外周置入中心静脉导管(Peripherally Inserted Central Catheter,PICC)应用、机械通气等相关治疗;(4)住院治疗期间抗生素应用有关情况:抗生素种类、早期抗生素使用时间、抗生素使用总时间、住院时间、肠外营养使用时间;(5)近期不良结局:BPD、LOS、NEC、早产儿视网膜病变(retinopathy of prematurity,ROP)、严重脑损伤、死亡。
1.4.2相关定义及诊断标准 新生儿败血症根据出生后发病日龄,将新生儿败血症分为EOS和晚发型败血症(late-onset sepsis,LOS);EOS是生后3 d内血或其他无菌腔隙培养为阳性,或生后3 d内起病(由B族链球菌感染所致EOS可延长至生后7 d内起病[14-15]),同时至少2项非特异性感染指标异常,或脑脊液检查证实为化脓性脑膜炎者[11]。LOS指患儿>3 d龄后出现感染情况:如体温异常、反应差、呼吸支持需求增加、皮肤花纹样改变等,同时无菌腔隙培养阳性,非特异性感染指标至少2项异常,或脑脊液检查证实系化脓性脑膜炎改变[11]。
1.4.3其他相关定义 NEC的诊断按修订贝尔诊断标准执行[16];BPD按照美国国家儿童健康和人类发展研究所 (National Institute of Child Health and Human Development,NICHD)2018年修订的BPD诊断标准[17];ROP诊断依据第4版实用新生儿学[18];严重脑损伤:脑室内出血伴脑室扩张或脑实质出血或脑室周围白质软化[19];早期抗生素使用时间:生后即给予静脉使用抗生素(≥1种)至结束的天数;抗生素使用总时间:本次住院期间静脉使用抗生素(≥1种)的总天数;肠外营养使用时间:住院时间超过14 d的患儿肠外营养使用天数;住院时间为除去放弃治疗死亡的其他患儿的住院天数;复合不良结局:BPD、ROP、LOS、NEC、严重脑损伤、死亡中,有其中至少一项结局者即为复合不良结局。
2 结 果
2.1基本资料 本研究共纳入符合入组标准的早产儿314例:优化前组158例,其中男婴90例(56.96%),女婴68例(43.04%);优化组156例,其中男婴88例(56.41%),女婴68例(43.59%)。
优化组与优化前组相比,出生胎龄(29.7周 vs 30.23周)、出生体重(1311.96 g vs 1382.71 g)均明显降低,差异有统计学意义(P<0.05);小于胎龄儿(Small for gestational age infant,SGA)比例优化前组高于优化组(P<0.05);优化组血培养阳性率、白细胞计数异常比例(<5×109/L或>30×109/L)以及PICC应用比例高于优化前组,优化组机械通气比例低于优化前组,以上差异均有统计学意义(P<0.05);优化组孕母年龄高于优化前组、优化组产前抗生素及产前激素使用比率高于优化前组,差异均有统计学意义(P<0.05)。两组患儿在性别、分娩方式、是否为试管婴儿、窒息、窒息抢救情况、C反应蛋白升高(>5 mg/dl)、血小板减少(<50×109/L)、PS应用、产前发热以及胎膜早破(≥18 h)、宫内窘迫的比较差异均无统计学意义(P>0.05)。见表1。

表1 两组早产儿及孕母基本临床资料的比较Tab.1 Comparison of clinical data of preterm infants and pregnant mothers between the two groups
2.2抗生素使用情况 与优化前组相比,优化组早期抗生素使用时间、抗生素使用总时间均明显缩短(P<0.01)。与优化前组相比,优化组早期抗生素使用时间≤3 d和4~7 d的比例均升高,>7 d的比例明显降低(P<0.01)。见表2~3。
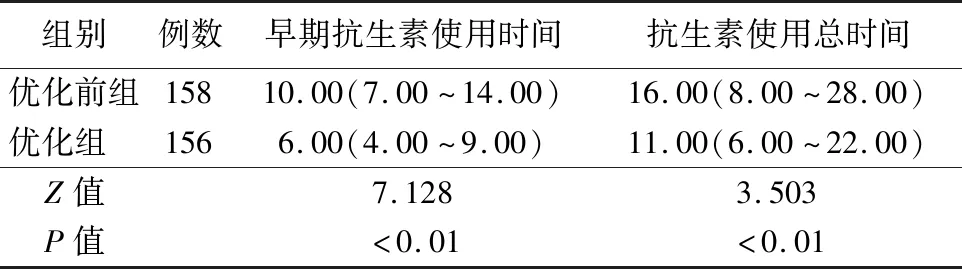
表2 两组抗生素使用时间比较[M(P25,P75),d]Tab.2 Comparison of the duration of antibiotic use between the two groups (M[P25,P75],d)

表3 两组早期抗生素使用分布比较[例(%)]Tab.3 Comparison of the distribution of antibiotic use in the early postnatal period between the two groups (n[%])
2.3肠外营养时间及住院时间 与优化前组比较,优化组肠外营养时间明显缩短,差异有统计学意义(P<0.01);住院时间延长,差异有统计学意义(P<0.01)。见表4。
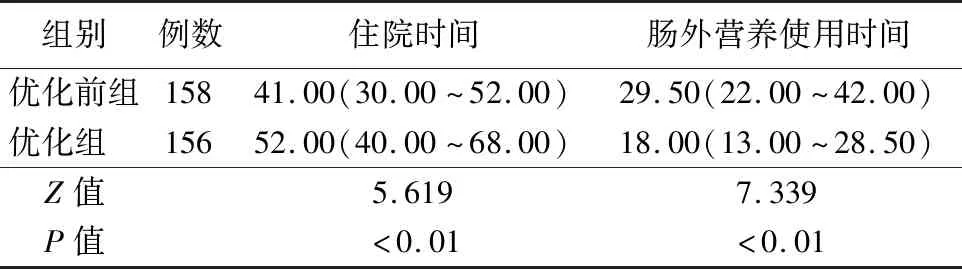
表4 住院时间以及肠外营养持续时间比较[M(P25,P75),d]Tab.4 Comparison of hospitalization time and the duration of parenteral nutrition (M[P25,P75],d)
2.4近期临床不良结局 两组早产儿在严重脑损伤、BPD、LOS、NEC的发生率及病死率比较差异无统计学意义(P>0.05);优化组的ROP发生率较优化前组减少,差异有统计学意义(P<0.05);两组早产儿的复合结局发生率的差异无统计学差异(P>0.05),但优化组复合结局的发生率呈下降趋势。见表5。
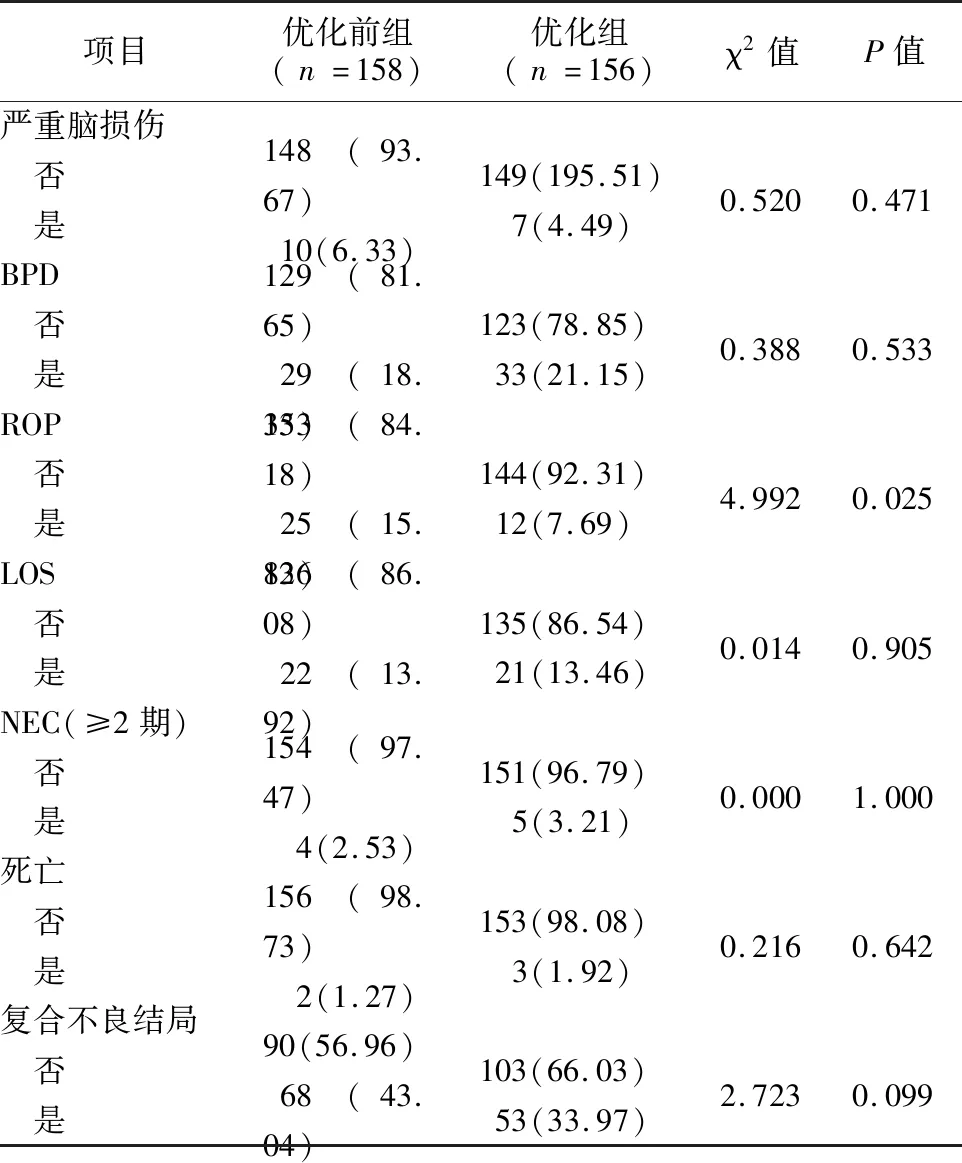
表5 临床近期不良结局比较[例(%)]Tab.5 Comparison of short-term adverse outcomes (n[%])
2.5抗生素使用情况与近期临床不良结局的二元logistic回归分析 将患儿近期临床不良结局(严重脑损伤、BPD、ROP、LOS、NEC、死亡)为因变量,以优化抗生素管理分组(优化前组、优化组)、抗生素使用时间、胎龄、性别、体重、1min及5minApgar评分、SGA、分娩方式、单多胎情况、试管婴儿、窒息情况、PS及PICC应用、机械通气、白细胞计数异常、血培养等患儿一般情况及孕母情况作为自变量,分别进行单因素分析,将差异显著的变量作为控制变量,进行二元logistic回归分析。结果显示:胎龄及出生体重是临床不良结局的保护因素;抗生素使用时间延长、血培养阳性以及机械通气史与近期临床不良结局显著相关(P<0.05);优化抗生素使用与早产儿近期临床不良结局无明显关联(P>0.05)。见表6。
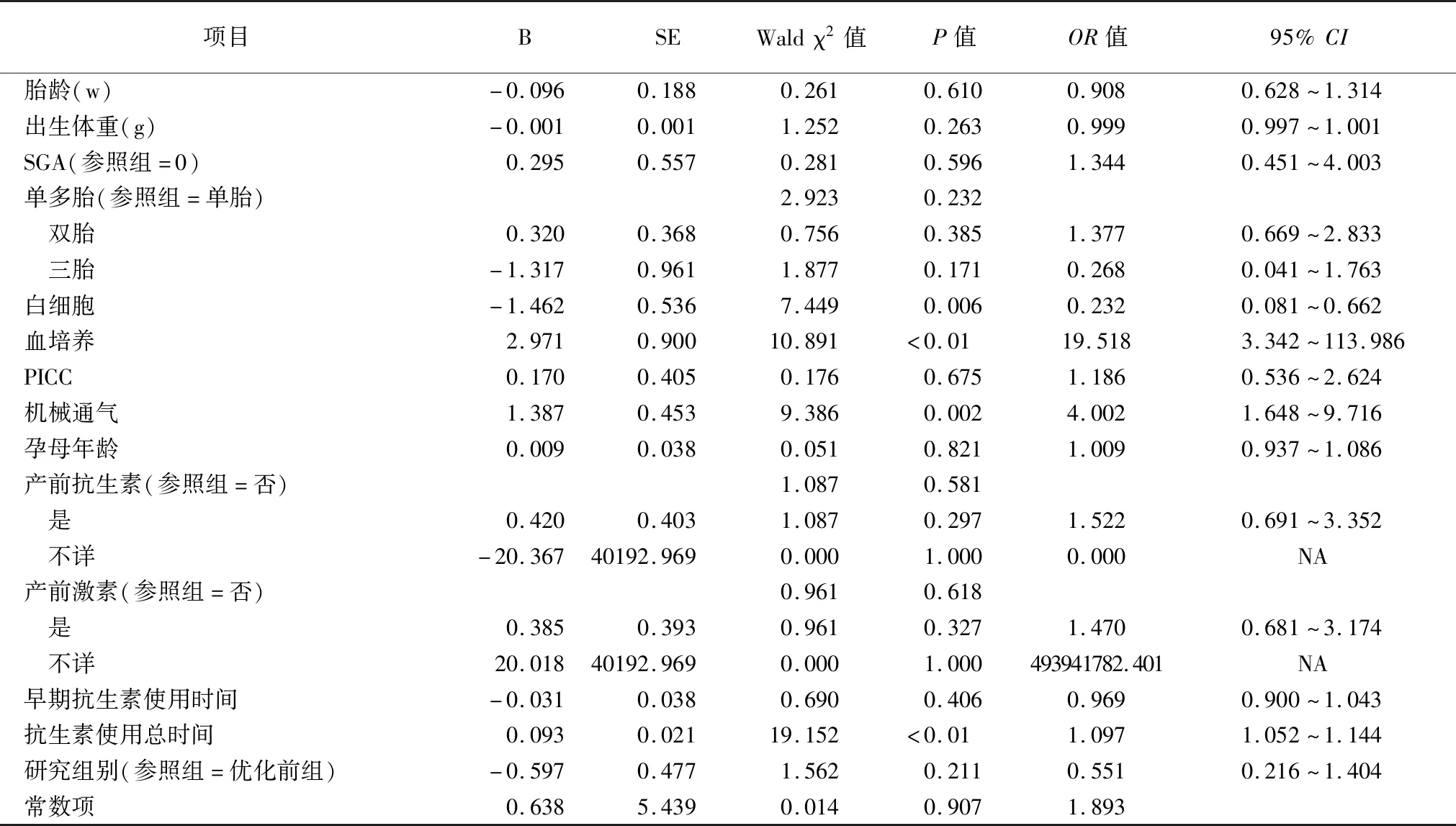
表6 多因素分析Tab.6 Multivariate analysis
3 讨 论
抗生素是新生儿败血症的基本治疗,及时合理使用抗生素能改善患儿预后[20]。然而由于早产儿败血症症状隐匿,不易识别,炎症指标如CRP、PCT等受分娩应激的影响,缺乏特异性,血培养阳性率低等原因,早产儿抗生素的不合理使用普遍存在[21]。国外数据显示超过75%的极低出生体重儿(very low birth weight,VLBW)和超过80%的超低出生体重儿(extremely low birth weight,ELBW)因可疑早发败血症接受抗生素治疗,而VLBW及ELBW的EOS的发生率仅为0~7%,各治疗中心抗生素使用差异明显[22]。湖南省24家三级医疗机构新生儿病房抗生素使用情况调查发现VLBW和ELBW住院期间抗生素使用时间/住院时间百分比平均为53.0%,最高达91.4%,其中2/3的单位超过50.0%[23]。江苏省15家医院调查显示VLBW/ELBW抗生素使用人数占比为96.15%、中位抗生素使用率(antibiotic use rate,AUR)是50/100住院日[24],均远高于国外其他多中心研究水平,如加拿大抗生素使用人数占比84.9%、AUR为25~29/100住院日[12]。本研究优化前组抗生素使用总时间达16 d,其中>7 d者达84.81%。以上研究均提示早产儿抗生素使用不规范,抗生素暴露时间长现象严重。
本研究显示经过优化抗生素管理,优化组早期抗生素使用时间为6 d、抗生素使用总时间为11 d,均较优化前组明显缩短,且抗生素使用时间≤3 d的比例明显增加,>7 d的比例降低。血培养是诊断败血症的金标准,研究发现超过90%的血培养结果在36时内报阳[25],有国外研究建议若36 h内血培养未报阳性,无临床感染中毒症状的患儿可停用经验性抗生素治疗[26],以缩短早产儿生后经验性抗生素的使用时间。CRP和白细胞、血小板是临床常用的感染指标,除了与感染有关,还受分娩应激、母体疾病等影响[27],均属于非特异性的感染指标,仅依靠上述指标异常会导致抗生素过度使用[28]。本研究优化组早期抗生素使用时间及使用总时间仍然偏长,根据2021年英国国家卫生与临床优化研究所(NICE)指南:两次CRP正常可指导更早停用抗生素[29],依此可进一步规范早期抗生素使用。
早产儿生命早期肠道菌群尚未定植,既往研究发现抗生素的使用可破坏早产儿正常肠道菌群平衡、延迟肠道屏障发育成熟[30-31],导致早产儿喂养不耐受增加[32]。褚梅艳等[33]研究显示改进抗生素使用策略,明显缩短了肠外营养使用时间,同时还缩短了住院时间。本研究也显示优化组早产儿肠外营养时间明显缩短,与早期抗生素使用时间缩短促进了早产儿肠道正常菌群稳态的建立,改善喂养耐受性有关。本研究优化组住院时间延长考虑与本组患儿胎龄、体重偏低有关。
本研究发现优化抗生素管理,缩短抗生素使用时间后,尽管优化组患儿的出生胎龄、体重更小,但严重脑损伤、BPD、LOS、NES、死亡以及复合不良结局的发生并未增加。ROP是早产儿的并发症,与胎龄不成熟、氧中毒及炎症反应有关[34]。也有研究显示早产儿ROP的危险因素除了吸氧天数、最高吸氧浓度外,还与抗生素使用天数相关[35-36]。本研究优化组ROP的发生率明显降低,缩短抗生素暴露对降低ROP的具体机制有待进一步探讨。
生命早期不必要的抗生素暴露与早产儿近期临床不良结局的发生风险增加有关[8,37],Ting等[7]发现在EOS低风险的极早早产儿抗生素使用每延长1 d,中重度BPD、Ⅲ度及以上的脑室内出血(IVH) 等不良结局的发生风险增加约7.3%。褚梅艳等[33]研究发现抗生素使用时间>7 d明显增加了近期临床不良结局的发生风险。本研究回归分析结果也显示,近期临床不良结局的发生与抗生素使用时间延长显著相关,这与目前国内外研究结果一致。
生后早期抗生素长时间暴露与VLBW不良预后相关[12],且不必要的抗生素暴露还可引起儿童期哮喘和肥胖的发生[9-10],国内现有的早产儿抗生素调查数据显示各中心的抗生素使用差异巨大,规范抗生素使用已成为新生儿科需要面对的严峻问题。本研究显示通过优化抗生素管理、减少抗生素使用时间,在不增加近期临床不良结局的情况下,肠外营养时间缩短,ROP发生率降低。本研究系单中心回顾性研究,样本量尚小,有一定的局限性,未来有必要开展多中心、前瞻性研究。
