婴幼儿尼曼-皮克病肺部病变高分辨率CT表现
2021-12-26辛海燕闫淯淳郭宏伟袁新宇
辛海燕,刘 嵘,闫淯淳,郭宏伟,杨 洋,袁新宇*
(1.首都儿科研究所附属儿童医院放射科,2.血液科,北京 100020)
尼曼-皮克病为罕见的常染色体隐性遗传性溶酶体贮积病,发病率4/100 000~ 10/100 000,可累及肝、脾、肺、骨髓和脑,临床最常表现为肝、脾显著肿大和骨质稀疏,肺部受累亦常见,但婴幼儿期多无明确症状,多于成人期出现呼吸困难、低氧血症,甚至呼吸衰竭[1]。由于婴幼儿常无法配合完成肺功能检查,而支气管肺泡灌洗及组织活检均有创,使影像学检查成为评估婴幼儿尼曼-皮克病肺部病变的主要方法。胸部CT、尤其高分辨率CT(high resolution CT, HRCT)对于显示肺内病变(气道病变、肺间质病变和肺泡病变)具有明显优势[2-3]。本研究回顾性分析尼曼-皮克病累及婴幼儿肺部的HRCT表现。
1 资料与方法
1.1 一般资料 回顾性分析首都儿科研究所附属儿童医院2019年4月—2020年11月收治的11例经基因检测/骨髓穿刺活检/酶学活性检测确诊尼曼-皮克病患儿,男9例,女2例,年龄4个月~3岁,中位年龄1岁6个月;11例均存在肝、脾大,仅1例肺部听诊闻及呼吸音粗,余无明显呼吸道症状和体征。检查前监护人均签署知情同意书。
1.2 仪器与方法 采用GE Optima CT 660 128层CT仪行胸部螺旋扫描,扫描范围自胸廓入口至肺底。检查前对无法配合者予口服10%水合氯醛0.25~0.50 ml/kg体质量以镇静,于患儿平静呼吸状态下完成扫描。参数:管电压80~100 kV,自动管电流,X线管转速0.6 s/rot,螺距1.375,层厚0.625 mm。采用骨算法重建层厚0.625 mm的高分辨率图像。
由2名经过评分标准培训并具有7年以上儿科影像学诊断经验的主治医师独立观察HRCT表现,调整图像窗宽为1 600 HU、窗位为-650 HU,对各征象进行评分,取其均值为最终结果。分别对双侧肺部各3个层面进行评估,即主动脉弓层面(代表上肺野)、气管隆嵴层面(代表中肺野)和右膈面高度水平层面(代表下肺野),并参考文献[3]标准对病变累及范围进行评分:0分,未见异常征象;1分, 25%以下肺野可见异常征象;2分,25%~50%肺野内可见异常征象;3分,50%以上肺野见异常征象。HRCT异常征象包括气道病变征象(气体滞留、支气管管壁增厚、小支气管扩张及树芽征)、间质病变征象(小叶间隔增厚、小叶内线及小叶中心阴影)、肺泡病变征象(磨玻璃密度影)及其他肺内(索条征)或肺外改变(胸膜增厚)[4-5]。气体滞留指沿支气管树分布的局部肺野透亮度增高影。小支气管扩张指小支气管管径大于伴行动脉。树芽征为类似树芽状分支的阴影。小叶间隔增厚指次级肺小叶之间见线状影。小叶内线指次级肺小叶内出现细线影。小叶中心阴影为次级肺小叶中央出现的点状小结节影。磨玻璃密度影指局限性密度增高,其中并见支气管血管束。以各征象在各肺野中的评分之和为其评分结果;以各征象评分之和除以征象数为病变评分结果。
1.3 统计学分析 采用SPSS 25.0统计分析软件。以中位数(上下四分位数)表示计量资料,采用Mann-WhitneyU检验或Kruskal-WallisH检验进行比较。P<0.05为差异有统计学意义。
2 结果
11例中,气道病变和肺间质病变发生率均为100%(11/11),81.82%(9/11)累及肺泡,见表1。婴幼儿尼曼-皮克病气道病变、肺间质病变及肺泡病变评分差异有统计学意义(H=10.57,P<0.01),以间质和肺泡病变累及较广泛。左、右肺野病变HRCT评分见表2,左、右侧各征象评分之和差异无统计学意义(U=27.50,P=0.64)。
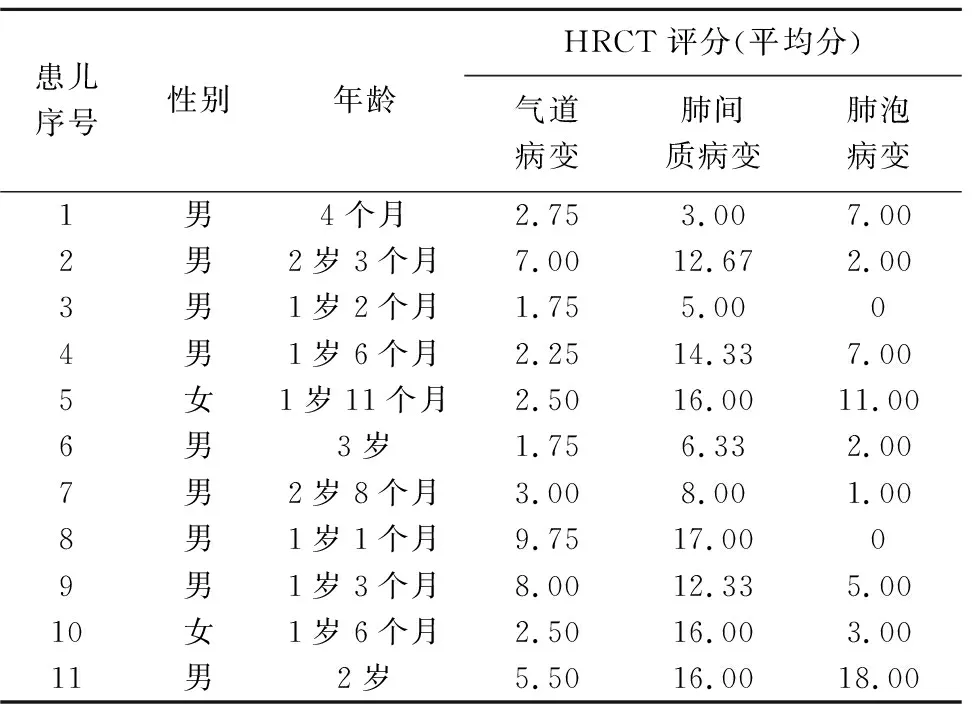
表1 11例婴幼儿尼曼-皮克病肺部病变评分结果

表2 两侧肺叶中肺部病变征象HRCT评分
2.1 气道病变 11例尼曼-皮克病患儿胸部气道病变征象HRCT评分见表3。4种征象,包括气体滞留、支气管壁增厚、小支气管扩张、树芽征评分总体差异有统计学意义(H=8.81,P=0.03),以支气管壁增厚(图1)和树芽征累及范围最广,气体滞留最少见(图2)。支气管壁增厚多见于上肺野,树芽征多见于上、中肺野,气体滞留和小支气管扩张(图3)分布较均匀。
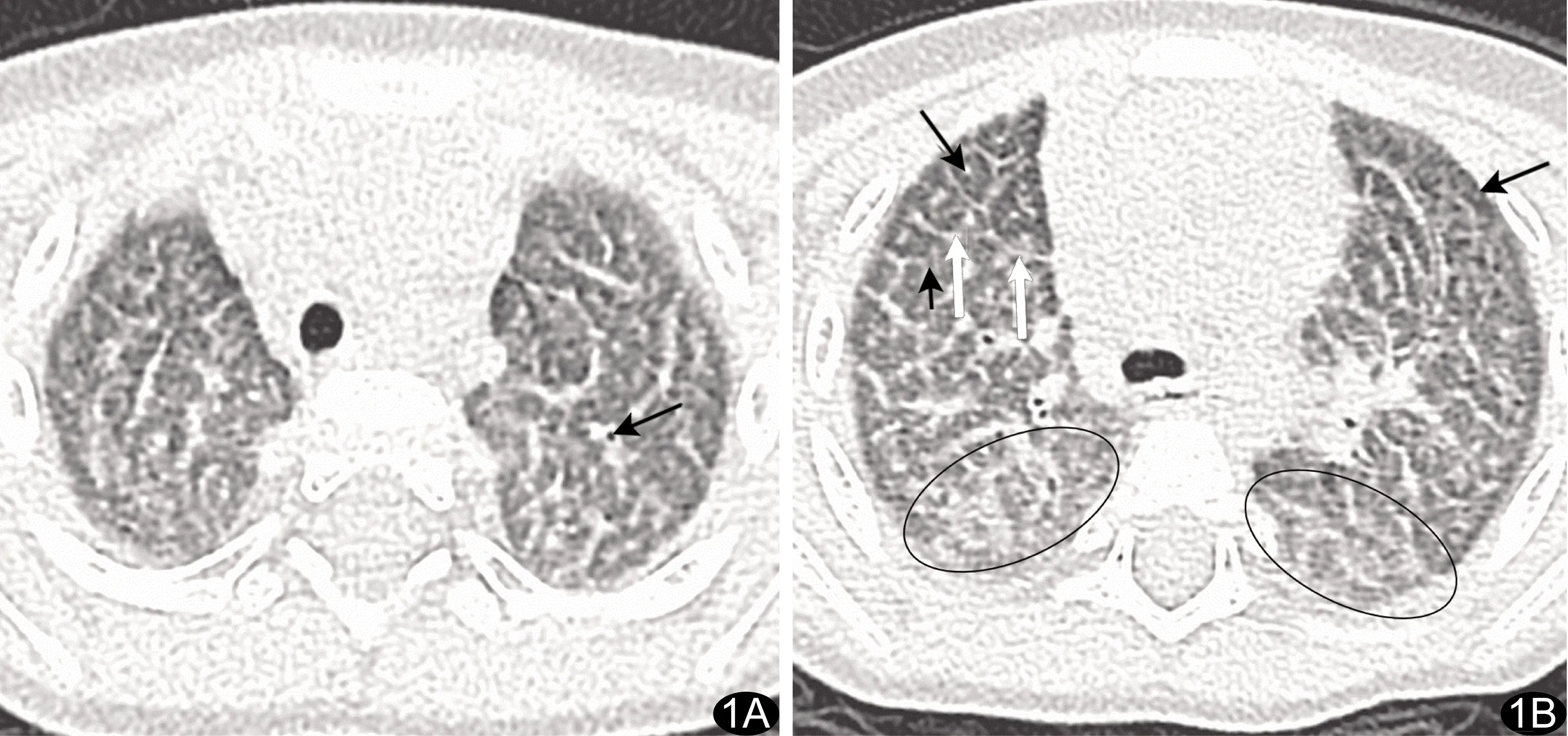
图1 序号11患儿 A.轴位胸部HRCT图示左上肺支气管管壁增厚(箭); B.不同层面轴位CT图示右中肺野小叶间隔增厚(白箭)及小叶内线(黑短箭),双侧中肺野小叶中心阴影(黑长箭)及双侧脊柱旁磨玻璃影(椭圆圈)
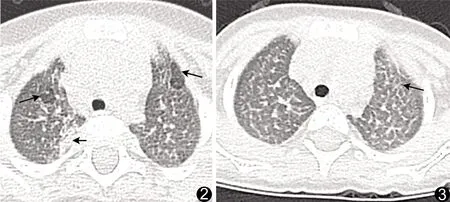
图2 序号2患儿 轴位胸部HRCT图示右上肺野索条影(短箭)及双上肺气体滞留(长箭) 图3 序号5患儿 轴位胸部HRCT图示左上肺小支气管扩张(箭)
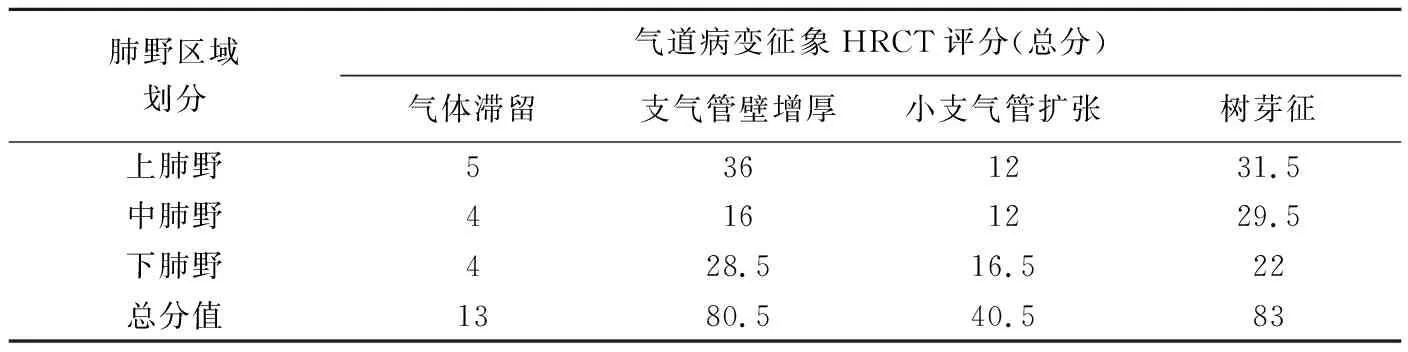
表3 11例婴幼儿尼曼-皮克病病例气道病变不同肺野HRCT评分
2.2 肺间质病变 11例尼曼-皮克病患儿肺间质病变征象HRCT评分情况见表4。3种征象包括小叶间隔增厚、小叶内线及小叶中心阴影评分总体差异无统计学意义(H=5.67,P=0.06),见图1B,均较多见于上、下肺野。
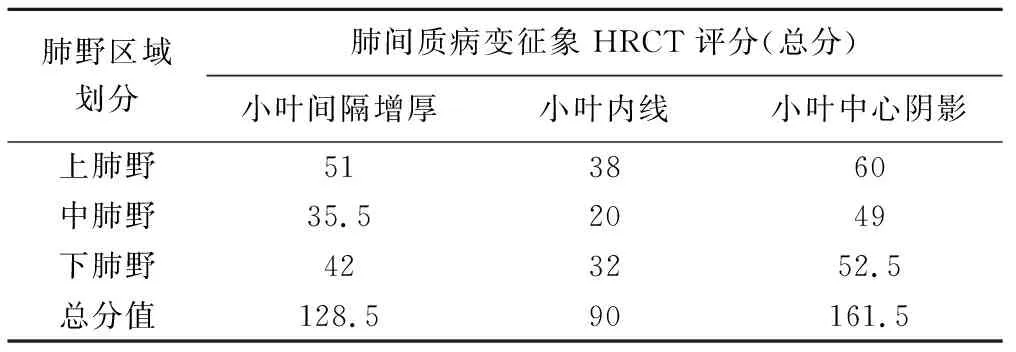
表4 11例婴幼儿尼曼-皮克病不同肺野肺间质病变征象HRCT评分
2.3 肺泡病变及肺内、外其他病变 11例中,9例见肺泡受累而出现的磨玻璃影(图1B),其在上、中和下肺野的HRCT评分分别为19、18和20分,累及范围相近;3例见叶间胸膜增厚,2例见肺内索条征(图2)。
3 讨论
尼曼-皮克病罕见,以受累组织中网状内皮细胞内出现鞘磷脂蓄积,形成泡沫样细胞为特点。依据累及器官不同,本病可分为3型:A型和B型因酸性鞘磷脂酶活性明显减低引起神经鞘磷脂蓄积而致病;C型因细胞内胆固醇转运障碍出现二次鞘糖脂蓄积而发病;以B型最常见[6];其共同点为泡沫样网状内皮细胞浸润及肝、脾肿大;不同之处在于A型和C型均可见严重神经系统病变。本病虽可累及肺部,但多无明显临床症状,尤其儿童期患者。本组11例患儿中,仅1例就诊时可闻及呼吸音粗,其余10例均无呼吸系统相关临床表现,与文献[7]报道相符合;究其原因,可能在于婴幼儿病程相对较短,虽有肺部病变,但其程度和范围均较成人为轻,故病程早期无明显呼吸道症状及体征。
CT、尤其HRCT可明确诊断肺部病变、评估病变严重程度,为检查和评估婴幼儿尼曼-皮克病患者肺部病变的主要手段。尼曼-皮克病肺部表现中,肺泡病变(磨玻璃影)和间质病变(网点状阴影)较为常见[5]。本组11例中,胸部HRCT显示气道病变和间质病变发生率均为100%,肺泡受累率81.82%,其累及范围差异存在统计学意义,以间质和肺泡病变累及范围较为广泛,提示婴幼儿期尼曼-皮克病所致肺部病变以累及肺间质和肺泡为主,与既往文献[8-9]报道相近。本组11例年龄均≤3岁,结果提示病变早期泡沫细胞即可浸润小叶间隔,致小叶间隔增厚和小叶内线阴影增多,且泡沫细胞可脱落或浸润肺泡腔而形成磨玻璃影[6,10];同时,泡沫细胞还可浸润至支气管壁内,导致支气管壁增厚等气道受累表现。
本研究发现左、右肺野病变累及范围差异无统计学意义,提示尼曼-皮克病累及肺部表现为双肺弥漫性发病。气道病变中,以支气管壁增厚和树芽征最常见,且支气管壁增厚主要见于上肺野,而树芽征主要见于上、中肺野。病变早期泡沫细胞浸润支气管壁,不仅导致管壁增厚,亦引起受累支气管管腔狭窄,分泌物不易排出,从而导致支气管填塞而出现树芽征。本组肺间质病变各种异常范围相近,且间质病变多见于上、下肺野,与既往报道[1]一致,其具体原因尚未清楚。肺泡病变主要以磨玻璃影为主,其病理基础可能与泡沫细胞部分填塞肺泡有关。成人尼曼-皮克病肺部可见肺实变[11],可能为病情进展导致肺泡填充所致。另外,本组3例见胸膜增厚、2例见肺内索条影,与文献[10]报道相似,推测可能与既往肺部感染有关。
总之,婴幼儿尼曼-皮克病肺部疾病HRCT表现以肺间质和肺泡受累为主,肺间质病变多见于上、下肺野,气道病变多见于上肺野,而肺泡病变则较广泛均匀分布。本组样本量小,有待扩大样本量进一步深入观察。
