小儿室间隔缺损介入治疗与外科手术临床效果对比
2018-12-28李小莉黄先玫
李小莉,黄先玫
(浙江大学医学院附属杭州市第一人民医院儿科 310003)
室间隔缺损是儿科常见先天性心脏病,约20%,其中缺损口径小、分流量少等症状较轻者一般临床症状并不典型,症状严重者会出现呼吸窘迫和左心衰竭等症状,由于左心室与右心室存在压差,左向右分流时可导致肺血多引发充血性心力衰竭、肺动脉高压等症状,给患儿的生命安全带来了极大的威胁[1-2]。研究表明,在室间隔缺损并发症出现之前予以针对性的措施进行干预,是可以痊愈的,其中治疗方式选择至关重要[3-4]。本研究探讨介入治疗、外科手术在室间隔缺损患儿的应用价值,现报道如下。
1 资料与方法
1.1一般资料 选取本院2015年2月至2017年10月收治的室间隔缺损患儿81例为研究对象,分为对照组40例和观察组41例。本研究经医院伦理委员会批准。纳入标准:(1)所有患儿家属均对本研究知情同意,签署知情同意书;诊断标准参照《临床诊疗指南·心血管外科学分册》小儿室间隔缺损的诊断标准。排除标准:手术禁忌证、严重肝肾功能不全、活动性心内膜炎、血液系统疾病、先天性心脏畸形疾病等。对照组:男25例,女15例,年龄1~10岁,平均(5.2±2.1)岁;体质量4~32 kg,平均(17.2±3.1)kg;缺损直径2~7 mm,平均(3.7±1.1)mm;室间隔缺损类型膜周部34例,肌部2例,膜周部+肌部2例,干下型+肌部室间隔缺损2例。观察组:男25例,女16例,年龄2~10岁,平均(5.8±2.5)岁;体质量5~32 kg,平均(17.8±3.3)kg;缺损直径1~7 mm,平均(3.3±1.2)mm;室间隔缺损类型膜周部33例,肌部8例。两组在性别、年龄、缺损直径、缺损类型等临床资料方面差异无统计学意义(P>0.05),具有可比性。
1.2方法
1.2.1介入治疗 观察组患儿采用介入治疗。行气管插管全身麻醉,常规铺设消毒方巾并迅速建立静脉通路,选择于患儿右侧股动脉、股静脉进行穿刺并置入短鞘管,沿股动脉穿刺方向在左心室置入5F猪尾导管行左心室造影,对室间隔缺损的具体状况进行探查。根据探查结果从左心室面找准室间隔缺损口,通过该切口进行导丝交换并将其送至肺动脉、上腔静脉,交换导丝后拉出股静脉建立动静脉之间经室间隔缺损处的路径。经该路径可将传送鞘送达左心室,利用传送鞘可进行封堵器传送,在左心室面打开封堵器的前伞,在超声引导下调整前伞的位置并打开右室伞。再次进行左心室造影检查,观察封堵器位置是否正常及是否出现残余分流,如果不存在主动脉瓣反流时可将封堵器释放,拔出血管鞘结束操作。如果患儿伴随动脉导管未闭病症可同时进行封堵治疗,术后常规使用抗生素进行抗感染治疗。
1.2.2外科手术 对照组患儿予以外科手术治疗。送至手术室后行全身低温麻醉,术前准备工作同观察组,选择患儿胸骨正中作切口并迅速建立低温体外循环系统,同时在冠状动脉灌注冷心停搏液,调控温度实现对心肌的保护。切口形状根据患儿室间隔缺损位置进行选择,逐层切开皮肤组织后找准室间隔缺损位置,根据缺损的具体情况选择自体心包补片(将补片修剪成合适的大小)、带垫片缝线进行修补,一切无异常后进行缝合关胸,常规留置纵隔引流管、心包。手术结束后送入ICU病房观察,如果可以脱离呼吸机将其送至普通病房。术后常规使用抗生素进行抗感染治疗,同时予以抗张血管、止血、强心利尿等措施干预。
1.2.3手术成功标准 采用介入封堵方法治疗后并未出现需转外科术式等并发症,外科手术治疗后未发生死亡。
1.2.4随访 术后3 d所有患儿均进行心电图、胸片等常规检查。术后随访半年,观察两组患儿的治疗情况,包括手术效果,以及残余分流、心律失常、瓣膜反流、并发症发生情况。
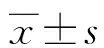
2 结 果
2.1两组患儿治疗效果比较 对照组患儿手术时间(2.9±0.8)h,住院时间(12.4±3.3)d,治疗成功率92.5%(37/40);观察组手术时间(1.2±0.6)h,住院时间(6.5±1.5)d,治疗成功率87.8%(36/41)。两组患者治疗成功率对比差异无统计学意义(χ2=0.675,P>0.05),但是观察组手术时间、住院时间均明显低于对照组(t=7.664、7.354,P<0.05)。
2.2两组患儿残余分流情况 观察组患儿残余分流发生率明显低于对照组(P<0.05),见表1。

表1 两组患儿残余分流情况[n(%)]
2.3两组患儿心律失常情况 对照组患儿心律失常发生率为62.5%(25/40),观察组为29.3%(12/41),观察组明显低于对照组(χ2=7.684,P<0.05),见表2。

表2 两组患儿心律失常情况[n(%)]
2.4两组患儿瓣膜反流情况 对照组患儿术后新发瓣膜反流13例(32.5%),主动脉瓣反流6例(15.0%);观察组术后新发瓣膜反流6例(14.6%),主动脉瓣反流4例(9.8%)。两组患儿新发瓣膜反流发生率对比差异有统计学意义(χ2=7.933,P<0.05)。
2.5两组患儿并发症情况 对照组患儿并发症发生率25.0%(10/40),3例(7.5%)肺炎,2例(5.0%)肺不张,外心包积液、低心排血量综合征、败血症、瞳孔不等大、精神异常各1例(2.5%)。观察组并发症发生率4.8%(2/41),其中1例(2.4%)穿刺处血肿,1例(2.4%)封堵器脱落。
3 讨 论
小儿室间隔缺损主要是指心脏室间隔发育不完整或者融合不理想造成的疾病,常发生于主动脉干间隔、窦部间隔等部位,如果不及时采取措施进行干预,其平均寿命会明显降低(25~30岁),容易引发艾森曼格综合征、呼吸窘迫、心力衰竭等严重并发症,给患儿的身体健康带来了极大的威胁[5-6]。
临床常采用外科手术进行小儿室间隔缺损治疗,外科修补具有适用证广、操作直观等优势,且随着临床实践的丰富和技能操作水平的提高,患儿病死率明显下降,但是该手术方式仍然存在一定的不足,例如手术创伤大,术中需要开胸及建立体外循环系统,对患儿身体损害明显,术后容易出现多种并发症,不利于预后恢复[7-8]。与外科手术治疗相比而言,介入治疗是介乎于外科、内科之间的一种新兴治疗手段,具有明显的优势:(1)术中无需进行开刀、输血及建立体外循环系统,对患者身体创伤性小,不留疤痕;(2)手术时间短,操作可行性高,术后患者无需在ICU病房进行观察,能够快速恢复;(3)术中由于对患者身体损伤小,可有效避免手术创伤引起的并发症,例如术后感染、败血症、肺炎等,安全性高[9-10]。但实施介入封堵术受到多种因素影响,如适用证不好把握、对病情复杂患者(如右房室瓣关闭不全、腱索解剖结构异常等)治疗效果有限[11]。本研究结果显示:两组患儿治疗成功率差异无统计学意义(P>0.05),但是观察组手术时间、住院时间均明显低于对照组(P<0.05),可见两种方法治疗小儿室间隔缺损效果相当,但是介入治疗手术相关指标更具优势。另外观察组残余分流发生率、心律失常发生率、新发瓣膜反流发生率、并发症发生率明显低于对照组(P<0.05),可见介入治疗安全性更高。分析原因发现可能为:外科手术对身体创伤大,术中损伤了肺动脉瓣或者三尖瓣及其腱索以致影响了瓣膜的功能,另外对患者造成损伤或者缝线紧靠传导束导致传导阻滞,易致使患者出现心律失常;术后修补技术的应用导致残余分流的发生率明显增长[12-13]。
综上所述,介入治疗与外科手术治疗小儿室间隔缺损的效果相当,但是介入治疗具有手术时间短、术后恢复快、并发症发生率低等优势,更能满足临床治疗需求,具有广阔的应用前景和推广使用价值,可作为临床治疗的优选方案推广使用。
